|
ЗАБОЛЕВАНИЯ И ПОВРЕЖДЕНИЯ СОСУДОВ
1. Заболевания венозной системы
— Какие вены составляют систему оттока нижних конечностей?
Венозную систему нижних конечностей представляют 3 крупные системы оттока: система поверхностных вен (большая и малая подкожные вены), система глубоких вен (вены стопы, голени, бедра и подвздошные вены), система коммуникант-ных (перфорантных) вен.
В нормальных условиях отток крови по коммуникантным венам идет в сторону глубоких вен, обратному току препятствуют клапаны, которые выдерживают давление до 3 атм.
— Какой выделяют ведущий синдром в патологии вен?
Ведущим синдромом является “синдром острой или хронической венозной недостаточности”. Причины его могут быть врожденными и приобретенными.
Врожденные: синдром Клиппеля—Треноне, синдром Парк-са Вебера — Рубашова.
Приобретенные: острые тромбофлебиты поверхностных и глубоких вен, варикозная болезнь, посттромбофлебитический синдром (болезнь).
В основе развития синдрома венозной недостаточности в большинстве случаев лежит врожденная или приобретенная клапанная неполноценность, затем неполноценность мышеч-но-эластической структуры венозной стенки и острые тромбофлебиты или флеботромбозы, когда отток осуществляется не по магистральным сосудам, а по коллатералям или коллатеральным системам. — Назовите диагностические возможности для верификациипатологии вен.
Допплеровское исследование позволяет подтвердить наличие венозного кровотока, зарегистрировать его изменения при функциональных пробах, появление ретроградного кровотока.
Дуплексное УЗИ. Используют датчики с частотой излучения 4 МГц и 8 МГц, позволяющие сочетать допплеровское исследование с визуализацией сосудов. Исследованию доступны любые глубокие вены конечностей. В диагностике тромбоза глубоких вен этот метод вытесняет флебографию. Признаки тромба: неподатливость стенок вены, повышенная эхогенность по сравнению с движущейся кровью, отсутствие кровотока в пораженном сегменте. УЗДГ позволяет отличить свежий растущий тромб от старого организованного. Исследование подвздошных вен затруднено наличием газа в кишечнике. Диагностическая точность метода составляет 95 %.
Плетизмография (импедансная) позволяет определить изменения объема конечности по изменению суммарного электрического сопротивления, отражающего кровенаполнение конечности.
Флеботонометрия (измерение венозного давления) проводится в покое и при физической нагрузке. Метод считается эталонным для количественной оценки функциональной недостаточности клапанного аппарата вен.
Сцинтиграфия с 1251-фибриногеном основана на включении радиоактивного йода в тромб. Метод дает положительные результаты только в стадии образования и активного роста тромба и не позволяет отличить тромбоз от флебита.
Флебография — общепринятый стандартный метод исследования при заболеваниях вен. Восходящая флебография — когда контрастное вещество вводят в дистально расположенную вену и получают изображение проксимальной венозной сети. Тромбы выглядят как округлые дефекты наполнения. Отсутствие контрастирования магистральной вены при визуализации коллатеральной системы — еще один признак венозного тромбоза. Нисходящая флебография проводится через нижнюю полую или подвздошные вены в ретроградном направлении и позволяет определить степень венозной недостаточности: не-
значительный рефлюкс во время пробы Вальсальвы; антеград-ный венозный рефлюкс до дистальных отделов бедренной вены; рефлюкс через подколенную вену до вен голени; обвальный рефлюкс до вен голени при отсутствии антеградного кровотока в подвздошном сегменте.
— Назовите пороки развития сосудов.
Пороки развития вен — аплазия, гипоплазия глубоких вен (синдром Клиппеля—Треноне), врожденные флебэктазии поверхностных вен, врожденные флебэктазии яремных вен, врожденные артериовенозные свищи (синдром Паркса Вебера — Ру-башова), пороки развития лимфатических сосудов (врожденная слоновость), синдром Маффучи.
— Дайте характеристику синдрому Клиппеля—Треноне.
Характерна триада признаков: сосудистый невус, врожденное варикозное расширение вен, гипертрофия мягких тканей конечности, нередко увеличение ее длины. Двустороннее поражение бывает исключительно редко при аномалии развития нижней полой вены. Встречается недоразвитие или полное отсутствие глубоких вен и, как следствие, вторичная венозная гипертензия. Развитие сети коллатералей вокруг отсутствующего сегмента вены приводит к образованию больших тонкостенных варикозных узлов на венах таза, которые служат причиной ректальных и влагалищных кровотечений. Блоки вен и участки их гипоплазии могут встречаться на различных уровнях: подколенная область — 69%, бедро — 26%, голень — 4%, в 1 % случаев встречаются комбинации с подвздошными венами и нижней полой веной. Для исключения артериовенозной мальформации нужна ангиография. Флебография позволяет установить характер поражения, его локализацию, протяженность и тяжесть. Лечение консервативное, в основном это ношение эластических чулок. Попытки хирургического лечения синдрома сложны, малоуспешны и подчас опасны. Удаление расширенных подкожных вен приводят к рецидиву, ухудшению венозной недостаточности, требующей порой ампутации конечности. Создание обходных шунтов сопряжено с большими техническими трудностями и отсутствием трансплантатов, удовлетворяющих требованиям реконструктивной хирургии венозной системы. Практическое значение имеют случаи сдавления магистральной вены, когда ревизия сосудов и устранение причины сдавления приводят к восстановлению магистрального кровотока.
— Опишите пороки развития поверхностных вен.
Врожденные флебэктазии проявляются расширенными, извитыми сосудами, расположенными в клетчатке, под фасцией, в межмышечных пространствах, мышцах и костях. Локализация порочно развитых сосудов самая разнообразная, однако чаще поражаются конечности, волосистая часть головы, шея и таз. Клиника зависит от распространенности процесса и участия в нем окружающих тканей. Основной клинический симптом — варикозное расширение вен, в отличие от варикоза взрослых не связанное с системами большой и малой подкожных вен. Варикозное расширение возникает после 2—3 лет. С про-грессированием патологического процесса связано появление болевого синдрома. Боль становится постоянной, мучительной, заставляет больного отказаться от движений. Атрофия мягких тканей хорошо заметна с раннего периода заболевания. Циано-тичный оттенок и атрофия кожи бывают более выраженными, чем при других видах врожденной сосудистой патологии. Симптом губки является постоянным признаком, указывающим на вовлечение в процесс сосудов мышечной ткани. Сущность симптома заключается в уменьшении объема пораженного участка при его сдавлении, после прекращения давления прежние размеры восстанавливаются. Как следствие венозного стаза возникают тромбозы вен. постепенно тромбы организуются, обыз-вествляются и превращаются в флеболиты. Отличительной особенностью данного порока является отсутствие или слабая выраженность таких признаков, как нарушения трофики, повышенное потоотделение, гипертрихоз, гиперкератоз, пигментация.
На рентгенограммах определяются изменения мягких тканей и костей. Окончательный диагноз устанавливается после венографии, которая позволяет выбрать метод и объем хирургического пособия. Лечение больных с врожденными флеб-эктазиями состоит в удалении всех пораженных тканей и сосудов в один этап или при многоэтапных вмешательствах.
— Опишите принципы диагностики и лечения флебэктазин яремных вен.
Флебэктазия (аневризма) яремных вен обычно протекает бессимптомно. У некоторых детей отмечается затрудненное дыхание и осиплость голоса. Основным клиническим признаком служит появление опухолевидного образования на шее во время крика или физического напряжения. Аневризмы наруж-
ных яремных вен представляют собой небольшие округлые образования, располагающиеся на боковой поверхности шеи позади кивательной мышцы. Для аневризм внутренних яремных вен характерно появление опухолевидного образования веретенообразной формы, располагающегося кпереди от гру-дино-ключично-сосковой мышцы. Диагноз не представляет больших трудностей, контрастное исследование не показано в связи с возможностью серьезных осложнений. Лечение заключается в резекции расширенного участка с наложением анастомоза конец в конец. Предлагаемое ранее окутывание расширенного участка вены себя не оправдало из-за развития мощных соединительнотканных разрастаний с последующим тромбозом вен.
— Что такое синдром Паркса Вебера — Рубашова?
Врожденные артериовенозные свищи и аневризмы, порок развития, при котором артериальная кровь преждевременно сбрасывается в венозное русло через патологические соустья. Первый вид артериовенозных соустий представлен сосудистыми стволами, располагающимися между магистральными артериями и венами. Второй вид представлен крупными мешко-видными полостями с мелкими анастомозами к артериям и венам. Третий вид включает сплетения множественных анас-томозирующих сосудов, диаметр которых не превышает 4 мм. Чаще всего врожденные свищи между артериями и венами выявляются на конечностях, но они могут быть на лице, шее, во внутренних органах (легких, печени, головном мозге).
Местные симптомы включают следующие признаки: варикозное расширение вен наблюдается у всех больных и является одним из ранних признаков; гипертрофия конечности (разница длины и окружностей может колебаться от 1,5 до 27 см); сосудистые симптомы (усиленная пульсация вен —симптом дрожания, систоло-диастолический шум над свищом) являются па-тогномоничными для порока развития и обнаруживаются у всех больных; трофические расстройства постоянно сопутствуют врожденным свищам. Одним из ранних показателей перегрузки сердца является положительный симптом Добровольской.
Диагноз основывается на клинических признаках, температурной асимметрии (на 3—6,20) над свищом, резком повышении содержания кислорода (на 20—26%) в венозной крови пораженной конечности, венозной гипертензии, достигающей 23— 280 мм вод. ст. Основной метод диагностики — артериография
(одновременное заполнение артерий и вен, скопление контрастного вещества в местах расположения патологических образований, расширение отводящих сосудов, обеднение сосудистого рисунка на периферии конечности. Наиболее информативными являются рентгеноангиокинематография или сериография. Лечение больных с врожденными артериовенозными свищами только хирургическое и должно проводиться до развития тяжелых вторичных изменений. Объем операций: перевязка артериовенозных соустий, удаление аневризм, иссечение патологических сосудистых сплетений в пределах здоровых тканей, нередко применяется перевязка приводящих сосудов.
— Что такое синдром Маффучи?
Врожденное заболевание включает в себя три основных признака: хондродисплазию костей, подкожные гемангиомы и варикозное расширение поверхностных вен. У ребенка в пубер-татном периоде появляются опухолевидные образования, напоминающие по своему виду кавернозные гемангиомы. Эти образования обычно располагаются на пальцах кистей, но могут быть и на других участках тела; они мягкой консистенции, не спадаются при сдавлении, безболезненные, связанные с кожей, малоподвижные. Поражение, как правило, одностороннее. Характер изменений в костях напоминает дисхондрома-тоз. Поражаются преимущественно эпифизы и диафизы длинных трубчатых костей. Отличительной чертой варикоза при синдроме Маффучи является равномерное расширение вен пораженной конечности при отсутствии аневризмоподобных образований. Расширенные вены не имеют прямых анастомозов с ангиоматозными разрастаниями в мягких тканях и костными полостями. Течение заболевания длительное. Деформация и ангиоматозные разрастания приводят к обезображиванию органа н резкому снижению его функции. Опасным осложнением синдрома Маффучи является перерождение костных образований в хондросаркому.
Лечение до настоящего времени ограничивается косметическими операциями — удалением ангиоматозных образований. В случаях обезображивания органа с потерей функции или при подозрении на злокачественное перерождение конечность ампутируют.
— Данте определение варикозному расширению вен.
Варикозное расширение — патология поверхностных сосудов системы большой или малой подкожных вен, обусловленная их эктазией и клапанной недостаточностью. Заболевание развивается после 20 лет, значительно чаще у женщин. Считают, что варикозная болезнь генетически детерминирована, она встречается у 17—25% населения, у женщин в 2—3 раза чаще.
— Какие факторы могут способствовать варикозному расширению вен?
Беременность, тугие повязки в верхней трети нижней конечности, увеличение паховых лимфатических узлов. При беременности эстрогенный гормон влияет на обмен кальция, который регулирует напряжение и эластичность стенок сосудов. Эстрогены стимулируют также образование в соединительнотканных элементах (в том числе и сосудистой стенки) кислых мукополисахаридов, приводящих к увеличению и набуханию основного вещества венул. В крови беременных с 9 недель беременности и до родов обнаруживают специфический альфа2-глобулин, который вызывает инактивацию сократительного белка — актомиозина и тем самым приводит к потере венозного тонуса. Тугие повязки и увеличенные паховые лимфатические узлы создают механическое препятствие на путях оттока, повышение венозного давления па периферии.
— Опишите клиническую картину варикозной болезни.
Выделяют восходящую (приобретенную) и нисходящую (наследственную) формы заболевания. Важно также выделять первичное и вторичное варикозное расширение вен. В первом случае заболевание развивается при сохраненной функции глубоких венозных сосудов, во втором случае, прогностически более серьезном, имеется недостаточность клапанов или окклюзия глубоких вен нижних конечностей. По клиническим признакам выделяют несколько стадий. Стадия компенсации: имеются извитые, варикозно расширенные вены (возможно симметричное поражение), жалоб нет. Стадия субкомпенсации: помимо варикозного расширения вен, больные отмечают пас-тозность или небольшие преходящие отеки в области лодыжек, нижней трети голени и стопы, быструю утомляемость и чувство распирания в мышцах голени, судороги в икроножных мышцах в ночное время. Стадия декомпенсации: к описанным жалобам присоединяются кожный зуд и экземоподобные дерматиты на медиальной поверхности нижней трети голени. Для запущенных форм характерны трофические язвы, гиперпигментация кожи за счет мелких кровоизлияний и отложений гемо-сидерина.
— Что выявляют: а — симптом Троянова — Тренделенбурга, б — маршевая проба, в — проба Пратта?
а — недостаточность остиального клапана в устье большой подкожной вены при варикозной болезни, б — проходимость глубоких вен нижних конечностей, в — несостоятельность пер-форантных вен.
— В чем заключается неоперативное лечение варикозной болезни?
Возможности консервативного лечения варикозной болезни ограничены. Помимо эластической компрессии конечности (ношение специальных чулок, колготок, бинтования) важно соблюдение режима труда и отдыха, ограничение тяжелых физических нагрузок. Медикаментозные средства применяют при развитии осложнений: тромбозы, дерматиты, трофические язвы).
— Какое современное отношение к склерозирующей терапии? Большинство авторов негативно относится к склерозирующей терапии как к самостоятельному методу лечения, так как часто возникают ранние рецидивы заболевания. Чаще склеро-зирующие препараты используют во время или вскоре после оперативного вмешательства для облитерации отдельных участков расширенных вен с косметической целью. Хотя принципиально возможно добиться облитерации большой подкожной вены на всем протяжении.
— Какие показания к операции при варикозной болезни?
Косметический дефект. Сильные рецидивирующие боли над варикозно измененными венами. Первичная недостаточность клапана в устье большой подкожной вены с развитием варико-за по ее ходу. Ранее перенесенное или угрожающее кровотечение из трофических язв. Такие кровотечения могут быть фатальными при их возникновенин во время сна.
— В чем состоит принцип хирургического лечения варикоза?
До операции следует оценить состояние глубоких вен. Перевязка большой подкожной вены у больного с тромбирован-ными глубокими венами может привести к острой венозной недостаточности всей конечности, венозной гангрене и ампутации. Хирургическое лечение варикозной болезни должно преследовать следующие цели: устранение рефлюкса крови по большой (или малой) подкожной вене, устранение сброса крови из глубокой венозной системы в поверхностную, удаление
варикозно расширенных поверхностных вен. Для этого выполняют перевязку со всеми притоками (операция Троянова—Трен-деленбугра) и удаление большой подкожной вены по методу Бэбкокка или Нарата. Несостоятельные перфорантные вены ли-гируют подфасциально (метод Линтона) или надфасциально (метод Кокетта (рис. 31)).
— Какой операции следует отдать предпочтение при несостоятельности коммуникативных вен? Операции Линтона — подфасциальной перевязке перфоран-тныхвен.
Метод полностью исключает возможность рецидива варикоза из-за оставшихся не перевязанных коммуникантных вен.
Рис. 31. Схема операций Троянова—Тренделенбурга, Бэбкокка,Нарата
— В чем заключается операция Нарата?
В удалении подкожных вен методом тоннелирования.
— В чем смысл операции Маделунга?
В удалении подкожных вен из лампасных разрезов на бедре и голени (в настоящее время применяться не должна из-за возможности развития лимфостаза и косметических соображений).
— В чем заключается операция Клаппа?
В чрезкожном прошивании варикозных вен, особенно при рассыпном типе варикоза.
— Какое вмешательство целесообразно при магистральном типе варикоза?
Комбинированное лечение: операция Троянова—Тренделен-бурга и склеротерапия. Использование только склеротерашш дает максимальный косметический эффект, но не предотвращает развития рецидива при недостаточности остиального клапана.
— Что является основным противопоказанием для проведения склерозирующей терапия варикоза?
Непроходимость глубоких вен.
— Перечислите наиболее часто встречающиеся осложнения варикозной болезни.
Хроническая венозная недостаточность разной степени тяжести, эпидермодерматиты и трофические (варикозные) язвы, тромбофлебиты.
— Какое встречается наиболее редкое осложнение первичного варикоза?
Тромбоз малоберцовой вены.
— Какие наиболее частые причины рецидива варикозной болезни?
Истинным рецидивом можно назвать восстановление проходимости вен, которые подвергались склерозирующей терапии или лигатурному методу лечения. Все остальные случаи повторного расширения вен после проведения тех или иных лечебных мероприятий следует считать ложными рецидивами. Наиболее частая причина рецидива варикоза встречается при выполнении операции перевязки большой подкожной вены — оставление длинной ее культи и не перевязанных притоков (наружной срамной вены, поверхностной надчревной и поверхностной вены, окружающей подвздошную кость). Второй причиной рецидива являются оставленные не перевязанными ком-
муникантные вены. Еще одна причина — если не были удалены во время первой операции и не подверглись склерозирующей терапии мелкие расширенные вены. С течением времени они еще более расширяются и могут стать объектом если не хирургического их удаления, то склеротерапии.
Как показывает клинический опыт, все методы лечения варикоза направлены на ликвидацию его последствий, а не причины. Поэтому любое комбинированное лечение варикоза таит в себе потенциальную опасность рецидива болезни в области не измененной ранее поверхностной венозной сети конечности. Так, например, у больного, которому проводилось лечение по поводу варикозного расширения в системе большой подкожной вены, может возникнуть расширение малой подкожной вены или другая атипичная форма.
— В чем смысл бннтовання голеней эластическими бинтамив послеоперационном периоде?
В ускорении кровотока по глубоким венам с целью профилактики эмбологенных осложнений.
— Опишите тромбофлебит поверхностных вен.
Это наиболее частое осложнение варикозной болезни. Флебит может развиться самостоятельно и вызвать венозный тромбоз, или же инфекция быстро присоединяется к первичному тромбозу поверхностных вен. Опасен восходящий тромбофлебит большой подкожной вены из-за угрозы проникновения флотирующего тромба в глубокую вену бедра, что может привести к эмболии легочной артерии. Тромбофлебит подкожных вен не вызывает отеков нижних конечностей. По ходу вены пальпируется болезненный плотный инфильтрат в виде шнура, над ним кожа гиперемирована, подкожная клетчатка инфильтрирована. Ходьба вызывает усиление болей. Температура тела чаще субфебрильная, в крови лейкоцитоз.
Программа лечения: постельный режим и возвышенное положение на 4—5 дней; эластичное бинтование способствует фиксации тромба в подкожных венах, а ходьба, усиливая кро-воток в глубоких венах, препятствует распространению тромба; противовоспалительная медикаментозная терапия — ацетил-салициловая кислота, реопирин, бутадион; тепло для облегчения болей и ионофорез тромболитином (трипсин-гепариновый комплекс). В последнее время эти позиции пересмотрены и большинство авторов отдает предпочтение флебэктомии при остром поверхностном тромбофлебите голени и бедра. Ранняя
операция полностью исключает развитие эмбологенных осложнений, в несколько раз сокращает сроки лечения и легче переносится больными. К тому же хронический рецидивирующий поверхностный тромбофлебит, к которому быстро присоединяется стрептококковый лимфангит, приводит к застою в венозной и лимфатической системах конечности, длительному отеку, воспалению, развитию трофических расстройств, возникает порочный круг.
— Что может являться абсолютным показанием для хирургического лечения острого поверхностного тромбофлебита?
Абсолютными показаниями к неотложной операции типа перевязки большой подкожной вены является распространение тромбофлебита в проксимальном направлении или развитие септического тромбофлебита, приводящего к гнойному расплавлению тромбов в подкожных венах.
— Через неделю после венесекции возникли повышение температуры, озноб, покраснение по ходу вены. Ваш диагноз и лечение?
У больного гнойный тромбофлебит. Срочно удалить катетер, иссечь тромбированный участок вены и провести антибио-тикотерапию.
— Что такое мигрирующий тромбофлебит?
Тромбофлебит “рождается и умирает на одном месте”. Правильнее говорить о диссеминированном тромбофлебите. Чаще всего диссеминированный тромбофлебит может быть первым проявлением злокачественной опухоли поджелудочной железы (болезнь Мондора), желудка, легких, предстательной железы. Реже встречается с облитерирующим тромбангиитом, системной красной волчанкой, эритремией, тромбоцитозом. Поражаются попеременно нормальные участки подкожных вен. Лечение должно быть направлено на ликвидацию основного заболевания.
— Опишите тромбоз глубоких вен.
Тромбоз глубоких вен — потенциально опасное для жизни заболевание. Чаще всего имеет первичную локализацию в глубоких венах голени или подвздошно-бедренном сегменте, в первые 3—4 дня тромб слабо фиксирован к стенке сосуда, возможен отрыв его с развитием эмболии легочной артерии. Через 5—6 дней от начала заболевания присоединяется воспаление интимы, способствующее фиксации тромба — тромбофле-
бит глубоких вен. В США ежегодно тромбофлебит глубоких вен поражает 250 000 человек.
Тромбоз глубоких вен нередко протекает бессимптомно и остается нераспознанным. По данным сцинтиграфии с человеческим фибриногеном, меченным радиоактивным йодом, тромбоз глубоких вен осложняет послеоперационный период у 30% больных старше 40 лет, встречается более чем у половины больных с параличами нижних конечностей и длительно прикованных к постели.
— Какие причины приводят к развитию тромбоза глубоких вен?
Основные причины совпадают с патогенетическими факторами тромбообразования (триада Вирхова): повреждение эндотелия, замедление венозного кровотока, повышение свертываемости крови. В развитии послеоперационных и посттравматических венозных тромбозов важное значение имеет тканевой тромбопластин, который в избыточном количестве поступает из поврежденных тканей и при участии плазменного фактора VII и ионов кальция активирует фактор X. Он в комплексе с ионами кальция, фактором V и фактором 3 тромбоцитов способствует превращению протромбина в тромбин, местом действия тромбина становится участок венозной системы с замедленным кровотоком (чаще это вены голени). Тромбин вызывает агрегацию тромбоцитов, из которых освобождаются биологически активные вещества (простагландины С2 и Н2, тромбак-сан А2, АДФ, серотонин, адреналин). Они усиливают агрегацию тромбоцитов и дальнейший рост агрегата. На его поверхности адсорбируются нити фибрина, что в конечном итоге ведет к образованию тромба.
Пусковыми считают следующие факторы: травма или чрезмерное физическое напряжение; бактериальная инфекция; длительный постельный режим при многих заболеваниях; после-родовый период; прием пероральных противозачаточных средств; онкологические заболевания (особенно рак поджелудочной железы, легких, желудка); ДВС-синдром. Факторы риска включают сердечную недостаточность, пожилой возраст, ожирение, дефицит антитромбина Ш, протеина С, протеина S.
— Какая возможна локализация патологического процесса?
По клинической картине различают тромбоз глубоких вен голени, подколенно-бедренного, подвздошно-бедренного сегментов и нижней полой вены. Илео-феморальный флеботромбоз является причиной ТЭЛА в 80—90% случаев. Более редкая локализация: подключичная вена (болезнь Педжета—Шретте-ра), вены верхних конечностей и шеи, правое предсердие, почечные вены.
— Опишите клиническую картину тромбоза глубоких вен.
Тромбоз глубоких вен всегда сопровождается стойким отеком голени или всей нижней конечности или конечностей при локализации в нижней полой вене. Кожа становится глянцевой, четко выступает рисунок подкожных вен (симптом Прат-та). Характерны также симптом Пайра (распространение боли по внутренней поверхности стопы, голени или бедра), симптом Хоманса (боль в голени при тыльном сгибании стопы), симптом Мозеса (боль при пальпации сосудистого пучка по задней поверхности голени), симптом Ловенберга (боль при сдавлении голени манжеткой аппарата для измерения кровяного давления при величине 80—100 мм рт. ст.) При тромбозе вен таза возможно появление легких перитонеальных симптомов и динамической кишечной непроходимости. Классическая клиническая картина встречается лишь у половины больных. Первым проявлением у многих больных может быть тромбоэмболия в сосуды легочной артерии.
— Что помогает диагностике тромбоза глубоких вен?
Диагноз строится на основании клинической картины, доп-плеровском УЗИ, сканировании с использованием 1251-фибри-ногена. Дистальная восходящая флебография остается эталонным методом диагностики. Контрастное вещество вводят в одну из подкожных вен стопы ниже турникета, слегка сдавливающего лодыжку, чтобы направить движение контраста в систему глубоких вен. После исследования необходимо промыть вену гепарином. Грамотно выполненная флебография позволяет получить изображение глубоких вен голени, подколенной, бедренной, наружной и общей подвздошных вен.
— В ходе лечения тромбоза глубоких вен левой нижней конечности антикоагулянтами в средних терапевтических дозах возникло кровотечение из стрессовой язвы. Ваша тактика?
При угрозе ТЭЛА больному необходимо установить кава-фильтр. Немедленно отменить антикоагулянты. Выполнить гастроскопию, попытаться остановить кровотечение фотокоагуляцией, медицинским клеем, обкалыванием язвы. Провести противоязвенное лечение.
— Какую информацию можно получить при выполнении дистальной флебографии?
Проходимость глубоких вен, состояние их клапанного аппарата, скорость кровотока по глубоким венам, локализацию несостоятельных комму пикантных вен.
— Опишите принципы лечения тромбоза глубоких вен.
Лечение обязательно проводить в условиях хирургического стационара. Строгий постельный режим не более 7—10 дней с возвышенным положением конечности. Тромболитическая терапия (стрептокиназа или урокиназа) эффективна в самой ранней, обычно редко распознаваемой, стадии венозного тромбоза до начала его организации. На более поздних сроках тромболи-зис может вызвать фрагментацию тромба и возникновение ТЭЛА. При диагностике флотирующего тромба показана установка кава-фильтра в нижнюю полую вену ниже устья почечных вен или операция — кавапликация. Тромболитическая терапия без установки кава-фильтра противопоказана.
Антикоагулянтная терапия — метод выбора при тромбозе глубоких вен. Лечение гепарином начинают с насыщающей дозы 5000—10000 ЕД внутривенно струйно, после чего продолжают инфузию со скоростью 1000 БД/ч. Каждые 4 часа измеряют время свертывания крови. Скорость инфузии подбирают так, чтобы время свертывания превышало контрольное в 1,5— 2 раза. Примерно в 5% случаев гепаринотерапия осложняется гепариновой тромбоцитопенией с образованием в артериях и венах белых тромбов, содержащих большое число тромбоцитов. Осложнение развивается через 3—5 суток. В основе его лежит иммунная реакция, не зависящая от количества введенного гепарина. Гепарин вызывает образование антитромбоци-тарных антител, запускающих агрегацию тромбоцитов и тром-бообразование, развивается тромбоцитопения. Поэтому у каждого больного нужно ежедневно определять количество тромбоцитов в крови. При быстром их снижении и при абсолютном значении меньше 100 000/мкл введение гепарина немедленно прекращают.
Антикоагулянты непрямого действия назначают через несколько дней после начала гепаринотерапии. Дозу препарата подбирают, измеряя протромбиновое время, которое в ходе лечения должно в 1,5 раза превышать контрольное. После этого введение гепарина прекращают, а прием антикоагулянтов внутрь продолжают 3—6 месяцев
Тромбэктомия не имеет больших преимуществ перед анти-коагулянтной терапией в плане профилактики поздних осложнений. Хирургическое лечение показано при развитии синего болевого флебита и угрозе влажной гангрены.
— Какие меры профилактики глубокого тромбоза?
Простейшие превентивные меры включают ранние движения после операции, использование эластического бинтования, исключение факторов риска. Периодическая компрессия голени увеличивает кровоток и помогает предотвратить стаз крови. Показаны, веноконстрикторы (дигидроэрготамин, детралекс). Гепарин при подкожном введении через 6—12 часов в дозе от 2500 до 5000 ЕД активирует антитромбин Ш, подавляет агрегацию тромбоцитов и понижает активность тромбина. Гепарино-терапия уменьшает частоту послеоперационных тромбофлебитов в 3—4 раза, а летальность от ХЭЛА — в 7 раз.
— Что такое белая болевая флегмазия?
При распространенном тромбозе глубоких вен возникает спазм расположенных рядом артерий, что сопровождается изменением окраски конечности и резким болевым синдромом. Кожа конечности становится бледной и холодной, исчезает пульсация магистральных артерий. Тромболитическая терапия и применение гепарина предотвращают переход болезни в синюю болевую флегмазию.
— Что такое синяя болевая флегмазия?
Синяя болевая флегмазия вторична по отношению к белой флегмазии. При этой патологии почти весь отток крови от конечности перекрыт в результате окклюзии бедренной и подвздошной вен. Чаще поражается левая конечность. Появляется цианоз конечности с обширным отеком и сильной болью, пульсация магистральных артерий отсутствует, в последующем возникает влажная гангрена. В редких случаях возникает гипо-волемический шок, вызванный депонированием значительного количества крови в пораженной конечности. Тромболитическая терапия, как правило, дает хороший эффект. В некоторых случаях показано срочное хирургическое лечение — тром-бэктомсия или создание обходных путей кровотока с использованием аутологичных венозных трансплантатов.
— Какая основная цель использования антикоагулянтной терапии при лечении тромбоза вен?
Основная цель — приостановление роста тромба, что само по себе является профилактикой эмбологенных осложнений.
— Какие причины развития вторичного варикоза?
Врожденная непроходимость глубоких вен, врожденные нарушения клапанного аппарата, артериовенозные свищи, пост-тромбофлебитическая болезнь.
— Данте определение посттромботической болезни.
Посггромботическая (постфлебитическая, посттромбофлеби-тическая) болезнь возникает у 90—96% больных с тромбозом и тромбофлебитом глубоких вен. Формирование синдрома напрямую связано с судьбой тромба. Наиболее частым исходом является реканализация, реже — облитерация тромбированной вены. Истинного рассасывания не происходит. Вена превращается в ригидную склерозированную трубку с разрушенными клапанами. Вокруг нее развивается паравазальный сдавливающий фиброз, кровоток носит “балансирующий” характер. Венозная гипертензия постепенно приводит к несостоятельности клапанов коммуникантных вен, в вертикальном положении больного кровь не только направляется по глубоким венам вверх, но и устремляется в подкожные вены дистальных отделов конечности, возникает извращенный рефлюкс крови. Локальная венозная гипертензия ведет к повышению давления в венозных отделах микроциркуляторного русла. Ответной ком-пенсаторно-приспособительной реакцией является раскрытие артериоло-венулярных анастомозов. Длительное функционирование последних обусловливает запустевание капилляров, идентичное ишемии.
— Перечислите характерные клинические признаки посттромбофлебитической болезни.
Боль — самый частый симптом. Отек конечности возникает из-за просачивания плазмы в ткани под действием повышенного венозного давления. Гиперпигментация кожи — результат выхода эритроцитов во внеклеточное пространство с последующим образованием и отложением в тканях гемосиде-рина. Склероз кожи и подкожной клетчатки обусловлен плазматическим пропитыванием с последующим разрастанием соединительной ткани. Появляется вторичное варикозное расширение вен. Следствием нарушения трофики кожи является дер-
матит. Пропотевание плазмы на поверхность кожи приводит к развитию мокнущей экземы или эпидермодерматиту. Трофические язвы являются следствием нарушения диффузии питательных веществ из крови к тканям из-за отложения фибрина и угнетения тканевого фибринолиза.
— В чем заключается консервативное лечение ПТФБ?
В первой стадии заболевания большое значение имеет режим труда, ношение эластических повязок. Медикаментозное лечение: антикоагулянты непрямого действия, дезагрегацион-ные средства (трентал, реополиглюкин), вещества, повышающие фибринолитическую активность крови (никотиновая кислота). Вторая стадия обычно медикаментозного лечения не требует. Активно проводят физиотерапевтическое (магнитотера-пия, ионофорез с 5—10% раствором ПАСКА, ферментами, ди-адинамический ток), бальнеологическое лечение (сероводородные ванны, грязи). Третья стадия, характеризующаяся развитием целлюлита, дерматита, трофических язв, требует патогенетически обоснованного устранения венозной гипертензии. Для этого накладывают цинк-желатиновую повязку. Если за 2—3 недели язва не заживает — повязку накладывают повторно. Локальная компрессия язвы эластическим бинтом или цинк-желатиновой повязкой более эффективна, чем последовательное применение различных мазей, чаще приводящих к тяжелым дерматитам, чем к заживлению язвы.
— Назовите состав пасты Унна—Кефера.
Паста Унна—Кефера, используемая для наложения цинк-желатиновой повязки, содержит: глицерин и дистиллированную воду по 80,0 г, оксид цинка и желатин по 20,0 г.
— Какие виды хирургических вмешательств используют для лечения ПТФБ?
Наиболее широко применяют оперативные вмешательства на перфорантных венах, для устранения патологического перетока из глубоких вен в поверхностные (операция Линтона) (рис. 32). Это вмешательство целесообразно сочетать с флебэктомией большой подкожной вены при ее варикозном расширении. Операцию можно выполнять только при восстановлении проходимости глубоких вен.
Восстановление в реканализованных венах функции клапанов — основная задача, оправданная патогенетической сущностью заболевания. Восстановление функции клапанов возмож-
Рис. 32. Схема операции Линтона
но путем их коррекции, свободной пересадки, создания эрзац-клапанов или направления оттока крови через крупные вены, содержащие полноценные клапаны.
Обходное шунтирование показано при венозной гипертензии, обусловленной непроходимостью магистральной вены. Этот вид хирургической коррекции ПТФБ осуществляется примерно у 2% больных. С развитием хирургической ангиологии количество таких операций ежегодно возрастает. Предпосылками к этому служит ежегодный рост числа больных с пост-тромбофлебитическими язвами. Так, у каждого 31 москвича имеется варикозная или посттромбофлебитическая трофическая язва. При односторонней окклюзии подвздошной вены выполняется бедренно-бедренное перекрестное шунтирование (операция Пальма). Шунт формируют, перебрасывая сегмент большой подкожной вены здоровой конечности через надлобковую область к бедренной вене пораженной конечности. Через 5 лет по данным флебографии проходимыми оставались
60—75% шунтов. Ведренно-подколенное шунтирование (операция Уоррена—Тайра или Мея—Хасни) выполняется при изолированной окклюзии бедренной вены.
— Что такое синдром Педжета—Шреттера?
Синдром Педжета—Шреттера — тромбоз подключичной вены — занимает второе место среди всех случаев венозной непроходимости. Морфологическая основа — патологические изменения в дистальном отделе подключичной вены, связанные с ее хронической травматизацией в области реберно-ключично-го промежутка (синдром напряжения). При сильных физических напряжениях, сочетающихся с движениями в плечевом суставе, уменьшаются размеры подключичного пространства, и вена оказывается сдавленной между ключицей и первым ребром. Частота синдрома увеличилась в последние годы в связи с широким применением пункции и катетеризации подключичной вены.
Наиболее характерные симптомы: отек верхней конечности от кисти до плечевого сустава, цианоз, онемение, чувство тяжести и распирания при любом физическом напряжении. В хронической стадии появляется расширение вен на плече и верхней половины грудной клетки на стороне поражения. Дисталь-ная восходящая флебография помогает выявить уровень и протяженность окклюзии, а также состояние коллатерального кро-вотока.
Лечение в острой стадии направлено на профилактику продолженного тромба, уменьшение отека и ликвидацию ангио-спазма. В хронической стадии оптимальным методом операции является подключично-яремное или подмышечно-яремное аутовенозное шунтирование с использованием свободного трансплантата из большой подкожной вены бедра или трансплантата на ножке из наружной яремной вены.
— Опишите синдром верхней полой вены.
Синдром ВПВ обусловлен нарушением нормального венозного кровотока по системе безымянных и верхней полой вены в связи с их тромбозом, экстравазальной компрессией, опухолями, медиастинитом.
Характерна клиническая триада: цианоз, отечность лица, шеи, плечевого пояса и верхних конечностей, расширение подкожных вен. Всегда имеют место головная боль, одышка, носовые кровотечения, набухание вен, вынужденное полусидячее положение. Степень выраженности расстройств венозного
кровотока соответствует нарушению проходимости просвета ВПВ и коллатеральной компенсации. Диагностика основана на клинических проявлениях, измерении венозного давления на верхних конечностях или в ВПВ. Рентгенологическое обследование направлено на выявление причин компрессии. Заключительный метод диагностики — рентгеноконтрастная серийная флебография.
Консервативное лечение направлено на улучшение реологических свойств крови и коллатерального кровообращения. Проблема хирургического лечения до настоящего времени удовлетворительно не разрешена. Различные шунтирующие операции из системы верхней полой вены в систему нижней полой вены (яремно-подключично-бедренные шунты) малоэффективны. Недолговечны и полубиологические протезы при шунтировании крови из венозного плечеголовного ствола в ушко правого предсердия. Использование трансплантатов из консервированной вены пуповины человека пока не оправдало надежд. При экстравазальной компрессии можно получить хорошие результаты путем флеболиза из полной срединной стернотомии.
— Дайте характеристику тромбоэмболии легочной артерии. ТЭЛА — механическая обструкция кровотока в системе легочной артерии при попадании в нее тромба, что приводит к спазму ветвей легочной артерии, развитию острого легочного сердца, уменьшению сердечного выброса, снижению оксиге-нации крови и бронхоспазму. В США ежегодно регистрируется 650 000 случаев ТЭЛА, 150 000 пациентов погибает. Есть основания полагать, что на каждые 5 млн операций приходится примерно 150 000 случаев ТЭЛА с летальностью 5,4%. В 90% случаев источник ТЭЛА находится в системе нижней полой вены (глубокие вены голени, подвздошно-бедренный сегмент, вены предстательной железы и малого таза).
— Опишите патогенез ТЭЛА.
Патогенез ТЭЛА включает два основных звена — “механическое” и гуморальное. Основной механический эффект — уменьшение площади поперечного сечения сосудов легочного ствола, в результате чего увеличивается сопротивление сосудов малого круга, развивается легочная пшертензия, острая пра-вожелудочковая недостаточность и тахикардия, снижается сердечный выброс и артериальное давление. Выраженность расстройств зависит от размеров тромба и функциональных резервов сердца. Здоровые люди могут перенести окклюзию 60—
70% ветвей легочной артерии, но больные с заболеваниями сердца и легких плохо переносят гораздо меньшие нарушения легочного кровотока. Пока поперечное сечение составляет 50% и более от нормы, сердечный выброс не изменяется или увеличивается. Вентиляция неперфузируемых участков легкого приводит к гипоксемии и нарушениям ритма сердца. Инфаркт легкого в 10% осложняет ТЭЛА.
Действие гуморальных факторов не зависит от размеров тромба. Тромбоциты, оседающие на поверхности свежего тромба, высвобождают серотонин, тромбоксан, гистамин и другие вещества, вызывающие сужение легочных сосудов и бронхов.
— Перечислите факторы риска ТЭЛА.
Беременность и послеродовый период (частота ТЭЛА увеличивается в пять раз по сравнению с контрольной группой того же возраста); терапия эстрогенами, в том числе перораль-ные контрацептивы (повышает риск в 4—7 раз); болезни сердца (в 3—4 раза); ожирение (в 1,5—2 раза); карцинома (в 2—3 раза); варикозное расширение вен (в 2 раза); тромбофлебит глубоких вен (до 40% всех больных); тяжелые травмы, старшие возрастные группы, ранее перенесенные ТЭЛА значительно увеличивают риск.
— На чем основывается диагностика ТЭЛА?
Выраженность симптомов зависит от размеров тромба и бассейна окклюзии сосудов легочной артерии. ТЭЛА может протекать под видом послеоперационной пневмонии, абсцесса легкого, плеврита, острого задненижнего инфаркта миокарда. Лишь у 24% больных возникают классические признаки: кровохарканье, шум трения плевры, цианоз, сердечный ритм галопа, ограничение подвижности грудной клетки. Одышка и тахикардия встречаются в 70—100% случаев; боли в груди — 40—70%; снижение АД, нарушения сердечного ритма, повышение температуры тела и бронхоспазм — от 59 до 10%. ЭКГ — наиболее точный метод диагностики острого легочного сердца, выявляющий перегрузку правого желудочка. Рентгенография органов грудной клетки малоинформативна, иногда удается видеть повышенную прозрачность легочных полей, соответствующих области эмболии (симптом Вестермарка). При исследовании газового состава артериальной крови выявляют гипоксе-мию, гипокапнию и дыхательный алкалоз вследствие гипервентиляции. Нормальное рО2 не исключает эмболии легочнойартерии. Ангиопульмонография — наилучший способ диагностики ТЭЛА.
— В чем заключается лечение ТЭЛА?
Лечение ТЭЛА заключается в поддержании адекватной циркуляции крови, тромболитической терапии, антикоагулянтной терапии гепарином, оперативных вмешательствах.
Поддержание функции сердечно-сосудистой системы включает оксигенотерапию, обезболивание, вспомогательную вентиляцию легких, противошоковую терапию (возмещение дефицита жидкости, введение сосудосуживающих средств).
Чтобы остановить процесс тромбообразования, следует без промедления начать лечение гепарином в первоначальной дозе 10000—20000 ЕД. Длительное введение гепарина назначают внутривенно капельно в дозе 1000 ЕД/час. Затем дозу подбирают таким образом, чтобы поддерживать показатели частичного тромбинового времени на уровне в 1,5—2 раза выше контрольного. Через 7 дней переходят на антикоагулянты непрямого действия.
Тромболитическая терапия активаторами тканевого плазми-ногена может дополнить лечение гепарином. Поскольку тром-болитическая терапия вызывает лизис тромбов, она может быть более опасной, чем лечение гепарином, и абсолютно противопоказана больным, перенесшим геморрагический инсульт, при пептической язве, заболеваниях мочевыводящих путей, сопровождающихся гематурией, и др.
Эмболэктомия может быть выполнена открытым путем (в условиях искусственного кровообращения) или с помощью катетера типа Фогарти.
Профилактика легочной эмболии достигается имплантацией в просвет нижней полой вены кава-фильтра или каваплика-цией.
2. Заболевания артериальной системы
— Какие выделяют стадии атеросклероза?
I степень — доклиническая: в аорте и артериях на неизмененной интиме находят редкие липидные пятна и полоски. II степень — слабо выраженная. На интиме, кроме выраженного 10* липоидоза, наблюдают редкие мелкие фиброзные и атерома-тозные бляшки. III степень — выраженный атеросклероз. На утолщенной волнистой и деформированной интиме содержится большое количество мелких и крупных, сливающихся фиброзных и атероматозных бляшек, атерокальциноз. IV степень — резко выраженный атеросклероз. На утолщенной и деформированной бугристой интиме многочисленные фиброзные и ате-роматозные бляшки с кальцинозом, часты изъязвления.
— Какие выделяют формы поражения сосудов атеросклерозом?
Могут быть следующие формы поражения: стеноз на 50%, 70%, 90%, более 90%; окклюзия; тромбоз, кинкинг, аневризма. Уменьшение диаметра сосуда наполовину приводит к уменьшению объема кровотокачерез суженный участок в 8 раз! Кинкинг артерий встречается чаще всего в бассейне ветвей дуги аорты. Аневризмы — самое частое осложнение атеросклероза грудной и брюшной аорты, реже встречается в крупных артериях конечностей. Поражение ветвей брюшной аорты приводит к возникновению синдрома angina abdominalis, почечных артерий — вазоренальной гипертензии.
— Какие вопросы должны быть решены в процессе диагностики заболеваний сосудов?
Характер поражения сосуда, локализация и протяженность поражения, степень нарушения кровотока (компенсированный, субкомпенсированный, декомпенсированный), степень развития коллатералей, состояние тканей в бассейне нарушенного кровоснабжения.
— В чем заключается диагностика заболеваний артерий?
Выявление и изучение субъективных симптомов (боли, перемежающаяся хромота, утомляемость, зябкость, парестезии, судороги); проведение общеклинических методов (осмотр, исследование пульсации сосудов, аускультация для определения патологических шумов); проведение функциональных проб с целью оценки степени нарушения кровообращения в конечности (пробы Бурденко, Оппеля, Левиса, Русанова, Мошковича, Шамовой, Казаческу, Алексеева, Ратшова, Короткова и др., симптомы Оппеля, Панченко, Добровольской, Глинчикова и др.).
Использование неинвазивных методов: реовазография, по-сегментное измерение артериального давления, изучение лодыжечно-плечевого показателя (в норме равен 1,0, при болях в покое — менее 0,5), допплеровское дуплексное исследование. Рентгеноконтрастное исследование при наличии УЗДГ постепенно теряет передовые позиции. Радиоизотопное сканирование помогает оценить нарушения тканевого кровотока, состояние коллатералей и прогнозировать результаты реконструктивных операций. Внутривенное и внутриартериальное кон-трастирование с цифровой обработкой расширяет диагностические возможности ангиографии и снижает количество осложнений (требуется малое количество контраста, внутривенное введение исключает развитие артериальных тромбозов и ложных аневризм).
— Сколько выделяют стадий расстройства кровообращения при облитерирующих заболеваниях?
Различают четыре стадии облитерирующих заболеваний: I стадия — асимптомная. Клинические проявления связаны с компенсированной недостаточностью кровообращения, перемежающаяся хромота возникает при ходьбе более чем на 1000 м. В основе ее патогенеза лежат нарушения утилизации кислорода тканями и накопление недоокисленных продуктов обмена веществ (лактат, перуват) с развитием метаболического ацидоза. П стадия — преходящая (транзиторная А и Б). Перемежающаяся хромота возникает уже через 200 м. Развивается атрофия мышц, появляются первые признаки трофических нарушений (изменения ногтевых пластинок, гипотрихоз, атрофия кожи), исчезает пульсация периферических артерий. III стадия — постоянная (перманентная). Появляются боли в покое, ходьба возможна на расстояние 25—50 м, выраженная бледность кожи, незначительные травмы, потертости приводят к появлению трещин и незаживающих болезненных язв. Больные принимают вынужденное положение с опущенной книзу конечностью, спят сидя. IV стадия — терминальная. Боли становятся постоянными и невыносимыми. Образующиеся язвы покрыты грязно-серым налетом, грануляции отсутствуют, в окружности имеются воспалительные изменения. Развивающаяся гангрена протекает по типу влажной. Пульсация на подколенной и бедренной артериях может отсутствовать, при обли-терирующем атеросклерозе окклюзия достигает бифуркации аорты.
— Дайте характеристику облитерирующему атеросклерозу.
Облитерирующий атеросклероз аорты и магистральных артерий находится на первом месте среди других заболеваний периферических артерий. В основном поражает мужчин старше 40 лет, вызывает тяжелую ишемию конечности, локализуется в крупных сосудах, при распространенных формах поражает и артерии среднего калибра. Основные патоморфологи-ческие изменения развиваются в интиме артерий. В окружности очагов липоидоза появляется молодая соединительная ткань, созревание, которой приводит к формированию фиброзной бляшки. На бляшках оседают тромбоциты и сгустки фибрина. При обильном накоплении липидов нарушается кровообращение в бляшке, некроз ее приводит к образованию полостей, наполненных атероматозными массами и тканевым детритом. Одновременно в измененных тканях бляшек, в участках дегенерирующих эластических волокон откладываются соли кальция, что является конечным этапом развития атеросклеротического поражения сосудов и ведет к нарушению проходимости. Клиническая картина и течение заболевания находятся в прямой зависимости от уровня и распространенности поражения. Трофические расстройства возникают поздно. Основным методом топической диагностики является аорто-артериография.
Комплексная консервативная терапия, носящая патогенетический характер, должна применяться в ранних стадиях обли-терирующего атеросклероза. Декомпенсация кровообращения является показанием к хирургическому лечению. — Что такое неспецифический аорто-артерннт?
Это второе по частоте после атеросклероза системное заболевание аллергическо-воспалительного генеза представляет собой хронический продуктивный воспалительный процесс в стенке аорты и крупных ее ветвей с сужением или расширением их просвета и соответствующими клиническими синдромами. Встречается у 5 % с заболеваниями артериального русла.
Процесс начинается с воспалительной инфильтрации адвен-тиции с последующим продуктивным воспалением медии (клеточные скопления, деструкция гладких мышц, множественные очаги отсутствия эластики, атрофия медии) и реактивным утолщением интимы. В хронической стадии отмечается облитерация, фиброз и кальциноз магистральных артерий. Ветви дуги аорты поражаются у 70% больных, почечные артерии — у 40%, нисходящая грудная аорта — у 18%, реже бифуркация аорты. Нередки тотальные поражения аорто-артериальной системы. Острая стадия заболевания (длительность от нескольких
недель до нескольких месяцев) обычно развивается в детском или подростковом периоде в виде общевоспалительного синдрома, одновременно развивается полисерозит. Кардиальные симптомы обусловлены неспецифическим миокардитом, легочные — первичным поражением ветвей легочной артерии. Через 6—10 лет появляются первые признаки сосудистого поражения той или иной локализации.
Основные клинические синдромы: синдром Такаясу (поражение ветвей дуги аорты), коарктационный синдром, синдром вазоренальной гипертензии, синдром Лериша; у 10% имеет место сопутствующий коронарит, у 20% — аортальная недостаточность и аневризмы.
Консервативное лечение: кортикостероиды, противовоспалительные средства, цитостатики, гепарин. Катамнестические наблюдения показали, что через 10 лет осталось в живых 38% лечившихся медикаментозно и 75 % — в сочетании с хирургическим лечением. Операции направлены на реваскуляризацию соответствующего сосудистого бассейна.
— Какие операции используют при лечении облитерирующих заболеваний?
Эндартерэктомия — вскрытие просвета артерии и удаление атероматозной бляшки вместе с интимой. Существуют открытый, полузакрытый и закрытый способы эндартерэктомии. Метод может быть использован при ограниченных по протяжению поражениях аорты и крупных артерий.
Аортобедренное шунтирование (рис. 33) при окклюзии бифуркации аорты и подвздошных артерий (синдром Лериша) дает 85—90% хороших результатов на протяжении 5 лет со средней послеоперационной летальностью 1—5%.
Подвздошно-бедренное, бедренно-подколенное, бедренно-болыиеберцовое одностороннее шунтирование применяют при одностороннем поражении соответствующего сегмента.
Профундопластика (восстановление проходимости глубокой артерии бедра) приводит к уменьшению болей, заживлению язв, сохранению конечности при облитерации бедренной артерии и сохранении проходимости артерий голени.
Внеанатомическое шунтирование — создание анастомозов между разными артериальными бассейнами: бедренно-бедрен-ное шунтирование применяют при одностороннем поражении подвздошной артерии с хорошими результатами у 70—75% больных на протяжении 5 лет; подмышечно-бедренное шунти-
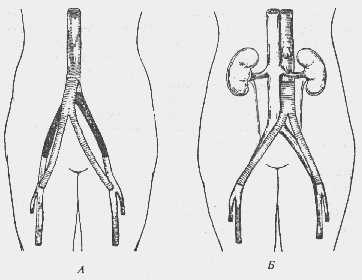
Рис. 33. Хирургическое лечение облитерирующего атеросклероза:
А — аортобедренное шунтирование синтетическим протезом (схема). Б — резекция бифуркации аорты с протезированием (схема)
рование показано после удаления инфицированного бифуркационного или иного протеза, когда реваскуляризация может быть выполнена только альтернативным путем.
Протезирование с использованием аутологичных вен, алло-генных консервированных артерий и вен, сосудистых эксплантатов применяют в артериях среднего и мелкого калибра.
Артериализация венозного русла, т.е. переключение артериального кровотока в венозное русло in situ после клапанной деструкции, используется при лечении облитерирующего эндар-териита.
При невозможности выполнить реконструктивную операцию или дезоблитерацию (часто как дополнение к этим вмешательствам) выполняют пояснмчяук? симпатэктомию (операция Ди-еца).
— Перечислите малоинвазивные методы ликвидации атеро-склеротических бляшек.
Эндоваскулярная дила/шдоя катетерами Доггера или Портс-
манна путем раздувания баллончиков инертным газом или кислородом под давлением 4—8 атм может быть использована на большинстве артерий конечностей, почек и сердца (Грюнтциг, 1977). Дилатация показана при окклюзиях или стенозах протяженностью не более 100 мм.
Возможнаро/псрноя дилатация, когда бляшку, окклюзиру-ющую участок артерии, “высверливают” роторным катетером.
Лазеры используют для реканализации пораженного сосуда с последующим его расширением с помощью баллонного или атерэктомического катетера.
— У больного через 8 лет после протезирования аорто-под-вздошного сегмената появился дегтеобразный стул. Патологии прямой кишки не выявлено. Что у больного?
Следует подозревать формирование свища между аортой и кишечником. ФГДС позволит исключить патологию желудка, КТ — установить наличие ложной аневризмы. Ангиография помогает ответить, в каком анастомозе развивается псевдоаневризма и нужно ли удалять протез. Обследование проводят в неотложном порядке в связи с высоким риском возникновения смертельного кровотечения.
— Опишите синдром хронического нарушения висцерального кровообращения.
Ишемические расстройства органов брюшной полости могут быть обусловлены атеросклерозом, неспецифическим аор-то-артериитом, узелковым периартериитом или экстравазаль-ной компрессией сосудов. Синдром определяется триадой симптомов: приступообразные боли в животе, развивающиеся после приема пищи на высоте пищеварения; дисфункция кишечника в виде нарушений моторной, секреторной и абсорбционной функций; прогрессирующее похудание. Аортоартериография позволяет выявить бассейн и характер поражения сосудов. Основной метод лечения — дезоблитерация брыжеечных артерий. Послеоперационная летальность в последние годы приближается к нулю.
— Опишите диагностику и лечение вазоренальной гипертензии.
По данным ВОЗ 10% населения земного шара имеет повышенное артериальное давление, из них у 5—8% причиной является стеноз почечных артерий. Наиболее частые причины — атеросклероз (40—65%) и фиброзно-мышечная дисплазия (15— 30%). Неспецифический аорто-артериит встречается в 16—22%
наблюдений. Снижение перфузионного давления в почке приводит к стимуляции юкстагломерулярного аппарата и освобождению ренина, что в свою очередь инициирует образование аг-ниотензинов. Ангиотензины — мощные вазоконстрикторы, они также стимулируют освобождение альдостерона из надпочечников. Конечный результат — системная артериальная гипер-тензия.
Лабораторная диагностика сложна и не имеет достоверных тестов. Дуплексное сканирование, как и радиоизотопные методы, способно помочь оценке степени стеноза. Селективная почечная ангиография — окончательное исследование для выявления поражения почечных артерий и определения тактики лечения.
Существует несколько вариантов лечения: чрезкожная ди-латация, эндартерэктомия, шунтирование почечных артерий, нефрэктомия. Обычно нефрэктомии подлежат нефункционирующие почки. При фиброзно-мышечной дисплазии хорошие результаты получают у 90% больных, формы с распространенным атеросклерозом плохо поддаются лечению. — Дайте характеристику облитерирующему эндартерииту.
Синонимы: облитерирующий артериоз, облитерирующий тромбангиит, облитерирующий эндокринно-вегетативный воспалительный артериоз. Большинство авторов в настоящее время признает аутоиммунный генез заболевания. Пусковыми моментами могут быть травма, переохлаждение, хронические интоксикации, стресс, гиперадреналинемия и другие факторы, приводящие к стойкому спазму сосудов. Длительно существующий спазм сосудов и vasa vasorum ведет к хронической ишемии стенки артерии, вследствие чего наступает гиперплазия интимы, фиброз адвентиции, дегенеративные изменения нервного аппарата сосудистой стенки. В мышечном слое происходит плазматическое пропитывание и инфильтрация лимфо-идными клетками. Морфологические изменения создают условия для тромбообразования и облитерации просвета артерии. В сосудах микроциркуляторного русла ухудшается кровообращение и развивается тканевая гипоксия, которая усиливается благодаря раскрытию артериоло-венулярных анастомозов. Уменьшение напряжения кислорода в тканях ведет к накоплению недоокисленных продуктов и метаболическому ацидозу. В этих условиях возрастает вязкость крови и ее коагуляцион-ная активность, усиливается агрегация эритроцитов, повыша-
ются адгезивно-агрегационные свойства тромбоцитов, образуются тромбоцитарные агрегаты, которые, блокируя микроцир-куляторное русло, усугубляют ишемию конечности и могут стать причиной дессиминированного внутрисосудистого тромбообразования. Нарушения метаболизма вызывают дистрофические изменения в тканях. В них увеличивается содержание гистамина, серотонина, кининов, простагландинов С2, Н2, обладающих мембранотоксическим действием. Повышается проницаемость оболочек клеток и внутриклеточных мембран. Хроническая гипоксия ведет к распаду лизосом с освобождением гидролаз, лизирующих клетки и ткани. Происходит некроз тканей, накопление протеолитических ферментов. Организм сенсибилизируется к продуктам распада белков, возникающие патологические аутоиммунные процессы усугубляют нарушения микроциркуляции и усиливают местную гипоксию и некроз тканей.
— Что такое болезнь Бюргера?
Облитерирующий тромбангиит (болезнь Бюргера) отличается от облитерирующего эндартериита более злокачественным течением и сочетанием с диссиминированным тромбофлебитом поверхностных вен. При обострении заболевания тромбозы возникают как в артериальном, так и венозном русле. В период ремиссии идет развитие коллатералей, обеспечивающих кровоснабжение периферических отделов конечности. “
— В чем заключается лечение облитерирующего эндартериита?
Реконструктивные операции выполняются редко из-за распространенности заболевания, малого диаметра пораженных сосудов с нередким вовлечением в процесс подкожных вен. Чаще выполняют поясничную или периартериальную симпат-эктомию. Длительная внутриартериальная инфузионная терапия применяется при влажной гангрене с целью перевода ее в сухую гангрену и снижения уровня ампутации.
— Опишите консервативную медикаментозную терапию об-литерирующих заболеваний.
Схема консервативного лечения может быть представлена так: сосудорасширяющие препараты миотропного действия (папаверин, но-шпа, галидор, бупатол, вазоластин и др.); гангли-облокаторы (бензогексоний, димеколин, димеколин, пирилен, тропафен, надолол и др.); спазмолитики, действующие в области периферических холинореактивных систем (андекалин, спазмолитин и др.); дезагреганты (реополиглюкин, трентал, курантил, персантин и др.); активаторы фибринолиза (никотиновая кислота); капилляропротекторы (доксиум, компламин, пармидин и др.); тканевыеметаболики(витамины B1, В6, В12, витамин Е, аскорбиновая кислота, солкосерил, вазапростан, танакан и др.); противосклеротические препараты (мисклерон, полиспонин, нродектин, фолиевая кислота и др.); иммуномо-дуляторы (гепарин, зимозин, пиран, левамизол и др.). Большое значение имеет физиотерапия (диадинамические токи, диатермия поясничной области, баротерапия, магнитотерапия, бальнеотерапия). Хороший эффект оказывает УФО-крови, плаз-маферез.
— Какой основной показатель может указывать на адекватность выполнения поясничной симпатэктомии?
Отсутствие потоотделения на стороне операции самый достоверный признак десимпатизации.
— Опишите диабетическую ангиопатню нижних конечностей.
Заболевание развивается у лиц, страдающих сахарным диабетом, характеризуется поражением как мелких сосудов, так и артерий среднего и крупного калибра. Наиболее существенные изменения происходят в сосудах микроциркуляторного русла. В артериолах утолщается базальная мембрана, возникает пролиферация эндотелия, в стенках откладываются PAS-положи-тельные вещества, что ведет к сужению просвета и облитерации. Отличительной особенностью течения этого патологического процесса является наличие трофических язв при сохраненной пульсации периферических артерий, раннее присоединение симптомов полиневрита, сочетание диабетической стопы с ретино- в нефропатиями.
Залогом успешного лечения диабетической стопы является оптимальная компенсация сахарного диабета и нормализация нарушенного метаболизма углеводов, жиров, белков. Диета должна быть с ограничением легкоусваиваемых углеводов и животных жиров. Лекарственная терапия не отличается от таковой при облитерирующих заболеваниях. Симпатэктомия эффективна на ранних стадиях заболевания. Сухая гангрена часто заканчивается мумификацией и самоотторжением пальцев. Влажная гангрена с нарастающей интоксикацией является прямым показанием к ампутации конечности.
— Что является показанием к ампутации конечности при об-лнтерирующих заболеваниях?
Невозможность провести реконструкцию пораженных сосудов, отсутствие эффекта от комплексного лечения с использованием длительных внутриартериальных инфузий, обширная гангрена стопы, сепсис, особенно вызванный газообразующими микроорганизмами.
— На основании каких показателей можно точно предсказать благоприятный исход ампутации ноги ниже колена?
Абсолютных методов предсказания успешного заживления ампутационной культи в настоящее время нет. Как регистрация пульса в икроножной области, так и показатели чрезкож-ного определения парциального давления кислорода, УЗДГ и радиоизотопного сканирования хотя и могут указывать на большую вероятность заживления, но не гарантируют полного успеха операции. При отсутствии явной ишемии в средней части голени ампутация ноги ниже колена завершается заживлением приблизительно в 80% случаев.
— Какая наиболее частая причина смерти больных после реконструкции артерий нижних конечностей?
Инфаркт миокарда преобладает среди всех причин смерти больных после операций на артериях конечностей. Причина этого не только патология коронарных артерий, но и “синдром обкрадывания”, возникающий после восстановления кровото-ка в системе брюшной аорты.
— Что такое коарктация аорты?
Это врожденное сужение перешейка аорты (достигающее 0,2 мм в диаметре), вызывающее гипертензию в сосудах дуги аорты и гипотензию в нижних отделах. Дети выживают при хорошо развитой системе коллатералей. Мальчики обычно высокого роста с развитой мускулатурой плечевого пояса и относительной гипотрофией нижних конечностей, девочки инфантильны, в 14—16-летнем возрасте отсутствуют вторичные половые признаки. Артериальное давление на руках высокое, на ногах — низкое или не определяется. На рентгенограмме грудной клетки определяется узурация ребер за счет резко расширенных и извитых межреберных артерий.
Лечение только хирургическое — истмопластика перешейка аорты местными тканями, резекция сужения с анастомозом конец в конец или замещением дефекта сосудистым протезом.
— Опишите вазоспастнческие болезни.
Вазоспастические болезни поражают преимущественно верхние конечности. Сосудистые спазмы возникают эпизодически, затрагивая в основном малые артерии и артериолы кисти и пальцев. Обычные симптомы: боль, онемение, похолодание и изъязвления кожи пальцев. Сосудистый спазм обычно связан с коллагенозом, атеросклерозом, травмой, вибрационной болезнью, озноблением.
— Что такое синдром Рейно?
Синдром Рейно — эпизодическая вазоконстрикция, затрагивающая пальцы рук, приступы провоцируют холод или эмоциональные стрессы. Чаще всего синдром возникает при склеродермии. Клинические проявления: бледность или цианоз кожи кисти и пальцев, иногда краснота, онемение. Изъязвления встречаются часто, могут приводить к гангрене.
Следует избегать холода, стрессов, исключить курение. Лечение: альфа-адреноблокатор фентоламин. Препараты выбора: блокаторы кальциевых каналов (нифедипин), иногда полезно внутриартериальное введение резерпина. Симпатэктомия не показана, поскольку сосуды пальцев кисти окклюзированы.
— Опишите болезнь Рейно.
Эта патология не связана с системными заболеваниями и редко приводит к некротическим поражениям пальцев, встречается в 70% у молодых женщин и имеет двустороннее поражение. Лечение такое же, как и при синдроме Рейно, успех достигается у 80% больных. Симпатэктомия показана при тяжелом течении или невосприимчивости к медикаментозной терапии. Операция эффективна, поскольку артерии пальцев не изменены, а лишь спазмированы.
— Перечислите признаки острой артериальной непроходимости.
Симптомы острого ишемического синдрома можно определить пятью английскими словами, начинающимися с буквы “Р”. Боль (Pain) — результат накопления продуктов метаболизма в ишемизированных тканях, бледность (Pale) кожных покровов — результат недостаточного поступления крови в ткани, отсутствие пульса (Pulseless) при нарушении анатомической целости сосуда или тромбозе, парестезии (Paraesthesia) — результат ишемического поражения нерва, паралич (Paralysis) —
результат нарушения кровообращения мышечной ткани и нервов.
— Какие причины вызывают острую артериальную непроходимость?
Эмболия, тромбоз, травма, спазм, разрыв аневризмы.
— Приведите классификацию степени ишемии.
Степень ишемии находится в прямой зависимости от развития коллатералей в бассейне нарушенного кровообращения, сопутствующего спазма, продолженного тромбоза, состояния центральной гемодинамики.
Ишемия напряжения —в покое признаки ишемии отсутствуют и появляются при нагрузке. Ишемия IA степени —беспокоят парестезии, IB — появляется боль в дистальных отделах конечности. Ишемия II степени, характеризуется неврологическими расстройствами (IIA — парезы, ПБ — плегии). Ишемия III степени проявляется некробиотическими изменениями (7/7/4 — появление субфасциального отека, 7775 — парциальная и 7775 — тотальная мышечная контрактура).
— Опишите принципы консервативного лечения острой артериальной непроходимости.
Тромболитическая терапия (фибринолизин, стрептокиназа, стрептодеказа, урокиназа) проводится для восстановления кровообращения в ишемизированной конечности только при остром тромбозе. Она нецелесообразна при эмболии, так как эм-бол — организованный тромб — растворить невозможно.
Антикоагулянтная терапия гепарином (в последующем использование антикоагулянтов непрямого действия) показана для предотвращения развития продолженного тромба.
Показано применение активаторов фибринолиза (никотиновая кислота, компламин и др.), дезагрегантов ( реополиглю-кин, трентал, курантил, ацетилсалициловая кислота). Для улучшения кровообращения в конечности назначают спазмолитики (папаверин, но-шпа), ингибиторы протеаз положительно воздействуют на тканевой метаболизм в зоне ишемии (трасилол, контрикал, гордокс). Прекрасно зарекомендовал себя вазопра-стан.
Большое значение придают инфузионной терапии, обеспечивающей высокий диурез (не менее 100 мл/час). Для защиты почек от повреждающего действия при миоглобинурии применяют осмотический диуретик маннитол и ощелачивают мочу.
При неэффективности медикаментозной терапии нельзя медлить с оперативным вмешательством, поскольку пассивная тактика может привести к гибели больного от нарастающей интоксикации.
— В чем состоит хирургическое лечение острой артериальной непроходимости?
Всем больным, начиная с IA степени, показана восстановительно-реконструктивная операция на сосудах, и только больным с IIIВ степенью расстройства кровообращения необходима первичная высокая ампутация конечности.
При эмболии высокий эффект можно получить при непрямых эмболэктомиях баллонными катетерами типа Фогэрти или фирмы “Север”. Эндартерэктомия или обходное шунтирование чаще всего выполняются при тромбозе, возникшем на месте измененной атеросклерозом, неспецифическим воспалением или другим патологическим процессом стенки сосуда.
3. Повреждения кровеносных сосудов
— Как часто встречаются повреждения кровеносных сосудов?
В военное время частота повреждений артерий достигает 1,2—2,6% от общего числа раненых. Изолированные повреждения артерий составляют 47,1%, сочетанные — 49,2%, тогда как изолированные повреждения вен — всего 3,7%. В мирное время частота повреждений сосудов колеблется от 0,3 до 1,3% (40% всех ранений сосудов связано с транспортной травмой, при переломах костей повреждения крупных сосудов находят в 4-10%).
— Какие признаки указывают на повреждение кровеносных сосудов?
Пульсирующее кровотечение при поступлении или в анамнезе; отсутствие пульса дистальнее места повреждения; гематома (свернувшаяся или пульсирующая) в тканях в зоне повреждения; сосудистые шумы при аускультации и дрожание при пальпации, наблюдаются над местом повреждения артерии или над артериовенозным свищом уже на 2—3 день; неврологическая симптоматика указывает на механическое повреждение нерва или ишемическую нейропатию, так как нервные волокна первыми реагируют на гипоксию; признаки ишемии тканей (бледность или синюшная окраска кожи, замедленное наполнение капилляров после надавливания, нарушения функции мышц по типу ишемической контрактуры). Как правило, повреждение сосудов сопровождается клиникой ги-поволемического шока (бледность, холодный пот, возбуждение или заторможенность, низкие цифры АД, тахикардия, снижение числа эритроцитов, гемоглобина, гематокрита в периферической крови).
— Какие встречаются повреждения сосудов?
Открытые повреждения: I степень — повреждения наружных слоев без ранения интимы, П степень — сквозное отверстие в стенке сосуда, III степень — полное пересечение сосуда. Закрытые повреждения: I степень — разрыв интимы (наружного кровотечения нет, но наступает тромбоз, ведущий к ишемии конечности), II степень — разрыв интимы и средней оболочки, ведущий к образованию аневризмы, Ш степень — полный перерыв сосуда, сопровождающийся обширным внутритканевым кровоизлиянием.
— Какие методы исследования помогают диагностике повреждения сосуда?
Ультразвуковая допплерография (дуплексное УЗИ), определение плече-лодыжечного индекса (который должен быть равен или превышать 0,95). При ушибах стенки артерии, небольших разрывах, повреждениях интимы, глубоких артерий бедра и плеча ультразвуковые сигналы могут быть сохранены, поэтому только серийная ангиография может с максимальной достоверностью верифицировать характер повреждения. Ангиографию можно выполнять как до операции, так и интраопера-ционно при выполнении вмешательств на костях и суставах, при первичной хирургической обработке ран, ревизии сосудисто-нервного пучка.
— В чем заключаются принципы лечения повреждений артерий?
Лечение повреждений артерий в первую очередь должно быть направлено на спасение жизни пострадавшего, а затем на сохранение жизнеспособности и восстановление нормальной функции конечности. Для спасения жизни главное — остановить кровотечение. Это можно сделать, прижав пальцем артерию выше места повреждения или наложив асептическую давящую повязку на место кровотечения. Наложения жгута следует избегать, так как это приводит к тотальной ишемии конечности. Если планируется транспортировка больного на большое расстояние, необходимо в концы артерии вставить полиэтиленовую трубку в качестве временного шунта для сохранения кровообращения в конечности и начать лечение гепарином.
Наряду с остановкой кровотечения необходимо обеспечить борьбу с кровопотерей. Опыт ангиологов и военно-полевых хирургов говорит, что в среднем одному больному с ранением магистральной артерии необходимо перелить от 1 до 2,5 л эрит-роцитарной массы и около 4 л плазмозамещающих растворов (полиглюкин, гемодез, плазму, альбумин, реополиглюкин).
При тупой травме возможно изолированное повреждение интимы. Под давлением потока крови происходит ее дальнейшая отслойка и развивается тромбоз. Дистальнее места повреждения артерия приобретает синеватую окраску, обусловленную расслоением стенки и образованием интрамуральной гематомы. Окклюзия сосуда может наступить через несколько часов или суток после травмы. Тяжелые повреждения других органов, отвлекающие внимание врачей, гипсовые повязки и шины, скрывающие признаки ишемии, — основные причины запоздалой диагностики травматического расслоения стенки артерии. В результате время для хирургического вмешательства оказывается безвозвратно потерянным
. — Какой характер восстановительных операций при ранении магистральных артерий?
Перед восстановительной операцией желательно, чтобы систолическое артериальное давление у больного было выше 100 мм рт.ст., частота сердечных сокращений меньше 100 в 1 минуту, а центральное венозное давление выше 100 мм вод.ст. Экстренная операция показана при продолжающемся кровотечении.
В целом, жизнеспособность конечности и показания к восстановительным операциям не зависят от времени, прошедшего с момента травмы, при жизнеспособной конечности необходимо добиваться восстановления кровотока. Однако результаты восстановительных операций хуже, если после травмы прошло более 6 часов. Исчезновение глубокой чувствительности и появление мышечной контрактуры в дистальных отделах конечности являются признаками нежизнеспособности и показаниями к ампутации.
Операция состоит из первичной хирургической обработки
раны и восстановления целости сосуда. Характер реконструкции зависит от вида повреждения. Боковой дефект в стенке артерии ликвидируют методом наложения заплаты из аутоло-гичной вены по Богоразу. При дефекте в 1—3 см удается наложить прямой анастомоз конец в конец. Важно иссечь поврежденные края артерии и проверить проходимость дистального отрезка баллонным катетером до появления хорошего ретроградного кровотока. Отсутствие ретроградного кровотока плохой прогностический признак. При большом дефекте артерию восстанавливают с помощью аутовены. Только при дефектах крупных магистральных артерий (подвздошной, подключичной) используют синтетические эксплантаты. Применение их ограничивают из-за высокой опасности инфицирования с последующим аррозивным кровотечением. При травме периферических артерий и ампутации пальцев используют микрохирургическую технику. Перевязка артерии оправдана только ради спасения жизни пострадавшего. На голени и предплечье при повреждении всех артерий нужно стремиться восстановить хотя бы одну артерию. При одновременном повреждении магистральной артерии и вены обязательно восстанавливают целость обеих сосудов, в первую очередь вены, перевязка вены ухудшает результаты операции. При отеке мышц в дистальных отделах конечности обязательно производят фасциотомию. При сочетанной травме костей и сосудов операцию начинают с ос-теосинтеза, при повреждении нерва — со шва нерва.
— Какие признаки указывают на повреждение магистральной вены?
Ранение вены можно заподозрить при обильном венозном кровотечении, отеке конечности с набуханием периферических подкожных вен. Внутритканевые гематомы обычно небольшие и не пульсируют. Ранение подвздошных вен и нижней полой вены приводят к формированию больших забрюшинных гематом, обильное кровотечение сопровождает ранение подключичных вен и верхней полой вены.
— В чем заключается хирургическое лечение повреждений вен?
Существовавшую тенденцию перевязки вен при их ранении следует признать порочной. Нужно стремиться к восстановлению проходимости сосуда с помощью бокового или циркулярного шва, а при больших дефектах — путем аутовенозной пластики с использованием большой подкожной вены бедра. Дос-
туп к верхней полой вене — через продольную стернотомию или правостороннюю торакотомию в четвертом межреберье. При повреждении нижней полой вены производят лапарото-мию и выделяют сосуд. Для временной остановки кровотечения вену прижимают тупферами или применяют метод внут-рисосудистого закрытия кровотока с помощью баллонных зондов. Рану стенки вены ушивают пристеночным швом. При повреждении задней стенки нижней полой вены, чтобы избежать сложной мобилизации, выполняют венотомию передней стенки при перекрытом кровотоке, трансвенозным доступом ушивают повреждение задней стенки, а затем ушивают место ве-нотомии.
— В чем состоят особенности послеоперационного течения при острой травме магистральных сосудов?
Туннельный синдром возникает после выраженной ишемии и характеризуется нарастающим отеком мышц. Отечные мышцы, заключенные в нерастяжимый костно-фасциальный футляр, сдавливают вены. Затруднения венозного оттока сопровождается дальнейшим нарастанием отека, повышением давления внутри фасциального футляра и нарушением уже не только венозного, но и артериального кровообращения. Если вовремя не прибегнуть к фасциотомии, начинается некроз мышечных и нервных волокон, появляются ишемическая контрактура (на верхней конечности контрактура Фолькманна) и неврологическая симптоматика.
При восстановлении кровотока после длительной ишемии в конечности часто развиваются некротические изменения. Граница некроза кожи обычно располагается дистальнее, чем уровень некроза мышц, и поэтому жизнеспособная кожа может покрьюать некротизированные мышцы. Есть наблюдения, когда скелетные мышцы были способны к регенерации с полным восстановлением функции после 12-часовой тотальной ишемии. Но, к сожалению, чаще ишемия мышц носит необратимый характер. С ампутацией, если нет выраженной интоксикации, торопиться не следует. Этапные некрэктомии во многих случаях позволяют сохранить конечность, пусть даже с некоторыми нарушениями функции.
Реваскуляризационный синдром — самое тяжелое осложнение, связанное с длительной ишемией конечности. Помимо поступления токсических продуктов из ишемизированных мышц, у больных отмечается пшеркалиемия, гиперфосфате-
мия, выраженный метаболический ацидоз, гиперферментемия. В этих условиях возможно повреждение почек и развитие острой почечной недостаточности. Необходим постоянный контроль за диурезом, КОС, электролитами в крови. При олигурии применяют диуретики (лазикс до 1000 мг/сут) с одновременной коррекцией ацидоза, применяют гемодиализ.
Феномен “водопроводной трубы” развивается при нарушениях микроциркуляции, когда при восстановленном магистральном кровотоке возникает спазм капилляров и наряду с этим паралич сфинктеров артериовенозных анастомозов. Это приводит к прогрессирующей ишемии тканей и гангрене конечности.
Кровотечение в раннем послеоперационном периоде обычно связано с техническими погрешностями. Повторная операция с наложением дополнительных швов или “перекладыванием” анастомоза ликвидирует это осложнение. Значительно труднее бороться с поздним кровотечением, обусловленным нагноением раны. В таких случаях приходится перевязывать артерию вне гнойной раны, и, если конечности угрожает ишемическая гангрена, операцию заканчивают внеанатомическим обходным шунтированием. Вариантами таких операций могут быть перекрестное бедренно-бедренное или подключично-бед-ренное шунтирование с помощью аутовены или комбинированного с веной синтетического протеза.
Тромбоз восстановленной артерии или вены часто связан с наложением узкого анастомоза или недостаточным иссечением травмированных концов сосуда. Гипотония во время операции или после нее, а также образование гематомы вокруг сосуда приводят к раннему тромбозу. Повторную операцию начинают с тромбэктомии, ревизии анастомоза и заканчивают, если это необходимо, повторным наложением анастомоза или пластикой артерии. Для профилактики послеоперационного тромбоза дренируют рану, используют переливание низкомолекулярного реополиглюкина (из расчета 10 мл/кг/сут), устраняют спазм сосудов папаверином или длительной эпидуральной блокадой. — Перечислите виды травматических аневризм.
Артериальные аневризмы: одномешковая и двумешковая; концевая (центральная, периферическая), артерио-артериальная (бифуркационная), множественная (одной или нескольких артерий).
Рис. 34. Типы травматических аневризм (схема): а — артериальная, б — комбинированная, в — артериовенозная
Артериовенозные аневризмы: артериовенозное соустье, ар-териовенозный свищ.
Комбинированные аневризмы: с промежуточным мешком, с боковым мешком, многомешковая (рис. 34).
— Опишите артериальную травматическую аневризму.
Ложная аневризма характеризуется образованием в тканях патологической полости, окруженной фиброзной капсулой (аневризматического мешка). Она формируется на месте пульсирующей гематомы. Аневризматический мешок сообщается с просветом сосуда и изнутри омывается кровью, поэтому аневризма выглядит как пульсирующее объемное образование. Внутренняя поверхность мешка покрыта слоистыми тромботичес-кими массами. Формирование аневризмы обычно заканчивается к концу 4-й недели.
Клиническая картина: боль, пульсирующая припухлость, над которой выслушивается систолический шум. Шум исчезает или резко ослабевает после пережатия центрального конца артерии. Пульсация периферической артерии дистальнее аневризмы обычно ослаблена, а пульсовая волна запаздывает по сравнению со здоровой стороной. Для уточнения диагноза используют УЗДГ, изотопную или рентгеноконтрастную ангиографию.
Лечение артериальных аневризм только хирургическое. При большой аневризме не выделяют мешок, а мобилизуют про-ксимальный и дистальный отрезки артерии, вскрывают аневризму и накладывают боковой шов. При измененной стенке артерии производят резекцию С последующей пластикой. — Опишите артериовенозный посттравматический свищ.
Артериовенозный свищ — патологическое сообщение между просветами поврежденных артерии и вены. Кровь сбрасывается из артериального русла в венозное, через свищ в 1 мин может возвращаться к сердцу до 6 л крови. В результате возникает феномен “обкрадывания” — ишемия конечности дистальнее артериовенозного свища. Над свищом выслушивается сис-толо-диастолический шум, при пальпации отмечается дрожание. Постоянный сброс артериальной крови в венозную систему приводит к гипертензии в дистальных отделах венозной системы, нарушению микроциркуляции, увеличению объема циркулирующей крови и нагрузки на миокард. На пораженной конечности появляется варикозное расширение вен. В прокси-мальном отделе венозной системы стенки вен становятся утолщенными, плотными, напряженными (“артериализация” вены). Стенки приводящей артерии постепенно растягиваются, через несколько лет участок артерии проксимальнее свища становится извилистым и аневризматически измененным (“венизация” артерии). При пережатии пальцем приводящей артерии проксимальнее свища мгновенно наступает брадикардия, от 6—10 до 30—40 ударов в минуту (симптом Добровольской). Чем больше свищ и чем ближе он расположен к сердцу, тем больше “дополнительной” крови приходится перекачивать сердцу и тем больше расстройства гемодинамики. Вначале развивается гипертрофия миокарда, затем расширение полостей с развитием сердечной недостаточности с высоким сердечным выбросом. Септический эндокардит часто является причиной смерти таких больных. В легких находят усиление легочного рисунка с венозным типом застоя, расширением ствола легочной артерии и пульсацией корней легких. Эти изменения наиболее выражены при декомпенсации правого желудочка. Для уточнения диагноза применяют фоноангиографию, определение насыщения венозной крови кислородом, изотопную и рентгеноконтрастную ангиографию.
Травматический артериовенозный свищ служит показанием к хирургическому лечению в ранние сроки после формирова-
ния свища, но до развития осложнений. Операции типа перевязки приводящего или отводящего концов артерии, ушивания просвета аневризмы, ликвидации аневризмы за счет вены и другие ушли в прошлое. Всегда следует стремиться после разделения свища восстановить нормальную проходимость и артерии, и вены. Возможны любые комбинации восстановительных операций, начиная со шва и заканчивая ауто- или аллопла-стикой сосудов. Ангиохирурги, если нельзя наложить боковой шов, предпочитают резецировать и заместить артерию для того, чтобы через оставленный в зоне свища сегмент артерии зашить рану вены и тем самым сохранить в ней кровоток. Можно использовать аутовенозную заплату или трансплантат из большой подкожной вены бедра со здоровой конечности.
— В чем состоит особенность повреждения сонных артерий?
Повреждения сонных артерий заслуживают особого внимания, поскольку они часто осложняются ишемическим инсультом. Неврологические нарушения могут привести к угнетению дыхания, нарастающая гематома в области шеи — вызвать обструкцию дыхательных путей. Во всех случаях показано экстренное хирургическое вмешательство. Неврологическая симптоматика может появиться через несколько часов после повреждения артерии, особенно при тупой травме. Возможны гемипа-рез, гемиплегия, дисфункция черепных нервов IX, X, XI и XII, синдром Горнера. Ангиография помогает топической диагностике.
Оперативный доступ к сонным артериям — вдоль переднего края кивательной мышцы. Обнажают и пережимают общую сонную артерию, по возможности — проксимальнее гематомы, не допуская эмболии сосудов мозга тромбами и фрагментами тканей. Обеспечить безопасность больного при операциях на сонных артериях можно с помощью временного внутреннего шунтирования или локальной гипотермии головного мозга. Объем операции от наложения шва до протезирования. При обширных повреждения внутренней сонной артерии возможно замещение ее дефекта за счет наружной сонной артерии. При изолированном повреждении наружной сонной артерии допустима ее перевязка. В конце операции необходимо оценить состояние мозгового кровотока при помощи флуометрии, УЗДГ или ангиографии.
4. Заболевания лимфатической системы конечностей
— Дайте определение хроническим нарушениям лимфоотто-ка.
Хронический лимфостаз (лимфэдема, слоновость) — полиэтиологическое заболевание, в основе которого лежит поражение лимфатической системы с расстройством лимфообращения. Основные звенья патогенеза — недостаточность функции лимфатической системы, нарушения оттока лимфы из тканей. Поражение возникает в 90% по причине большой протяженности лимфатических путей и вертикального положения, что создает худшие условия для оттока лимфы. Женщины болеют в 3 раза чаще мужчин.
В связи с нарушением транспортной функции лимфатического русла снижается его резорбционная активность. В поверхностных тканях скапливается большое количество жидкости, мукополисахаридов и белка. Белок стимулирует развитие соединительной ткани, вызывает гиалиноз стенок мелких лимфатических и кровеносных сосудов, а также капилляров кожи, подкожной клетчатки и фасции, ухудшая тем самым не только лимфо-, но и кровообращение в пораженной конечности. В результате снижается степень кровенаполнения сосудов микро-циркуляторного русла, развивается гипоксия тканей, которая ведет к грубым нарушениям окислительно-восстановительных процессов. Происходит утолщение кожи, подкожной клетчатки и фасции, более выраженное вначале в дистальных отделах конечности; со временем присоединяются и трофические расстройства. Кожа становится легкоранимой, что в условиях застоя лимфы предрасполагает к развитию рожистого воспаления. Рецидивы рожи усиливают расстройства лимфообращения вследствие возникающих лимфангоитов, тромбоза и облитерации лимфатических сосудов, фиброза кожи и подкожной клетчатки.
— Какие различают формы лимфостаза?
Различают врожденную и приобретенную формы лимфостаза. Врожденные, или первичные формы чаще связаны с недоразвитием лимфатической системы, реже — с наличием ам-ниотических перетяжек и тяжей, сдавливающих поверхностные лимфатические сосуды. Известны наследственные формы
слоновости, встречающиеся у членов одной семьи (болезнь Милроя). Юношеская лимфэдема развивается между пубертат-ным периодом и концом третьего десятилетия, поздняя возникает после 30 лет.
Более обширную группу составляют случаи приобретенного, или вторичного лимфостаза. К его развитию ведут самые разнообразные факторы, ухудшающие отток лимфы из конечностей: послеоперационные рубцы, опухоли мягких тканей, специфические процессы в лимфатических узлах или лимфэ-демэктомия, лучевая терапия, травматические повреждения, воспалительные процессы в коже, подкожной клетчатке, лимфатических сосудах и узлах (рожистое воспаление, лимфангоиты, лимфадениты).
В некоторых странах вторичный лимфостаз является следствием паразитарного поражения лимфатических сосудов Wuchereria bancrofti.
— У девочки 14 лет внезапно появился отек тыла стопы, за последние четыре месяца распространившийся до дисталь-ной части бедра. Ваш диагноз?
Это клиника первичной (юношеской) лимфедемы. Для установления диагноза необходима лимфография. С целью улучшения оттока конечности придают возвышенное положение и рекомендуют ношение эластических чулок. При первичной лимфедеме показаний к наложению лимфовенозных анастомозов нет, так как нет препятствия в паховой области или области таза. Для профилактики инфекционных осложнений (лимфедема часто инфицируется стрептококком) назначают антибиотики.
— Опишите клинику и диагностику хронического лимфостаза.
В течении заболевания выделяют две стадии: лимфэдемы и фибредемы. Вначале появляются отеки у основания пальцев, на тыле стопы, в области голеностопного сустава. Отек мягкий, безболезненный, может исчезать к утру, кожа легко собирается в складки. Заболевание развивается медленно, однако через несколько лет начинается вторая стадия — фибрэдемы. Отек распространяется на проксимальные отделы конечности, становится плотным и постоянным, собрать кожу в складку не представляется возможным. Постепенно развивается гиперкератоз, появляются бородавчатые разрастания. Тяжелые случаи осложняются трещинами и изъязвлениями кожных покровов,обильной лимфореей (до 2 л/сут). Разница в окружности конечностей может достигать 30—40 см.Прямая лимфография позволяет поставить окончательный диагноз, установить наличие и уровень препятствия при вторичной форме лимфостаза.
— Какие встречаются пороки развития лимфатических сосудов?
Пороки развития анатомически проявляются аплазией, ги-поплазией или эктазией лимфатических коллекторов с недостаточностью клапанного аппарата. Во всех случаях имеется нарушение лимфообращения с развитием отека — врожденная слоновость. Основными клиническими проявлениями являются отек, повторные воспалительные процессы, трофические изменения. Консервативное лечение заключается в ношении эластических бинтов, физиотерапии, дегидратационной терапии. Создание новых путей лимфооттока при этой патологии ненадежно. Основной принцип лечения заключается в полном иссечении пораженных тканей с последующей реимплантаци-ей кожи или использования аутодермопластики расщепленным лоскутом.
— Опишите методику лимфографии.
За 10—20 мин до исследования в область первого межпальцевого промежутка стопы внутрикожно вводят 1—2 мл лим-фотропного красителя (индигокармин, метиленовый синий). Затем на уровне средней трети тыла стопы, между I и II плюсневыми костями, делают поперечный или косой разрез кожи длиной 1,5—2 см. В подкожной клетчатке находят прокрашенные лимфатические сосуды, в один из которых вводят с помощью иглы или тонкого катетера 5—10 мл любого водорастворимого контрастного вещества (не менее 65% концентрации) и производят рентгеновские снимки. Помочь пункции лимфатического сосуда или установке катетера помогает налобная лупа с увеличением 4—8 раз.
— В чем состоит консервативное лечение лимфостаза?
Консервативная терапия эффективна на ранних стадиях заболевания, когда отсутствуют стойкие органические изменения мягких тканей конечности. Комплекс консервативной терапии включает: эластическое бинтование конечности; препараты, улучшающие трофику тканей (витамин Bj, аскорбиновая кислота, рибофлавин), периферическое кровообращение (галидор, но-шпа и др.) и микроциркуляцию (трентал, компламин, сол-косерил и др.); десенсибилизирующие средства; нестероидные противовоспалительные средства (реопирин, будадион и др.); препараты гиалуронидазного действия (лидаза, ранидаза и др.); биологические стимуляторы (стекловидное тело, экстракт плаценты и др.); физиотерапевтическое и бальнеологическое лечение. Хороший эффект оказывает пневмомассаж, создающий пульсирующее сдавление конечности от периферии к центру.
— Какие методы хирургического лечения применяют при фибрэдеме?
Операции, преследующие цель уменьшить толщину конечности. Традиционно используют пластические операции, сущность которых состоит в частичном или полном иссечении скле-розированной подкожной клетчатки и фасции с реплантацией кожи (операция Караванова, Трошкова), либо закрытием дефекта расщепленным кожным лоскутом. Недостатками всех операций этого типа являются большая травматичность, возможность жировой эмболии, опасность инфицирования и отторжения кожного лоскута, плохой косметический эффект.
Резекционно-пластические операции, направленные на восстановление оттока лимфы из пораженной надфасциальной области в подфасциальную. Операция Томпсона основана на предположении, что лимфатическая система кожи может функционировать даже при несостоятельности глубоких лимфатических сосудов. Для создания оттока лимфы глубоко в ткани пораженной конечности погружают кожный лоскут.
Патогенетически более обоснованным является наложение прямых лимфовенозных анастомозов. Прямые анастомозы между поверхностными лимфатическими сосудами и подкожными венами накладываются в подколенной ямке, на бедре и в области скарповского треугольника. Обнаружить лимфатические сосуды можно только после прокрашивания, краситель вводят в первый, во второй и в четвертый межпальцевые промежутки. Выделяют максимально возможное количество лимфатических сосудов и рядом лежащие ветви подкожных вен. Лимфатические сосуды пересекают, центральные их концы коагулируют, а периферические анастомозируют с венами по типу конец в конец или конец в бок. При этом выполняют 6— 10 и более анастомозов. Микрохирургическая техника с обеспечением 40-кратного увеличения облегчает выполнение анастомозов. Операции, выполненные в начальных стадиях хрони-
ческого лимфостаза, полностью нормализуют лимфоотток, в более поздних стадиях значительно уменьшают отек кожи и подкожной клетчатки. Эти операции совершенно бесперспективны при выраженном склерозе подкожной клетчатки и апоневроза в стадии завершенной фибрэдемы. В последние годы становится популярной операция создания прямых анастомозов лимфатических узлов с венами.
— Что такое лимфангит и лимфаденит?
Воспаление лимфатических сосудов (лимфангит) и лимфатических узлов (лимфаденит), нередко гнойное, вызывает бактериальная инфекция, часто обусловленная бета-гемолитичес-ким стрептококком или стафилококком, проникающими через инфицированные раны, потертости, мацерации кожи.
Клиническая картина: лихорадка с ознобами, вокруг пораженного участка лимфатической системы возникает гиперемия, красные полосы восходят по направлению к дренирующему лимфатическому узлу. Движения пораженной конечности болезненны и способствуют продвижению бактерий по лимфатическим путям, отягощая состояние больного. Если лимфатические узлы не остановят процесс, возникает септицемия.
Лечение состоит из иммобилизации конечности и назначения антибиотиков. Источник бактериального обсеменения должен быть санирован в первую очередь (вскрытие гнойников, дренирование и пр.). Неосложненные случаи излечиваются быстро и без последствий. Повторные атаки возможны при вторичной хронической лимфэдеме.
— С какой целью применяют дренирование грудного лимфатического протока?
Основная масса оттекающей из печени лимфы проходит через грудной лимфатический проток. Дренирование последнего дает хороший клинический эффект при циррозе печени с асцитом и варикозным расширением вен пищевода, особенно на высоте кровотечения.
Дренирование грудного лимфатического протока с целью детоксикации с успехом применяется в комплексе лечебных мероприятий при отравлениях, интоксикациях, перитоните, деструктивном панкреатите, механической желтухе, уремических состояниях.
Канюляция грудного лимфатического протока используется в целях достижения иммунодепрессивного эффекта при трансплантации органов и тканей. Малые лимфоциты передают антигенную информацию из трансплантата в плазматические клетки реципиента, осуществляющие, в конечном итоге, протеолитический эффект на клетки трансплантата. Удалением большого количества лимфы удается продлить сроки при-живления трансплантатов в самый критический ранний период. Клинический эффект можно получить и при лечении некоторых аутоиммунных заболеваний (красная волчанка, дерма-томиозит и др.).
Одним из способов диагностики злокачественных новообразований является цитологическое изучение лимфы, полученной из грудного лимфатического протока. Профилактическое дренирование грудного лимфатического протока при операциях по поводу злокачественных новообразований предотвращает перенос клеток и эмболов в процессе вмешательства.
— Опишите технику дренирования грудного лимфатического протока.
Операцию проводят, как правило, под местной анестезией. Под плечевой пояс кладут валик, а голову поворачивают вправо. Поперечным разрезом в левой надключичной области от яремной вырезки до средней трети ключицы рассекают кожу, поверхностную фасцию с подкожной мышцей. Грудино-клю-чично-сосцевидную мышцу отводят кнаружи после рассечения поверхностного листка первой фасции шеи. Обнажают собственную фасцию шеи и верхнее брюшко лопаточно-подъя-зычной мышцы; фасцию рассекают продольно вдоль наружного края просвечивающейся через нее внутренней яремной вены на расстоянии 5—6 см от груди-но-ключичного сустава. Вену выделяют и берут на держалку. Освобождение грудного лимфатического протока из жировой
Рис. 35. Анатомические взаимоотношения в ране при наружном дренировании грудного лимфатического протока: 1 — внутренняя яремная вена; 2 —подключичная вена; 3 — блуждающий нерв; 4 — общая сонная артерия; 5 — груди-но-ключично-сосцевидная мышца; 6 — дренажная трубка; 7 — грудной лимфатический проток
клетчатки производят в подлестничном чространст не ло венозного угла.
— Какие осложнения возможны при длительном дренировании грудного лимфатического протока?
Длительная потеря лимфы в больших количествах приводит к снижению уровня общего белка, нарушению процентного содержания фракций плазмы и свободных аминокислот в крови и лимфе, перераспределению электролитов. Это обусловлено тем, что при наружном отведении лимфы теряются белки, жиры, углеводы, ферменты, электролиты, аминокислоты. Компенсировать такие потери путем переливания крови, белковых препаратов и плазмозаменителей очень трудно и не всегда возможно. Поэтому необходимо использовать возможность возвращения в организм очищенной от токсинов лимфы,пропущенной через сорбенты или активные угли. |