|
ТОЛСТАЯ КИШКА, ПРЯМАЯ КИШКА И АНУС АНАТОМИЯ НОРМАЛЬНАЯ ФИЗИОЛОГИЯ ПАТОФИЗИОЛОГИЯ Анатомия ТОЛСТАЯ КИШКА
Длина толстой (ободочной) кишки варьирует от 90 до 150 см. Слепая кишка самая широкая и имеет диаметр, равный 7,5-8,5 см. Сигмовидная кишка — самая узкая, ее диаметр 2,5 см. Согласно закону Лапласа (Т = PR), слепая кишка наиболее вероятно подвержена разрыву при дистальной обструкции. Волокна наружной продольной мышцы собраны в три отдельных пучка, которые начинаются в червеобразном отростке и заканчиваются в прямой кишке. Гаустры толстой кишки представляют собой вздутия в виде мешков или наружных карманов. Восходящая ободочная и нисходящая ободочная кишка расположены мезоперитонеально; поперечная ободочная и сигмовидная ободочная кишка, а также слепая кишка — интрапери-тонеально. Сальник прикреплен к поперечной ободочной кишке. Артериальное кровоснабжение Вся правая половина толстой кишки до середины поперечной ободочной кишки кровоснабжается следующими артериями, отходящим от основного ствола верхней брыжеечной артерии: 1) подвздошно-ободочной, 2) правой ободочной, 3) средней ободочной. Участок от середины поперечной ободочной кишки до верхнего отдела прямой кишки питают ветви нижней брыжеечной артерии: 1) левая ободочная, 2) сигмовидная и 3) верхняя прямокишечная. Венозный дренаж По нижней брыжеечной вене в воротную вену оттекает кровь от прямой кишки, сигмовидной и нисходящей ободочной; в нее впадает селезеночная вена. Другие вены сопутствуют артериям. Верхняя брыжеечная вена соединяется с селезеночной, образуя портальную вену. Лимфатическая система Лимфатические сосуды берут начало в подслизистом и мышечном слоях слизистой оболочки, расположены параллельно артериям. Иннервация Симпатические нервы ингибируют, а парасимпатические стимулируют. ПРЯМАЯ КИШКА И АНУС
Прямая кишка расположена от сигмовидной ободочной кишки до анального отверстия (ануса) и имеет протяженность 12-15 см. Передний карман тазовой брюшины имеет глубину 6-8 см, задний — 12-15 см. Клапаны Хаустона отличает слизистая оболочка, покрытая складками. Фасция Вальдейера является пресакральной, фасция Денонвиллье образует перегородку между прямой кишкой и мочевым пузырем или прямой кишкой и влагалищем. Дно полости таза представлено мышцей, поднимающей анус. Длина анального канала, расположенного от дна полости таза до границы ануса, составляет 4 см. Зубчатая линия — это слизисто-кожное соединение, над ним находится переходная зона, включающая различные виды эпителия: сквамозный, кубический/ цилиндрический. Внутренний сфинктер заднего прохода — это кольцевой слой гладкой мускулатуры вокруг заднего прохода, который обычно непроизвольно находится в сокращенном состоянии (расслабляется во время акта дефекации — опорожнения прямой кишки). Наружный сфинктер заднего прохода состоит из поперечно-полосатой мышечной ткани и сокращается произвольно, разделяется на три части. Артериальное кровоснабжение Верхняя ректальная артерия служит окончанием нижней брыжеечной, Средние ректальные артерии отходят от внутренней подвздошной, а нижняя ректальная — от пудендальной. Венозный дренаж Вены расположены параллельно артериям, дренируются в портальную вену (верхний и средний отделы прямой кишки) и в системный кровоток (нижний отдел прямой кишки и анус). Лимфатическая система Лимфатические сосуды сопровождают артериальные. Лимфатический дренаж осуществляется из верхнего и среднего отделов прямой кишки в нижние мезентериальные узлы, а из нижнего отдела — в нижние мезентериальные и/или в подвздошные и периаортальные узлы. Ниже зубчатой линии лимфатический отток происходит в подвздошные узлы. Иннервация Подчревные нервы, имеющие симпатические нервные волокна, иннервируют прямую кишку, мочевой пузырь, половые органы. Парасимпатическая иннервация представлена нервными волокнами, выходящими из крестцового сплетения (nervi erigentes). Повреждение нервного сплетения, локализованного вокруг предстательной железы, может привести к импотенции. Вода и электролиты В толстую кишку поступает 900-1500 мл жидкости в день, из нее остается 100-200 мл, остальная жидкость всасывается в основном в проксимальной части. Способность к всасыванию составляет около 5 л в день. Всасывание натрия происходит активно, калия — пассивно. Энергию для транспорта поставляют короткоцепочные жирные кислоты. Энергия Короткоцепочные жирные кислоты вырабатываются благодаря воздействию бактерий на непереваренные пищевые волокна главным образом в толстой кишке, обеспечивая энергию для колоноцитов (5-10% энергии тела). Фекальное диспергирование в проксимальной части толстой кишки может приводить к колиту. Аммиак Бактериальное воздействие на белки /мочевину формирует аммиак, который всасывается в толстой кишке и доставляется в печень через воротную вену. Когда рН снижается, всасывание аммиака уменьшается (лактулоза снижает рН и обладает также слабительным эффектом). Сократительная способность Ретроградные движения задерживают продвижение содержимого из правой части толстой кишки, увеличивая всасывание. Ритмическая сегментация — это наиболее типичный паттерн, уменьшается под влиянием антихолинер'гических веществ, повышается под влиянием пищи, холи-нергетиков. Масс-сокращение — наименее обычный паттерн и представляет собой антеградную пропульсию, вовлекающую длинные сегменты кишки, со скоростью 0,5-1,0 см/с продолжительностью по 20-30 с при уровне давления, составляющем 100-200 мм рт. ст. Возникает 3-4 раза в день и обеспечивает акт дефекации. Бактериальная флора Бактерии составляют '/3 сухой массы фекалий; 1011-1012/г. Анаэробная флора преобладает над аэробной. Более типичны бактероиды, затем — Escherichia со/г. Бактерии, обитающие в верхней части толстой кишки, вырабатывают витамин К. Газ толстой кишки Образование газа в толстой кишке возникает в результате заглатывания воздуха, диффузии из пищи, интралюминального образования. Включает азот, кислород, диоксид углерода, водород, метан. Формирование водорода и метана происходит из непереваренных белков и углеводов с помощью бактерий. Объем газа в норме составляет 600 мл в день. Диметилсульфид, метанэтиол обладают запахом. Водород и метан относятся к взрывчатым газам, поэтому кишечник должен быть подготовлен перед применением термокоагуляции, осуществляемой во время колоноскопии. СИНДРОМ РАЗДРАЖЕННОЙ КИШКИ Синдром раздраженной кишки характеризуют абдоминальная боль, изменение характера функций кишечника и отсутствие органического заболевания. Заболеваемость у женщин в два раза выше, чем у мужчин. Запор чередуется с поносом. При анатомическом исследовании изменений не выявляется. ЗАДЕРЖКА ОПОРОЖНЕНИЯ КИШЕЧНИКА / ЗАПОР Определение: менее 3 актов дефекации в неделю, несмотря на высокорези-дуальную диету. Этиология включает гипотиреоидные состояния, гипер-кальциемию, неадекватный прием жидкости, неврологические расстройства, применение медикаментов (антихолинергические препараты), гиподина-мию. Инертность толстой кишки — это хронический стаз, плохо понятное нарушение ее сократительной способности. Приобретенный мега-колон наблюдают у госпитализированных психиатрических больных. Симптомы могут имитировать значительную обструкцию кишечника. Клизма с гастрограффином часто может оказывать лечебный эффект. Подвижность толстой кишки и ее опорожнение могут быть определены с помощью проглатывания рентгеноконтрастных маркеров, 80% из которых должны выделяться по истечении 5 дней. Значительно выраженную инертность толстой кишки успешно лечат, используя диету, богатую клетчаткой. В редких случаях мегаколон требует полной колэктомии. ЗАВОРОТ КИШОК Заворот сигмовидной ободочной кишки: на долю сигмовидной ободочной кишки приходится 90% всех заворотов кишечника. Обычно распространен у пожилых больных, имеющих избыточную сигмовидную ободочную кишку и узкое основание брыжейки ободочной кишки. Простые снимки показывают перевернутую U-образную петлю. При рентгенографии с использованием бария выявляют характерное заострение, имеющее вид «клюва птицы». Клинические проявления включают боль, колики, вздутие живота и устойчивый запор. При нетоксическом негангренозном процессе лечение заключается в применении сигмоидоскопии посредством ректальной трубки. Неотложное хирургическое вмешательство используют в том случае, если лечение не эффективно или наблюдается гангренозный процесс. После успешно проведенного лечения показана сигмоидэктомия, ввиду того что без проведения операции частота рецидивов составляет 40%. Заворот слепой кишки: на долю слепой кишки приходится менее 20% Заворотов толстой кишки; отмечается у молодых больных. Обусловлен плохой фиксацией и подвижной слепой кишкой. Симптомы включают боль, рвоту, устойчивый запор, диарею. Физикальное обследование выявляет проявления, свойственные обструкции тонкой кишки. При рентгенографии обнаруживают почечнообразную, наполненную воздухом, петлю в левом верхнем квадранте. Лечение заключается в хирургической деторсии с проведением (или без) фиксации купола слепой кишки. Однако при правосторонней гемиколэктомии с созданием анастомоза наблюдается более низкая частота рецидивов. ЗАБОЛЕВАНИЕ, СВЯЗАННОЕ С ДИВЕРТИКУЛАМИ Ложные дивертикулы вовлекают в процесс только слизистую оболочку, но не мышечные слои. Дивертикулез отмечается у 85% населения США старше 80 лет. Заболеваемость увеличивается с уменьшением потребления продуктов, богатых пищевыми волокнами. Анатомически слизистая оболочка ущемляется стенкой кишки, образуя грыжу и вызывая пенетра-цию; при этом повышается тенденция к развитию кровотечений. Соседняя мышечная оболочка стенки толстой кишки утолщается. Величина транс-мурального давления выше всего в сигмовидной ободочной кишке, где отмечена самая высокая частота распространения дивертикулов. Полагают, что патогенез заболевания подобен тому состоянию, которое создается во время ритмической сегментации с высоким уровнем давления в этой зоне. Осложнения включают инфекцию, кровотечение, стриктуру (образовавшуюся после вылеченной инфекции). Дивертикулит — это инфекционный процесс, который поражает ткани, окружающие дивертикул, и возникает в результате его перфорации. Часто перфорация происходит в течение минуты, но этот процесс ограни- чен. Менее часто возникает истинный абсцесс или явный перитонит с диффузным распространением. Клинические проявления включают боль в нижнем квадранте живота, лихорадку, лейкоцитоз, запор без ректального кровотечения. При физикальном обследовании может быть выявлено образование, расположенное в левом нижнем квадранте живота, болезненное при пальпации. Может появиться непроходимость кишечника или обструкция тонкой кишки, происходящая в результате прилипания к ней воспаленных тканей. Постановку диагноза осуществляют, учитывая клинические проявления и данные физикального обследования. При необходимости компьютерная томография (КТ) служит методом выбора и позволяет определять дренируемые абсцессы. Клизма с использованием бария должна быть исключена. Лечение неосложненного дивертикулита состоит в назначении антибиотиков, предоставлении отдыха кишечнику, внутривенном введении жидкостей и последующем врачебном контроле (при рентгенологическом исследовании с контрастной бариевой клизмой). Отмечают, что у 70% больных, имеющих один эпизод перфорации, никогда не возникают рецидивы. Рецидивирующие обострения обеспечивает элективная сигмоидэктомия. При разлитом перитоните необходима неотложная операция, сигмоидэктомия, колосто-мия. В последнее время дренирование ограниченных абсцессов можно производить под контролем КТ, впоследствии осуществляют элективную сигмоидэктомию. Дивертикулит может вызвать появление свищей в мочевой пузырь, влагалище, тонкую кишку. Может возникать инфекция мочевы-делительной системы. Хирургическое лечение заключается в иссечении пораженной кишки. КРОВОТЕЧЕНИЕ ИЗ НИЖНИХ ОТДЕЛОВ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА Одна из наиболее типичных причин кровотечения, связанного с дивертикулом, заключается в том, что дивертикул пенетрирует стенку кишки, смежную с артериолой, вызывая острое массивное кровотечение. Отмечено, что в 75-90% случаев кровотечение останавливается спонтанно. Другой распространенной причиной является ангиодисплазия, т. е. незначительные артериовенозные малформации в слизистой оболочке кишечника. Представляет собой приобретенную патологию, редко возникающую у лиц моложе 40 лет. Самая частая локализация — проксимальная часть толстой кишки. Может быть выявлена с помощью ангиографии или колоноскопии. Врачебная тактика. Причины кровотечения включают дивертикулы, ангйоплазию, воспалительное заболевание кишечника, ишемический колит и опухоли (редко). Свежее кровотечение из пептических язв может также проявляться как кровотечение, возникающее из нижнего отдела желудочно-кишечного тракта. Исходная врачебная тактика состоит в восстановлении объема циркулирующей крови (ОЦК) и идентификации мест кровотечения, Должна быть немедленно проведена проктосигмоидоско-пия. Сканирование кровотечения относится к чувствительным (около 0,5 мл/мин) методам, но недостаточно специфичным для выявления локализации кровотечения. Мезентериальная ангиография позволяет точно идентифицировать локализацию кровотечения, однако требует, чтобы скорость его составляла по крайней мере 1 мл/мин. Может быть использовано введение вазопрессина через ангиографические катетеры. Колоноскопия, производимая с каутеризацией или применением адреналина, может быть лечебной при наличии артериовенозных малформаций. Субтотальная колэктомия применяется для купирования кровотечения неизвестной локализации достаточно редко. ИШЕМИЧЕСКИЙ КОЛИТ Ишемический колит обусловлен тромбом, эмболом, хирургическим лигиро-ванием (нижней мезентериальной артерии с аневризмой брюшного отдела аорты). Наиболее часто отмечается у пожилых больных. Может возникать при низком кровотоке без артериальной окклюзии. При этом наблюдаются боль в нижней половине живота, появление крови при исследовании per rectum. Рентгенографическое обследование с применением бариевой клизмы показывает отек, «отпечаток большого пальца» с локализацией на левом (селезеночном) изгибе ободочной кишки. При легкой степени ишемии лечение является консервативным: антибиотики, внутривенное введение жидкостей. Ишемия, распространенная на все слои кишечной стенки, требует экстренной операции. ЛУЧЕВОЙ ПРОКТИТ Дозы радиации выше 5000-6000 сГр вызывают повреждение кишечника. Исходно отмечают отек, изъязвление. При заживлении наблюдают укорочение ворсинок. Больные предъявляют жалобы на тошноту/рвоту, понос, спастическую боль в животе, тенезмы, ректальное кровотечение. Симптоматика поздних стадий включает прогрессирующий васкулит, хроническую ишемию, утолщение стенки кишки, образование язв, стриктуру, перфорацию, ректовагинальный свищ или абсцесс. Возникает обычно в результате' облучения матки, шейки матки, предстательной железы. Врачебная тактика заключается в использовании клизм, средств, размягчающих стул, редко в кояостомии, проктэктомии. АНОРЕКТАЛЬНАЯ ДИСФУНКЦИЯ Прямая кишка — вместительный сосуд, обладающий небольшой перистальтикой и удерживающий 650-1200 мл. Анальный сфинктер: внутренний поддерживает давление релаксации, наружный — давление сжатия. Стадии де- фекации: 1) масс-сокращение проталкивает каловые массы из ситовидной ободочной кишки, 2) растяжение прямой кишки вызывает релаксацию и повышение чувствительности внутреннего сфинктера, 3) произвольная релаксация наружного сфинктера и 4) произвольное повышение внутри-брюшного давления. Предупреждение преждевременного опорожнения прямой кишки зависит от ее иннервации пудендальным нервом. Непроизвольный стул Недержание кала (энкопрез) — это неспособность контролировать опорожнение прямой кишки. К наиболее типичной причине относится травма сфинктера в результате повреждения, возникшего при акушерском вмешательстве. Причины включают также операцию высокого переднего иссечения свища, склеродермию, диабет, болезнь раздраженной кишки, опухоли. Диагностика. Диагностические исследования составляют: 1) пальцевое обследование — разрывы, тонус, свищи, 2) анальная манометрия — давление релаксации, сжатия, 3) латентное состояние моторной активности пудендального нерва, 4) электромиелография наружного сфинктера. Хирургическая коррекция. Включает восстановление циркулярной целостности механизма сфинктера — наложение одних мышечных волокон на другие (наиболее эффективная операция), использование других мышц (gracilis), применение синтетического материала (редко). Обструкция дефекации Обструкция дефекации возникает в результате: 1) стеноза ануса (геморро-идэктомия, болезнь Крона, травма, опухоль, облучение, язвы), 2) функциональной нерелаксации лобково-ректальной области, 3) внутренней инвагинации. Другие проблемы Образование язв может быть результатом задержки каловых масс с возможной перфорацией стенки кишки. Рекпгоцеле представляет собой выпячивание ректовагинальной перегородки во влагалище и затрудняет акт дефекации. ПАТОЛОГИЧЕСКАЯ ФИКСАЦИЯ ПРЯМОЙ КИШКИ
Внутренняя инвагинация вызывает обструкцию выходного отверстия и служит предшественником ректального пролапса. Может обусловить появление одиночной язвы прямой кишки. Лечение заключается в назначении препаратов, размягчающих стул, применении клизм. Иногда необходимо хирургическое вмешательство. Пролапс прямой кишки Ректальный пролапс — это протрузия всех слоев прямой кишки через анальное отверстие. Купируется обычно спонтанно или мануально. Редко процесс осложняется отеком или некрозом. Наибольшую заболеваемость отмечают у госпитализированных психиатрических больных, пациенток, подвергшихся гистерэктомии, а также у больных, имеющих повреждения спинного мозга. При исследовании всех слоев пролабированной кишки выявляют концентрические кольца; пролабированные геморроидальные узлы имеют радиальные фиссуры. Перед проведением операции следует оценить функцию сфинктера (манометрия, электромиелография). Применение колоноскопии с использованием бариевой клизмы необходимо для диагностики злокачественного процесса. Лечение включает: .1) низкую переднюю резекцию с фиксацией к крестцу — для больных, обладающих нормальной функцией сфинктера, 2) поддерживающую повязку или операцию, поднимающую сфинктер в случаях пролапса, сочетающегося с непроизвольным стулом (у 60-70% больных функция восстанавливается), 3) операции, заключающиеся в схватывании ануса швами; для пожилых "больных, входящих в группу поЁышенного риска, это — операция Тирша (Thiersch), заключающаяся в применении серебряной хирургической проволоки, накладывании ленты в виде петли, использовании musculus gracilis). ГЕМОРРОЙ Формирование геморроидальных узлов происходит в результате переполнения кровью нормальных васкулярных структур, которое возникает во время* нагрузки. Внутренние геморроидальные узлы — это вены, покрытые слизистой оболочкой и расположенные выше зубчатой линии. Локализуются в правой передне- и заднебоковой, а также в левой боковой областях. Могут приводить к пролабированию или кровотечению. Не вызывают боли, если только пролабированные узлы не подвергаются некрозу. Симптомы включают зуд, чувство распирания, появление кровотечения и выделений из анального канала. Наружные геморроидальные узлы представляют собой васкулярные комплексы, локализованные под эпителием, выстилающим анальный канал. Отмечают появление фиброзного полипа в области анального отверстия. Возможно возникновение тромбоза, сопровождающегося сильной болью. Лечение. При внутренних геморроидальных узлах обычно назначают диету, содержащую большое количество клетчатки, и препараты, размягчающие каловые массы. Пролабированные внутренние геморроидальные узлы могут быть лигированы с помощью эластических лент. Ткани отпадают в течение 7-10 дней. Выполнения этой операции хирург должен избегать у больных, обладающих неполноценным иммунитетом. Другие методы: фото-коагуляция, склерозирующее лечение, криохирургия, коагуляция. Операция иссечения показана при пролабированных геморроидальных узлах, имеющих большие размеры, с трудом поддающихся редукции или подвергшихся ущемлению. В случае тромбоза наружных геморроидальных узлов их иссекают у пациента амбулаторно, купируя боль (к такой рекомендации нужно относиться с осторожностью. — Прим. ред.) ТРЕЩИНА/ЯЗВА АНАЛЬНОГО КАНАЛА Расслоение эпителия, выстилающего анальный канал, происходит по задней (90%) или передней (10%) срединной линии. Вызывает появление сильной боли при акте дефекации, кроме того, больной обнаруживает следы крови в каловых массах и на туалетной бумаге. Возникает в результате длительной диареи или затрудненных актов дефекации. Боль обусловливает спазм и углубление трещины. Язва анального канала это хроническая трещина, фиброзный полип в области анального отверстия, гипертрофические сосочки. Наличие атипичных фиссур предполагает болезнь Крона. Медикаментозное лечение заключается в применении средств, размягчающих стул, использовании сидячих ванн. Излечение наблюдают у 90% больных. Хирургическое лечение оставляют в резерве для случаев хронических неизлечимых фиссур. Методом выбора служит латеральная внутренняя сфинктеротомия или растяжение наружного сфинктера заднего прохода. КОЛИТ
Псевдомембранозный колит — результат терапии антибиотиками. Флора толстой кишки подвергается изменению в связи с размножением такого микроорганизма, как Clostridium difficile, который продуцирует экзотоксины. Может появиться спустя 6 нед после окончания приема антибиотиков. Самые неблагоприятные случаи отмечены при использовании клиндамицина, ампициллина, цефалоспоринов. Спектр заболевания простирается от диареи до инвазивного колита с острым изъязвлением и перфорацией. Диагностика включает колонрскопию, выявляющую пленчатые структуры, представленные фибрином и слизью. Другим методом распознавания может быть определение в стуле токсина. Лечение заключается в следующем: 1) в отмене антибиотиков, 2) оральном или внутривенном использовании метронидазола (или приеме per os ванко-мицина как препарата второго уровня), 3) в тяжелых случаях — в госпитализации, 4) при молниеносном течении — в колэктомии. Частота рецидивов составляет 20%. Амебиаз Возбудителем амебиаза служит Entamoeba histolytica, инфицирующая толстую кишку и печень. Путь передачи — фекально-оральный. Цисты присутствуют в организме переносчика возбудителя и могут трансформироваться в инвазивные трофозоиты, вызывающие образование мелких язв в толстой кишке, главным образом в слепой кишке. Для заболевания характерен кровавый понос, как и при хроническом язвенном колите. При амебиазе не следует использовать стероиды. Редко, но амебиаз вызывает мегаколон, перфорацию или амебные гранулемы, расположенные в слепой кишке. Исследование кала показывает наличие трофозоитов в 90% случаев. Лечение состоит в назначении метронидазо-ла и йодоквинола. Актиномикоз Возбудителем актиномикоза является грамположитёльная анаэробная и микроаэрофильная бактерия. Этот микроорганизм часто находят в области слепой кишки после проведения аппендэктомии. Может вызывать об-разова^ние свищей, сообщающихся с кожей. Присутствуют серные гранулы. Лечение включает хирургический дренаж, применение пенициллина или тетрациклина. Энтероколит, связанный с нейтропенией Обычно у больных, страдающих острым миелоидным лейкозом и получающих химиотерапию, развивается энтероколит. Клиническую картину заболевания характеризуют сепсис, боль в правом нижнем квадранте живота, слабость, нейтропения, лихорадка, диарея, вздутие живота. Данные радиографического исследования показывают утолщение стенки кишечника, пневматоз. Наиболее частая локализация — слепая кишка. Лечение включает предоставление отдыха кишечнику, полное парентеральное питание, внутривенное введение антибиотиков широкого спектра действия. В некоторых случаях используют хирургическое лечение (резекцию). Другие колиты Цитомееаловирусный колит отмечают у 10% больных, имеющих синдром приобретенного иммунного дефицита (СПИД). Для заболевания характерны образование язв, кровотечение, диарея, лихорадка. Лечение заключается в использовании ацикловира. Колэктомию применяют при мегаколоне, перфорации. Болезнь Шагаса (Chagas) — приобретенный мегаколон, распространена в Южной Америке. Возбудителем служит Trypanosoma cruzi. Для заболевания характерно разрушение сплетения Ауэрбаха. Вызывает запор, закупорку, заворот. Может требовать общей колэктомии. АНОРЕКТАЛЬНЫЕ ИНФЕКЦИИ
Процесс начинается с инфекции анальных желез, локализованных на плоскости, расположенной между сфинктерами. В острых случаях формируется абсцесс в перианальных пространствах. Проводимый затем дренаж может образовать хронический свищ заднего прохода. Клиническими проявлениями являются пальпируемое образование и боль в перианаль-ной области, лихорадка. Лечение заключается в хирургическом дренаже; антибиотики назначают только в случаях, сопровождающихся целлюли-том, диабетом, пороком сердца, или больным, обладающим неполноценным иммунитетом. Использование дренажа эффективно у 50% больных, а у 50% развивается свищ. Инфекции, вызывающие некроз Аноректальная и урогенитальная флора, вызывающая перианальные инфекционные процессы, относится к синергической. Гангрена Фурнье (Fournier), или анаэробный парапроктит. Клинические проявления: некроз кожи, крепитация, системная токсичность. Поражение глубоких тканей вызывает более широкое распространение заболевания. Лечение заключается в тщательной хирургической санации раневой полости и применении антибиотиков. Смертность составляет 50%. Наружный параректальный свищ Как указано выше, fistula-in-ano может быть результатом лечения пери-анального абсцесса, а также травмы, болезни Крона, туберкулеза, ионизирующего излучения, карциномы и других причин. Осмотр показывает наружное отверстие плотного, гноящегося тракта. Внутреннее отверстие обнаруживают при аноскопии. Лечение состоит в иссечении свища и выскабливании свищевого хода (кюретаже). При проведении операции иссечения свища при наличии больших свищей, пересекающих как внутренний, так и внешний сфинктеры, хирург должен проявлять особую осторожность. Не должен быть нарушен пудендальный нерв, который обеспечивает иннервацию ректальной области. Лечение больших свищей может быть осуществлено благодаря использованию шва Сетона — проведения сдавливающей лигатуры через свищ и прямую кишку, которая постепенно прорезается. Однако при этом отмечают высокую частоту непроизвольного стула. Применяют также дренаж с помощью эндоректально смещаемого лоскута. Ректовагинальные свищи Ректовагинальные свищи возникают в результате повреждений, полученных во время проведения акушерских вмешательств, наличия инородных тел, болезни Крона, недренируемых абсцессов, патологии, вызваннбй возт действием ионизирующего излучения, повреждений, приобретенных в период операций, и дивертикулита. Бариевая клизма или вагинограмма может выявить свищи. Ректовагинальные свищи, имеющие небольшой и средний размеры, лечат с помощью эндоректальной мобилизации лоскута, без выполнения колостомии. Свищи, обладающие большими размерами, лечат посредством трансабдоминальной резекции. Повреждения, связанные с акушерскими вмешательствами, могут излечиваться спонтанно по истечении 3 мес. Значительная патология, обусловленная болезнью Крона, может требовать экстирпации прямой кишки. Пилонидальное заболевание Пилонидальное заболевание характеризуется наличием волоссодержаще-го свища или абсцесса, локализованного в межягодичной области. Причина неизвестна. Распространено в основном у мужчин в возрасте около 20 лет. Клинические проявления: боль, припухлость, гнойное дренирование. Отмечают частые рецидивы. Лучшим лечением является разрез, дренаж, выскабливание. Возможно также радикальное иссечение всего образования. Гнойный гидроаденит Hidradenitis suppurativa — это инфекционный процесс кожных апокриновых желез промежности. Может вызывать формирование свищей, поверхностных абсцессов. Лечение заключается в проведении широкой эксцизии. Зуд заднего прохода Pruritus ani — зуд, локализованный в области промежности. Это состояние наиболее часто является идиопатическим. У детей обычно зуд обусловлен острицами. Другие причины: пролабирующие геморроидальные узлы, ворсинчатые опухоли, пролапс прямой кишки. Проктит и анусит Воспалительный проктит. Должен включать хронический язвенный колит и болезнь Крона. Диагностика состоит в изучении анамнеза заболевания и применении эндоскопического метода исследования. Лечение. Использование стероидов, оральный прием сульфасалазина, клизмы с 5-аминосалициловой кислотой. Лучевой проктит. Характерен диареей, ректальным кровотечением, те-незмами, болью, непроизвольным стулом. Позже появляются кровотечение, стриктура, свищи. Лечение: устранение диареи, применение стероидов или клизм с 5-аминосалициловой кислотой. Заболевания, передаваемые половым путем. Herpes proctitis является результатом инфицирования вирусом Herpes simplex: тип II вируса вызывает тенезмы, боль, кровотечение, перианальные изъязвления, скопления везикул. Лечение симптоматическое и заключается в оральном приеме ацикловира. Chlamydia trachomatis вызывает боль, зуд, кровотечение, выделения. При обследовании выявляются маленькие поверхностные язвы, паховая аденопатия. Лечение заключается в назначении тетрациклина. Гонококковый проктит — результат анального полового акта; обусловливает появление ректального кровотечения или выделений, боль, иногда возникновение свищей. Диагностику осуществляют посредством выделения культуры. Лечение: применение пенициллина, спектиномицина. Сифилис вызывает Т. pallidum: Condytomata tata — это проявление вторичного сифилиса, очень заразного. Condylomata acuminata: аноректальные, генитальные остроконечные койдйлойы — результат инфицирования человеческим папилломавирусом характеризуются очевидным ростом, болью, выделениями, кровотечением, зудом. Лечение: 1) подофиллин, 2) иссечение и коагуляция, 3) лазерная-деструкция. Частота рецидивирования очень высока. Может дегенерировать в сквамозную карциному. СПИД: могут появляться саркома Капоши и лимфома. Лечение состоит в применении химиотерапии. Типичный признак — присутствие кондилом. У больных также может быть обнаружен гастроинтестинальный цитомегаловирус. ВОСПАЛИТЕЛЬНОЕ ЗАБОЛЕВАНИЕ КИШЕЧНИКА Неспецифический язвенный колит и болезнь Крона не могут быть дифференцированы в 2 из 15 случаев. Эти заболевания могут быть обусловлены дефектом иммунной регуляции, связанной с функцией слизистой оболочки, который проявляется в виде гиперактивации. Вышеуказанные болезни имеют общие черты и характеризуются воспалением, неизмененной кровью в стуле, абдоминальной болью, лихорадкой, диареей с присутствием кровянистой слизи и внекишечными проявлениями. Болезнь Крона Болезнь Крона характеризуется трансмуральным воспалением любого отдела желудочно-кишечного тракта. На слизистой оболочке отмечается появление линейных изъязвлений, гранулем. Прямая кишка вовлечена в -процесс только в 50% случаев. Анальное заболевание со свищами наблюдается у 35% больных (но не при неспецифическом язвенном колите). Процесс не является непрерывным, существуют непораженные зоны. Стенка кишечника утолщена, окутана жировыми отложениями. Могут возникать свищи, стриктуры, обструкции и перфорации. Риск малигниза-ции увеличивается, но не так значительно, как при неспецифическом яз-венном колите. Лечение в основном медикаментозное (табл. 26.1). Хирургические вмешательства оставляют в резерве для возможных осложнений — кровотечения, перфорации, стриктуры, свища. Должна производиться резекция только того сегмента кишки, который значительно вовлечен в патологический процесс. При хирургическом лечении болезни Крона, поражающей толстую кишку, не следует создавать илеоанальное соустье, а следует выполнять стандартную резекцию ободочной/прямой кишки. Послеоперационный период характерен высокой частотой рецидивов. Хирургическое лечение не является радикальным. Табл. 26.1. Медикаментозная терапия
неспецифического язвенного колита и болезни Крона
Продолжение табл. 26.1
По: Peppercorn M. A. The medical therapy of ulcerative colitis and Crohn's disease. N. Y.: Elsevier Sc. Publ. Co. Inc., 1992. Неспецифический язвенный колит Неспецифический язвенный колит — воспалительный процесс, локализованный только в толстой и прямой кишке; всегда вовлечена прямая кишка. Изъязвление неровное и распространено без перерыва на всем протяжении кишки. Заболевание может прогрессировать, переходя в токсический мега-колон с перфорацией. На поверхности слизистой оболочки отмечается появление псевдополипов. Утолщения стенки толстой кишки не наблюдается. Изначально лечение является медикаментозным (табл. 26.1) с последующей скрининговой колоноскопией, проводимой с целью обнаружения дис-плазии. Хирургическое лечение показано в следующих ситуациях: 1) неэффективность предшествующей терапии, 2) сильное кровотечение и 3) риск развития карциномы. Начальный риск составляет 10% в течение 10 лет, затем увеличивается. Проктоколэктомия приносит исцеление. Лучшее хирургическое вмешательство — выполнение анастомоза с созданием илеоанального кармана. Удаляют толстую кишку, верхний отдел прямой, тонкую полоску слизистой оболочки из нижнего отдела прямой кишки и осуществляют анастомоз между карманом подвздошной кишки и зубчатой линией. В качестве острой неотложной операции рекомендуют выполнение полной абдоминальной колэктомии с закрытием прямой кишки. Хирургическое вмешательство на прямой кишке должно быть произведено позднее. НЕОПЛАСТИЧЕСКОЕ ЗАБОЛЕВАНИЕ Причина неизвестна: 10% колоректальных карцином — результат генетической предрасположенности (см. ниже). Диета может играть важную роль: продукты с низким содержанием животных жиров и значительным количеством растительных масел уменьшают вероятность развития вышеуказанных опухолей. Поэтому рекомендуют употребление диеты, богатой клетчаткой и бедной животными жирами. Неспецифический язвенный колит — это заболевание, имеющее определенный злокачественный потенциал, болезнь Крона обладает слабым риском малигнизации. Семейные синдромы, связанные с раком толстой кишки Синдром Линча (Lynch) — это наследственное заболевание, связанное с неполипозным раком толстой кишки. В процесс могут быть вовлечены толстая кишка, эндометрий, желудок и другие органы. Семейный аденома-тозный полипоз (FAP) — это аутосомно-доминантный синдром, характеризующийся множественными (100+) аденоматозными полипами, локализованными в толстой кишке, и наличием десмоидных опухолей брюшной полости. Синдром Гарднера (Gardner) — полипы, остеомы, эпидермальные кисты, неоплазмы верхнего отдела желудочно-кишечного тракта. Синдром Тюрко (Turcot) — редкий вариант семейного полипоза толстой кишки, который сочетается с злокачественными опухолями головного мозга. Есть дефект пятой хромосомы., У всех больных, обладающих геном FAP, от-мечафт развитие в будущем рака толстой кишки, если они оставлены в том же состоянии и. не получали лечения. Скрининговое исследование посредством колоноскопии следует начинать у больных с 10 лет и продолжать до достижения последними 40-летнего возраста. В диагностике синдрома Гарднера оказывает помощь эндоскопия верхнего отдела желудочно-кишечного тракта, позволяющая выявлять дуоденальные аденома-тозные полипы, которые развиваются у больного с 30-летнего возраста. Лечение заключается в полной проктоколэктомии с илеостомией или с созданием кармана илеоанального анастомоза. Сулиндак может вызвать регрессию полипов. Диагностическое обследование. Анализ кала на скрытую кровь дает положительный результат при кровопотере, составляющей 20 мл в день (20 мг гемоглобина). Чувствительность метода — 89%, специфичность — 93%, возможность лабораторной ошибки — 2,5%. Обследование прямой кишки, простирающееся на 8 см над зубчатой линией, позволяет выявлять 20% колоректальных карцином. Проктосигмоидоскопия обеспечивает обзор 25 см и идентифицирует от 20 до 25% опухолей. Гибкая сигмоидоскопия — способ, визуализирующий 60 см кишечника, определяет локализацию 50% опухолей и не требует особенной подготовки кишечника. Полная колоноскопия — самый лучший метод, однако нуждается в полной очистке кишечника. Используют воздушно-контрастную, бариевую клизму, чувствительность которой составляет 90%. КТ и магнитный резонанс не являются скрининговыми способами, а служат только для определения стадий болезни. Компьютерная томография и трансректальное ультразвуковое исследование полезны для детектирования глубины инвазии ректальной карциномы. Для выявления рецидивов применяют определение карциноэмбрионального антигена. Скрининговые исследования рекомендуют использовать у лиц, составляющих группы высокого риска, особенно с отягощенной наследственностью, или у больных, страдающих неспецифическим язвенным колитом. Полипы Синдром Пейтца—Егерса. Характеризуется многочисленными гамар-томатозными полипами, полностью охватывающими желудочно-кишечный тракт, и слизистокожной пигментацией. Аутосомно-доминантный тип наследования сочетается с карциномами других органов. Риск развития рака желудочно-кишечного тракта составляет 2-13%. Лечение заключается в удалении всех полипов, размер которых равен или превышает 1,5 см. Ювенильный полипоз. Вызывает желудочно-кишечное кровотечение и обструкцию в результате инвагинации. В педиатрии ювенильный полипоз служит самой распространенной причиной гастроинтестинального кровотечения. В пределах lamina propria отмечают кистоидные расширения желез. Лечение для случаев изолированных полипов состоит в полипэк-томии. Множественный полипоз — это патология, передающаяся по ауто-сомно-доминантному типу и обладающая риском развития рака, равном или превышающим 10%. Лечение заключается в проведении полной колэкто-мии с созданием кармана илеоанального анастомоза. Гиперпластические полипы. Распространены в 10 раз чаще, чем аденоматозные. Отмечают, что частота их появления возрастает с увеличением возраста. Лечение включает биопсию или колоноскопическую полипэктомию. Значение этих полипов не известно. Аденоматозные полипы. Это доброкачественные новообразования, представляющие собой железистую пролиферацию эпителия. Могут иметь ножку или располагаться на ровном основании. Согласно гистологическим критериям, различают следующие виды аденоматозных полипов: тубулярные (65-80%), тубуловорсинчатые (10-25%) и ворсинчатые (5-10%), Аденоматозные полипы являются предшественниками карциномы. Полипы больших размеров имеют повышенный риск развития рака. Риск возникновения рака зависит от вида полипа: ворсинчатые > тубуловорсинчатые > тубулярные. Наиболее часто диагноз устанавливают у больных, достигших 50 лет. Лечение. Колоноскопическую полипэктомию применяют при наличии полипов, обладающих ножками. Полипы, имеющие широкое основание прикрепления, удаляют по частям. Факторами риска при проведении операций могут быть перфорация стенки кишки петлей термокаутера и развитие кровотечения. Если присутствует карцинома in situ или имеет место микроинвазия в полип, обладающий длинной ножкой, необходимость в использовании другого лечения отсутствует. При неблагоприятных признаках (широкое основание прикрепления полипа, инвазия, препятствующая резекции, низкая дифференциация клеток) выполняют колэктомию. Ректальные ворсинчатые аденомы обусловливают появление диареи и рака (90%, если размер аденом равен или превышает 4 см). Лечение заключается в полной трансанальной эксцизии. Наличие рака требует последующей резекции. Рак толстой кишки Рак толстой кишки — наиболее распространенный вид рака желудочно-кишечного тракта. В США шанс возникновения колоректального рака составляет 5% у каждого человека старше 70 лет. Часто появление колоректального рака отмечают у лиц в возрасте 50 лет и старше. Симптомы. Включают ректальное кровотечение, изменение свойств кишечника, абдоминальную боль. Рак правой половины толстой кишки характеризуется меньшей симптоматикой, а также скрытой кровью в стуле и анемией. Для опухолей левой половины толстой кишки свойственны следующие признаки: боль более острая, спастическая, присутствие алой крови в стуле, изменение свойств кишечника. Также наблюдаются неотложные состояния, выражающиеся в острой кишечной непроходимости (< 10%) или перфорации. Диагностика. Основными диагностическими методами служат эндоскопия и рентгенографическое обследование с применением бариевой клизмы. Однако существуют еще дополнительные способы. Для выявления синхронных повреждений и полипов следует оценивать толстую кишку целиком. Рентгенографию грудной клетки выполняют для обнаружения поражений, локализованных в грудной клетке, сканирующую КГ — для идентификации повреждений печени и глубины ректальной карциномы. Функциональные печеночные пробы используют для диагностики патологических процессов, локализованных в печени. Определение карциноэмбрионального антигена применяют для выявления послеоперационного рецидива. Хирургическое лечение. Кишечник должен быть подготовлен путем механической очистки с помощью слабительных препаратов и дезинфицирован посредством антибиотиков. Обычно в качестве слабительного средства используют голител (ПЭГ, полиэтилен-гликоль), а также антибиотики, например эритромицин + неомицин (per os). Внутривенное введение антибиотиков применяют по показаниям. Операция заключается в удалении кишки, пораженной карциномой, брыжейки с лимфатическими узлами и любой зоны, связанной с прямым распространением процесса, оберегая при этом кровоснабжение оставшегося участка кишки. Проксимальные/дистальные края должны иметь длину, равную 2-5 см. В случае обструкции. кишки, пораженной карциномой, производят немедленную резекцию без подготовки кишечника. Различные хирургические методы включают: декомпрессионную колостомию с последующей резекцией, первичную резекцию с колостомией и субтотальную колэктомию с илеоректальным анастомозом. Выбор операции зависит от локализации процесса и состояния больного. Некоторые хирурги производят промывание кишечника в период операции. При перфорации кишки, пораженной карциномой, осуществляют резекцию вовлеченного сегмента кишки и обычно выполняют колостомию. 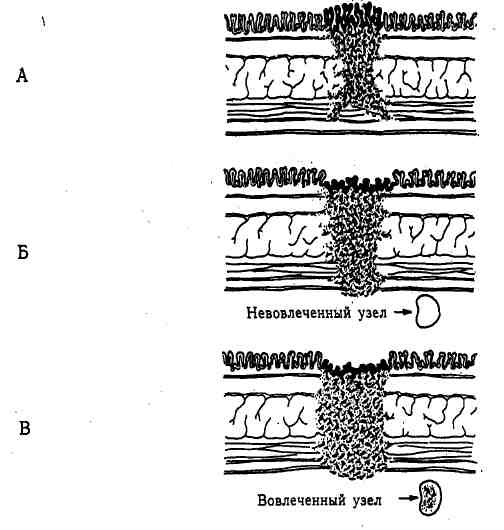
Рис. 26.1. Гистологическая классификационная система Дьюка для ректальной карциномы. А — рост раковой опухоли ограничен стенкой прямой кишки; Б — раковая опухоль распространяется через стенку кишки, но не вовлекает соседние лимфатические узлы;
Стадии и прогноз. Обусловлены: 1) глубиной пенетрации стенки, 2) вовлечением регионального лимфатического узла и 3) наличием отдаленных метастазов. Классификация стадий заболевания представлена либо модификацией классификации Дьюка (Duke),-либо TNM, которую предпочитают большинство хирургов (рис. 26.1, 26.2). Адьювантная (вспомогательная) химиотерапия. В последнее время успешно используют 5-фторурацил/левамизол или 5-фторурацил/лей-коворин у больных, перенесших операцию, связанную с полным удалением опухоли. Общеизвестно, что третья стадия заболевания (Tj-Tj, N,, М0) подлежит лечению. Врачебный контроль. Отмечают появление случаев рецидивов карцином у 70% больных по истечении 2 лет, у 90% — спустя 4 года. Больные, которые ранее подвергались лечению по поводу злокачественного новообразования, составляют группу высокого риска. 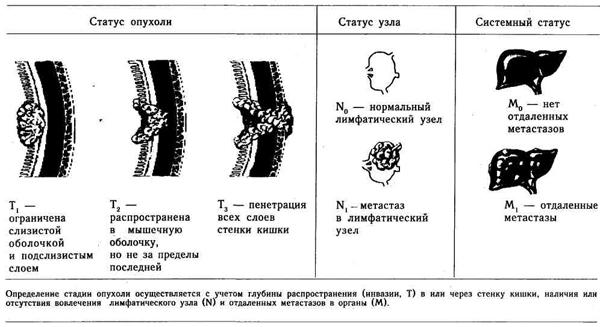 Рис. 26.2. Классификационная система TNM для колоректального рака. (По: Fry R. D., Fleshman I. W., Kodner I. J. Cancer of colon and rectum // Ciba Clinical Symposia, 41:5. 1989). Послеоперационный врачебный контроль включает выполнение функциональных печеночных проб, определение уровня карциноэмбрионального антигена, проведение рентгенографии грудной клетки, колоноскопии, радиографического изучения с использованием бариевой клизмы, ректального обследования и исследования. кала на скрытую кровь. Ректальные карциномы Большинство ректальных карцином относится к аденокарциномам, анальные карциномы — к сквамозным (см. ниже). В отличие от операций, проводимых на толстой кишке, выполнение широкой эксцизии представляет собой трудную задачу, что обусловлено анатомическими особенностями региона (область таза). Ключевыми моментами, определяющими риск операции, являются полнота удаления прилежащих пораженных тканей, сохранение механизма сфинктера, щадящее отношение к тазовым органам и урогенитальной иннервации. Визуальный контроль затруднен, а между тем боковые перифокаль-ные изменения имеют большее значение, чем дистальные. Диагностика и классификация. Пальцевое исследование прямой кишки применяют для изучения размера, фиксации образования, изъязвлений. Ригидную сигмоидоскопию используют для визуализации, биопсии -и определения локализации опухоли относительно сфинктеров. Критический показатель — это глубина инвазии, которую оценивают с помощью компьютерной томографии или трансректального ультразвукового исследования. Необходимо изучить фиксацию опухоли к крестцу, влагалищу, предстательной железе, мочевому пузырю. Это важно для прогноза и назначения (или нет) адъювантной лучевой терапии. Раковые опухоли, обладающие большими размерами, могут вызвать обструкцию мочеточников. Дистантное распространение опухоли оценивают так же, как карциномы толстой кишки. Хирургическое лечение. Во время операции хирург должен создать адекватные границы резекции, как дистальные, так и тангенциальные. Предварительно удаляют раковую опухоль, затем восстанавливают целостность кишечника. Вторичный (отсроченный) анастомоз может быть использован при низкой передней резекции, когда хирург не может выполнить в нижнем регионе анастомоз «конец в конец» посредством наложения танталовых скобок (ТА-55) на рассеченную линию ректальной культи. Если операция технически трудна или разрушены сфинктеры, то предпочтительнее проводить абдоминальную промежностную резекцию (АПР) с наложением постоянного противоестественного прохода. Метастатическое заболевание. Во время операции обнаруживают поражение печени метастазами, которые должны быть подвергнуты биопсии. , Лечение изолированных печеночных метастазов осуществляют при проведении второй операции, которая заключается в их резекции и приносит хорошие результаты (см. гл. 28). При диффузном метастазировании хирургический подход меняется: операция становится паллиативной и менее обширной. Осложнения. Основные осложнения, присущие трансабдоминальной резекции прямой кишки, специфичны. Они включают нарушения сексуальной функции (у 50% мужчин развивается импотенция после операции по удалению ректальной карциномы) и несостоятельность колоректальных анастомозов, отмечаемая у 20% больных. Диагностику осуществляют с помощью компьютерной томографии и радиографического исследования с использованием водорастворимых контрастных веществ. Лечение заключается в предоставлении отдыха кишечнику и назначении антибиотиков. В случаях, сопровождающихся значительным подтеканием кишечного содержимого, производят отключающую колостомию. В период операции может появиться пресакральное, венозное кровотечение, в связи с "чем необходимо иметь в резерве перевязочный материал для тугой тампонады. Тампоны удаляются через 7-8 дней. Типичным нарушением является задержка мочи. Больному после проктэктомии оставляют катетер на 7 дней. Колостомия. Колостомии создают либо как постоянные стомы (по типу противоестественного заднего прохода), либо с целью временной декомпрессии для защиты расположенных ниже анастомозов. Декомпрессию наиболее часто осуществляют через колостомию поперечной петли ободочной кишки. Указанная колостомия не является полностью отводящей. Полностью отводящие колостомии — это конечные колостомии. Колостомии могут быть либо постоянными, либо временными как часть метода Гартмана (Hartmann) (конечная колостомия, резекция, сшивание через край ректального кармана). Локализация постоянной колостомии должна быть определена перед операцией. Адъювантная терапия. Обеспечивает полный 5-летний период выживания, равный или менее 50%. Смерть наступает от появления локального рецидива (20-30%) или от отдаленных метастазов. Локальный рецидив отличается крайней болезненностью. Вспомогательная лучевая терапия полезна для предотвращения возникновения локального рецидива, ее могут использовать при фиксированных или глубоких повреждениях, в предоперационный период или после операций у больных, имеющих большие повреждения с вовлеченными узлами (табл. 26.2). Химиотерапия может быть добавлена для системного контроля при заболевании, определяемом как повреждения по Дьюку С или Дьюку В. Таблица 26.2. Комбинированное лечение
больных с инвазивным ректальным раком
По: Kodnerl. ]., Fry R. D., Fleshman J. W. Colorectal tumors // Cameron J, L. 1992. Другие способы лечения. Включают локальную деструкцию, внутри-полостное облучение, особенно для поверхностных повреждений (Дьюк А), которые могут быть полностью вылечены без применения проктэктомии. Может быть также проведено внешнее (наружное) облучение. Другие ректальные опухоли Лимфомы. 10% лимфом желудочно-кишечного тракта локализованы в толстой кишке. Лечение заключается в полном иссечении. Послеоперационное облучение и химиотерапию используют с учетом стадии заболевания. Ретроректальные опухоли. Расположены между задней поверхностью прямой кишки, пресакральной фасцией, загибом брюшины и ретросак-ральной фасцией. Главным образом врожденные (нейрогенные, костные, другие). Частота малигнизации у взрослых составляет 60% для плотных опухолей, 10% — для кистоидных. Врожденными являются в основном кис-тоидные опухоли, которые могут становиться инфекционно осложненными; некоторые имеют углубление на задней поверхности. Самая распространенная злокачественная опухоль — это хордома. Диагностика включает обследование прямой кишки (90% опухолей определяют при пальпации), компьютерную томографию, рентгенологическое исследование с использованием бариевой клизмы, миелограмму. Биопсию выполнять не рекомендуют, если по радиографическим критериям опухоль подлежит резекции. Резекция служит лечением выбора. Колоректальный карциноид. Это энтерохромаффинные
опухоли, 2% гастроинтестинальных карциноидов локализовано в толстой кишке,
15% — в прямой. Если размер их составляет менее 1 см, то они редко оказываются
злокачественными. Повреждения расположены в подслизистом слое. Большие,
объемные повреждения сопровождаются симптоматикой, характеризующейся потерей
массы тела, анорексией, дискомфортом. На рентгенограмме, выполненной с
применением бариевой клизмы, выглядит, как аде-нокарцинома. Карциноидный
синдром сопутствует менее 5% карциноидов толстой кишки и обычно присутствует
при метастазах в печени. Малигниза-ция коррелирует с размером, особенно
если последний превышает 2 см. Полный 5-летний период выживания составляет
50%. Лечение заключается в локальном иссечении мелких поражений,
анатомическую резекцию используют при патологии, превышающей в размере
2 см. Соматостатин может помочь в купировании симптомов. Появление метастазов
в печени отмечают при ректальных карцикоидах в 60% случаев, если размер
последних равен вди превышает 2 см. Лечение больших повреждений
проводят с использованием абдомино-ректальной резекции, при маленьких повреждениях
применяют локальное иссечение.
Анальные новообразования Сквамозноклеточная карцинома (SCCA). Тонкая карцинома анального канала более агрессивна, чем карцинома, локализованная по краям ануса, которая более похожа на кожную SCCA. Симптомы включают кровотечение, зуд, боль, тенезмы. Хронические незаживающие перианальные язвы всегда должны быть подвергнуты биопсии. Лечение состоит в локальной эксцизии для мелких повреждений и в комбинации химиотерапии и облучения для больших повреждений с возможной целительной АПР. Метастазы могут присутствовать в паховых лимфатических узлах. Полный 5-летний период выживания составляет от 60 до 80%. Эпидермоидная карцинома. Локализована в клоакогенитальной или переходной зоне на 6-8 см выше зубчатой линии. Может быть некератини-зирующей сквамозной, переходной, базалоидной. Постановку диагноза осуществляют посредством пальцевого обследования, проктоскопии. Необходима биопсия. Сканирующую КТ применяют при дистантном распространении болезни. 30-40% больных имеют метастазы в начальный период постановки диагноза. При локализации карциномы выше зубчатой линии метастазы могут распространяться в пудендальные, гипогастральные узлы, а также в узлы мышцы-запирателя и печень, если ниже — в паховые узлы. При мелких повреждениях лечение заключается в локальной эксцизии. При больших повреждениях для лечения используют комбинацию химиотерапии и облучения (5-фторурацил, митомицин-С), при этом излечение наблюдают у 60-90.% больных. В случае локального рецидива применяют АПР. Другие анальные новообразования. Аденокарцинома, расположенная в анальном канале, обычно является ректальной карциномой, имеющей дистальное распространение. Лечение: АПР. Меланома составляет от 1 до 3% анального рака. Отмечают три типичные локализации для меланомы: кожа, глаза, анальный канал. Распространяется в подслизистом слое, обычно не поддается излечению. Лечение включает широкую локальную эксцизию или АПР. Болезнь Педжета (Paget) — это перианальная сыпь, зуд, наличие клеток Педжета при анализе биоптата. Ассоциируют с находящейся в основе болезни малигнизацией в 50" 100% случаев. Лечение: широкая локальная эксцизия, замороженный срез при карциноме, АПР — при прогрессирующей карциноме. Болезнь Боуэна (Bowen) — это интраэпидермальная SCCA (SCCA in situ). Лечение состоит в широком локальном иссечении с адекватным удалением от краев. При наличии рецидива применяют повторное иссечение. |