|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 84. ЛАПАРОСКОПИЧЕСКАЯ ХИРУРГИЯ 1. Что такое малоинвазивная хирургия? Очень немногие достижения
способны привести к изменению современной хирургии более значительно и
быстро, чем это сделала лапароскопическая холецистэктомия. Впервые выполненная
в 1985 г. во Франции лапароскопическая лазерная холецистэктомия была внедрена
в США в 1988 г. Дальнейшие попытки внедрять малоинвазивный подход к выполнению
самых различных операций беспрецедентны в истории развития хирургии по
своей интенсивности и скорости.
2. Каковы преимущества
и недостатки малоинвазивной хирургии?
3. Сколько лапароскопических холецистэктомий ежегодно выполняется в США? Ежегодно в США выполняется приблизительно 600 000 лапароскопических холецистэктомий. 4. Повысились ли требования к холецистэктомий с внедрением в клиническую практику лапароскопической техники? В ходе ретроспективного исследования с использованием данных страховых компаний сравнивалась частота выполнения холецистэктомий до и после внедрения в клиническую практику лапароскопической техники. В 1988 г. частота проведения холе-цистэктомии составила 1,35 на 1000 человек, а в 1992 т. — 2,15 на 1000 человек (увеличилась на 59 %). Преимущества от снижения стоимости стационарного лечения при выполнении лапароскопических холецистэктомий несколько нивелировались повышением требований в целом к хирургии желчевыводящих путей и повышением общей стоимости такой хирургии на 11,4 %. При анализе работы медицинских центров, оказывающих неотложную хирургическую помощь в штате Мэриленд, была обнаружена аналогичная динамика - частота выполнения холецистэктомий с 1,65 на 1000 человек в 1985 г. возросла до 2,17 в 1992 г. (увеличилась на 32 %). Введение в клиническую практику лапароскопической холецистэктомий снизило длительность и общую стоимость стационарного лечения, но увеличило финансовые расходы, первоначально предусматриваемые для приобретения оборудования. 5. Перечислите преимущества и недостатки использования углекислого газа для наложения пневмоперитонеума. Использование углекислого газа для наложения пневмоперитонеума
6. Можно ли для выполнения лапароскопических операций использовать какие-либо другие газы? Да, можно. Для наложения пневмоперитонеума используются воздух операционного зала, кислород, закись азота, гелий и углекислый газ, однако чаще всего применяется последний. В настоящее время продолжается поиск новых газов для наложения пневмоперитонеума. Одним из наиболее многообещающих газов является гелий. В эксперименте на животных показано, что при создании пневмоперитонеума инсуффляция гелия приводит к меньшей задержке газа в артериальной крови, чем при инсуффляции углекислого газа. 7. К каким последствиям со стороны дыхательной и сердечно-сосудистой системы приводит наложение пневмоперитонеума (повышение внутрибрюшного давления)? Действие повышенного внутрибрюшного
давления на дыхательную систему. Пнев-моперитонеум изменяет механику
дыхания. Увеличение внутрибрюшного давления приводит к повышению уровня
стояния диафрагмы, снижению функциональной остаточной емкости легких, снижению
общего объема легочной вентиляции, нарушению коэффициента "вентиляция/перфузия"
и развитию ателектазов. Для коррекции возникающих дыхательных нарушений
некоторым пациентам требуется искусственная вентиляция легких под повышенным
давлением. У здоровых пациентов при наложении пневмоперитонеума не наблюдается
каких-либо выраженных изменений оксигенации артериальной крови, однако
у пациентов с какими-либо сердечно-легочными нарушениями отмечаются признаки
нарушения насыщения артериальной крови кислородом, вероятнее всего, вследствие
механических нарушений вентиляции.
8. До какого уровня можно безопасно повышать внутрибрюшное давление при наложении пневмоперитонеума? Вследствие возможного развития осложнений со стороны сердечно-сосудистой и дыхательной систем максимальное внутрибрюшное давление, которое можно создавать при наложении пневмоперитонеума, составляет 15 мм рт. ст. 9. Каковы существующие в настоящее время противопоказания к выполнению лапароскопических операций? Критерии отбора пациентов
для лапароскопических операций изменились за последние 5-6 лет. Основой
для безопасного отбора пациентов является уровень квалификации (практических
навыков) хирурга. Технические сложности при проведении лапароскопических
операций иногда требуют перехода на традиционную открытую операцию. Решение
о переходе с лапароскопической на традиционную открытую операцию должно
быть продиктовано не амбициями хирурга, а исключительно интересами и безопасностью
пациента.
Кроме того, всех пациентов, которым планируется выполнение лапароскопической операции, необходимо тщательно обследовать и провести у них оценку сопутствующих заболеваний, которые могли бы каким-либо образом повлиять на оперативный доступ. Риск операции не уменьшается автоматически только потому, что она выполняется с помощью малоинвазивной техники. 10. Худой женщине в возрасте 68 лет с хроническим обструктивным заболеванием легких, которая курила в течение 52 лет, планируется выполнение лапароскопической холецистэктомии по поводу острого холецистита. Вследствие того, что у нее имеется рубец после нижнесрединной лапаротомии, вы выбрали "открытый" способ (способ Хассона, Hasson) для введения первого троакара и поэтому у вас не было никаких проблем при доступе в брюшную полость, вы сразу начинаете накладывать пневмоперитонеум, вводя газ в брюшную полость со скоростью 10 л/мин. После повышения внутрибрюшного давления до 12 мм рт. ст. вы начинаете выполнение собственно лапароскопической холецистэктомии. Через 15 мин анестезиолог обнаруживает, что у пациентки повышается концентрация углекислого газа в выдыхаемом воздухе (ЕТСО2) и принимает решение исследовать газы артериальной крови. Прежде чем анестезиолог получает результаты исследования из лаборатории, у пациентки возникают несколько эпизодов желудочковой тахикардии и остановка сердца. Какие патофизиологические изменения стоят за всеми этими событиями? Введенный в брюшную полость
углекислый газ непосредственно всасывается через брюшину в капиллярное
русло и затем в системный кровоток. Обычно Рсо2 и ЕТСО2 повышаются
незначительно, но могут возникать ситуации, когда происходит выраженное
(можно сказать, катастрофическое) повышение Рсо2, сопровождающееся
значительным падением рН с развитием ацидемии (ацидоза), что в свою очередь
приводит к обострению существующих заболеваний сердца. У большинства пациентов
происходит адаптация к всасыванию углекислого газа посредством увеличения
плазменного объема и активизации внутриклеточных буферных систем, ускоряющих
транспорт углекислого газа и удаление его из организма при легкой гипервентиляции.
Однако у некоторых пациентов механизмы удаления углекислого газа нарушаются.
Не в состоянии компенсировать острые изменения Рсо2 пациенты
с повышенным метаболизмом и нарушением клеточного дыхания (например, при
септическом состоянии), с большим "мертвым" дыхательным пространством (например,
пациенты с хроническими обструктивными заболеваниями легких) и с недостаточным
сердечным выбросом (например пациенты с пороками сердца).
11. Увеличивается ли риск развития тромбоза глубоких вен нижних конечностей и, следовательно, риск возникновения тромбоэмболии легочной артерии у пациентов, которым выполняются лапароскопические операции на органах верхних отделов живота? Есть ли необходимость после лапароскопических операций проводить профилактику развития тромбоэмболических осложнений? Хирурги предполагают, что
некоторые факторы, которые возникают во время выполнения лапароскопических
операций на органах верхних отделов брюшной полости, должны повышать частоту
возникновения тромбоза глубоких вен, и, следовательно, увеличивать риск
развития тромбоэмболии легочной артерии. Положение, обратное положению
Тренделенбурга, модифицированное литотомическое положение, длительное время
проведения операции и повышение внутрибрюшного давления способствуют снижению
венозного возврата с развитием застоя крови в нижних конечностях. Имеющиеся
в настоящее время данные свидетельствуют о том, что частота возникновения
тромбоэмболии легочной артерии при выполнении лапароскопических холецистэктомии
не увеличивается. Однако Биби (Beebe), проводя двойное сканирование и прямое
измерение давления в правой бедренной вене до и после инсуффляции газа
в брюшную полость, обнаружил, что после инсуффляции газа венозное давление
в бедренной вене повышается, а скорость тока крови замедляется без изменения
поперечного сечения сосудов. Инсуффляция газа также приводила к исчезновению
венозной пульсации у 75 % пациентов. Все эти изменения приходили к норме
после удаления газа из брюшной полости.
12. Кто предложил применять в медицине электрокоагуляцию? Почему для этой цели обычно используется переменный ток? Во всем мире в большинстве
операционных для выполнения различных электрохирургических манипуляций
используются аппараты, которые носят название "Bovie". Такое название эти
аппараты получили в честь Уильяма Бови (William Bovie) и Харви Кушинга
(Harvey
Сushing), предложивших в 1929 г. использовать электрокоагуляцию в медицине.
В США в быту используется переменный ток с частотой 60 Гц. Однако в операционных
или в электрохирургических приборах, применяемых в эндоскопии, применяется
переменный ток с частотой от 400 000 до 2 000 000 Гц. При использовании
такого высокочастотного электрического тока не возникает нервно-мышечной
стимуляции. Ток с более низкой частотой, как, например, стандартный ток
с частотой 60 Гц, может вызывать тетанию и смерть от удара током.
13. Повышается ли во время выполнения лапароскопической операции вероятность возникновения скрытого желудочно-пищеводного рефлюкса, и, следовательно, риск развития аспирационной пневмонии? Раньше считалось, что положение Тренделенбурга в сочетании с повышением внутри-брюшного давления при наложении пневмоперитонеума во время выполнения лапа-роскопических операций предрасполагает к возникновению "скрытого" желудочно-пищеводного рефлюкса. Однако при непрерывном измерении рН содержимого пищевода, выполненном во время лапароскопической холецистэктомии, не было выявлено признаков желудочно-пищеводного рефлюкса. Хэйливи (Halevy) исследовал 14 пациентов, измеряя рН содержимого пищевода во время лапароскопической холецистэктомии. Только у 2 пациентов был выявлен одиночный кратковременный эпизод желудочно-пищеводного рефлюкса (продолжительностью 0,1 мин и рН 3,3 в одном и 3,7 в другом случае). Линд (Lind) первый отметил, что повышение внутрибрюшного давления приводит к увеличению давления в области нижнего пищеводного сфинктера. Кроме того, Джонс (Jones) и соавт. обнаружили точно такой же эффект во время лапароско-пических операций. При проведении этих исследований установлено, что при повышении внутрибрюшного давления в процессе выполнения лапароскопических операций нет опасности возникновения желудочно-пищеводного рефлюкса. Тем не менее эмпирические исследования показали, что частота развития клинически значимого желудочно-пищеводного рефлюкса во время плановых лапароскопических операций составляет от 0,002 до 2 % и до 20 % во время экстренных лапароскопических операций. К факторам риска развития желудочно-пищеводного рефлюкса во время выполнения лапароскопической операции относятся ожирение, беременность, сахарный диабет, парез желудка, аэрофагия, положение Тренделенбурга и грыжи пищеводного отверстия диафрагмы. Профилактические мероприятия, которые необходимо использовать для уменьшения вероятности возникновения желудочно-пищеводного рефлюкса в процессе лапароскопической операции, должны включать введение прокинетических препаратов (например метоклопрамид по 10 мг перорально или внутривенно), блокаторов Н2-рецепторов гистамина (например циметидин или ранитидин) и декомпрессию желудка желудочным зондом. 14. Патологическое ожирение, определяемое как превышение идеальной массы тела более чем на 100 фунтов (или приблизительно на 45,5 кг), в настоящее время не является больше противопоказанием к выполнению лапароскопической холецистэктомии, однако для достижения успешного исхода операции необходимо соблюдать определенные особые условия. Опишите технические особенности выполнения лапароскопической холецистэктомии у пациентов с патологическим ожирением. Безопасный доступ и адекватная
визуализация анатомических структур в области ворот печени являются главными
условиями выполнения успешной лапароскопической холецистэктомии у пациентов,
страдающих избыточным ожирением. Для этого прежде всего необходимо правильно
выбрать оптимальное место введения троакара для видеокамеры. У пациентов
с нормальной массой тела этот троакар вводится на уровне пупка. У пациентов,
страдающих ожирением, особенно у пациентов высокого роста, введение этого
троакара на 1 -5 дюймов (2,5-12,5 см) в краниальном направлении от пупка
позволяет получать оптимальный обзор анатомических образований ворот печени
при использовании лапароскопа с торцевой оптикой. При введении лапароскопа
с видеокамерой через пупочный троакар обзор ворот печени часто может перекрываться
петлями кишки или жировой клетчаткой передней брюшной стенки, которую крайне
сложно бывает приподнять при инсуффляции в брюшную полость газа. Некоторые
хирурги предпочитают получать доступ в брюшную полость у пациентов, страдающих
ожирением, с использованием "закрытого" способа с помощью введения иглы
Вереша (Verress) через пупок, с последующим введением более длинного троакара
через небольшой разрез кожи выше пупка. У пациентов с избыточным ожирением
достаточно часто газ нагнетается в предбрюшинную клетчатку, поскольку даже
при механическом подъеме передней брюшной стенки задний листок поперечной
фасции часто не приподнимается. Мы предпочитаем "открытый" доступ Хассона
с надпупочным введением троакара.
15. Какие существуют патофизиологические особенности течения острого холецистита, которые увеличивают вероятность возникновения во время операции технических трудностей. Что необходимо предпринимать хирургу для преодоления этих проблем? Частота перехода на традиционную
открытую операцию у пациентов с острым холециститом приблизительно в 2-4
раза выше, чем при выполнении плановых операций по поводу хронического
холецистита. Даже у опытных хирургов, использующих специальное оборудование
и технику операции, эта частота обычно составляет 3-5 %. Прежде всего у
пациентов с острым холециститом большую проблему вызывает перерастянутый,
воспаленный желчный пузырь с толстыми стенками. В таких случаях для облегчения
захвата стенки перерастянутого желчного пузыря граспером необходимо выполнить
его декомпрессию либо с помощью специального троакара, либо даже чрескожно
(под непосредственным визуальным контролем) с помощью центрального венозного
катетера. Стенку желчного пузыря можно захватывать также и травма-тичным
(зубчатым) зажимом, но поскольку в таких случаях может возникнуть перфорация
стенки желчного пузыря, то во избежание подтекания желчи в брюшную полость
зажим этот после наложения не следует снимать до конца операции. Если имеется
подтекание желчи либо из места пункции пузыря при его чрескожном дренировании,
либо из разрыва стенки в месте захвата ее травматичным граспером, то необходимо
на этот дефект стенки желчного пузыря наложить швы или петлевую лигатуру.
Иногда при интенсивных воспалительных изменениях стенки желчного пузыря
ее так и не удается захватить обычным граспером. В таких случаях, для того
чтобы захватить и осуществлять ретракцию желчного пузыря, можно использовать
выпускаемые промышленностью инструменты в виде штопора или шурупа типа
винта Реддика (Reddick).
16. Каковы ключевые принципы проведения безопасной препаровки тканей в области ворот печени? Ключевые принципы проведения безопасной
препаровки тканей в области ворот печени
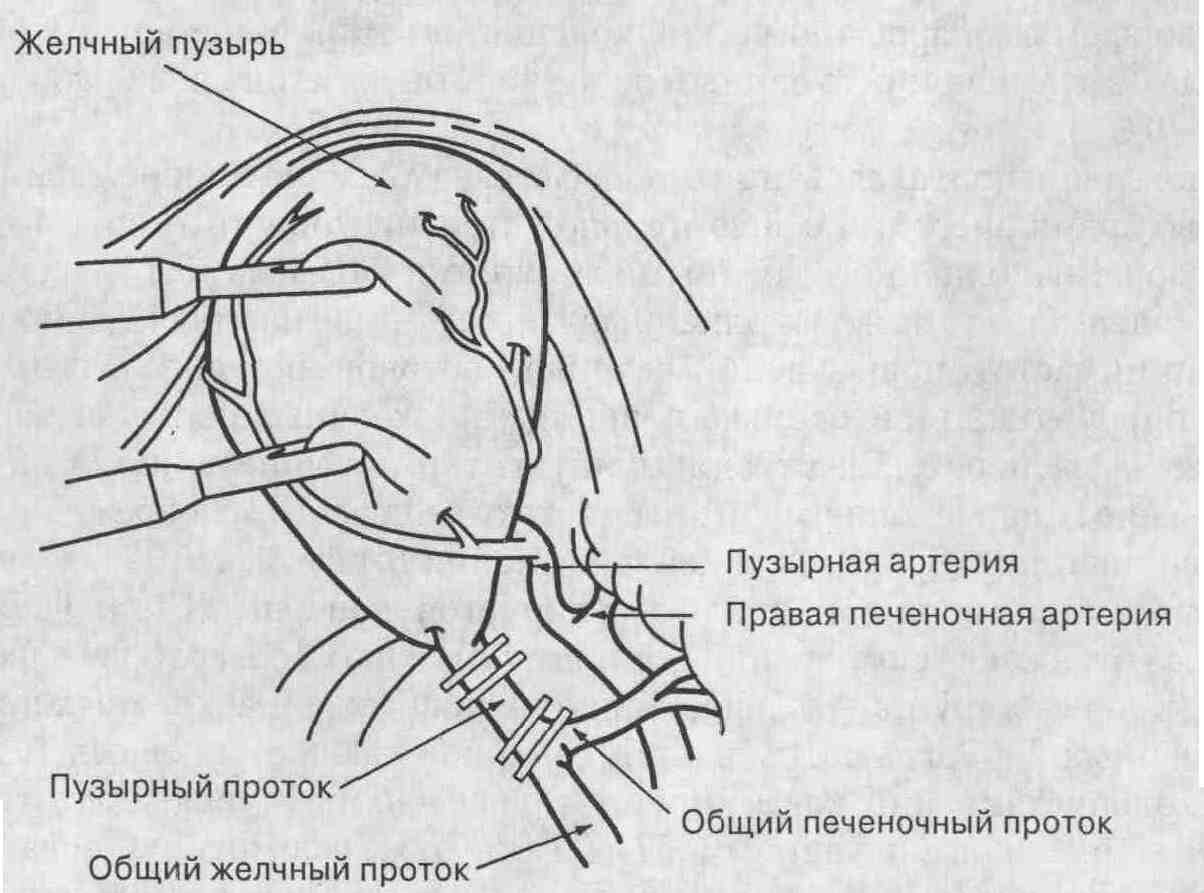
Схематичное изображение анатомических нарушений желчного пузыря и желчных протоков во время лапароскопической холецистэктомии. (По: Zucker К. A., Bailey R. W., Reddick E. J. (eds). Surgical Laparoscopy. St. Louis, MO, Quality Medical Publishing, 1991, 157; с разрешения авторов.) Эсновной потенциальной опасностью при выполнении лапароскопической холецистэктомии является повреждение желчных протоков. При наличии острого воспаления пузырный проток может быть укорочен, анатомия этой области искажена, могут вовсе отсутствовать различные анатомические ориентиры в области ворот печени, что в значительной степени затрудняет препаровку тканей с помощью лапароскопической техники (см. рисунок). Соответственно, для более уверенного ориентирования в нарушенной анатомии желчных протоков в таких ситуациях лучше выполнять интраоперационную холангиографию. Если при этом ни лапароскопическая препа-ровка тканей, ни интраоперационная холангиография не позволяют полностью разобраться в анатомии желчных протоков, то для безопасности пациента следует переходить на открытую, традиционную холецистэктомию. Лапароскопическая холецистэктомия, выполняемая по поводу острого холецистита, сопровождается вполне умеренной частотой перехода на открытую операцию (как правило, эта цифра не превышает 8 %), укорачивает длительность пребывания пациентов в стационаре и способствует более быстрому возвращению их к нормальной жизни и профессиональной деятельности. 17. Какова частота повреждения желчных протоков во время открытой и лапароскопической холецистэктомии? Когда чаще всего встречаются повреждения желчных протоков? Повреждения крупных желчных
протоков всегда находятся в центре внимания лапароскопических хирургов,
поскольку эти осложнения, как правило, бывают очень серьезными, а также,
о чем свидетельствует первый опыт выполнения эндоскопических операций,
потому что они чаще возникают во время лапароскопических, чем во время
традиционных холецистэктомии. По данным современного исследования, охватывающего
достаточно большую группу открытых холецистэктомии, частота повреждений
желчных протоков колеблется от 0,1 до 0,4 %. Частота повреждения желчных
протоков во время лапароскопической холецистэктомии изменяется в более
широких пределах, и составляет, по данным более 90 % опубликованных работ,
приблизительно 0,1-0,6 %.
18. Как классифицируются повреждения желчных протоков? В работах, отражающих повреждения желчных протоков во время выполнения холецистэктомий, для того чтобы описать тип и уровень повреждения желчных протоков, часто использовалась классификация Висмута (Bismuth). Однако эта система изначально была разработана для послеоперационных стриктур желчных протоков, развивающихся после открытых операций, и поэтому не может быть применима в полной мере для повреждений желчных протоков во время лапароскопических холецистэктомий. Уэрри (Wherry) и соавт. предложили альтернативную классификацию повреждений желчных протоков, которая является достаточно простой, позволяет делать прогноз и проводить сравнение между различными группами пациентов. Согласно этой классификации, которая носит название BDICS-системы, I тип повреждений желчных протоков представляет собой повреждение боковой стенки общего желчного протока, когда хирург осуществляет подготовку и выполняет интраоперационную холангиографию, ошибочно приняв при этом общий желчный проток за пузырный. При быстром распознавании такого повреждения боковой стенки общего желчного протока, пока хирург не пересек его полностью (II тип повреждения по системе BDICS), можно просто ушить дефект стенки общего желчного протока над Т-образным дренажом. В отличие от этого, при III типе повреждения общего желчного протока (который представляет собой полное пересечение и резекцию участка протока), даже если его вовремя распознать, необходимо наложить холедохоеюноанастомоз, что сопровождается значительно более длительными сроками выздоровления пациентов, чем при I типе повреждений с простым ушиванием стенки холедоха. Классификация повреждений желчных протоков (BDICS)
По: Wherry D. С., Rob С. G., Marohn M. R. et al. An external audit of laparoscopic cholecistectomy performed in medical treatment facilities of the Department of Defense. Ann. Surg., 220: 626-634,1994, с разрешения авторов. 19. Следует ли во время лапароскопической холецистэктомии выполнять интраоперационную холангиографию у всех пациентов или только у некоторых? Основным принципом безопасного
выполнения операций на желчевыводящей системе является тщательная идентификация
желчных протоков перед тем, как Вы собираетесь перевязать или пересечь
любое анатомическое образование. Лучше всего помогает разобраться в анатомии
этой области выделение треугольника Кало. Однако хирурги, не имеющие еще
достаточного опыта выполнения лапароскопических операций, пытаются выделить
этот треугольник с точки зрения традиционного подхода (как это обычно делается
во время открытых операций). При этом чаще всего и происходит повреждение
желчных протоков. Для того чтобы четко разобраться в анатомии этой области
и обнаружить место слияния пузырного и общего печеночного протоков и место
формирования общего желчного протока, лучше всего выполнять интраоперационную
холангиографию. При препаровке тканей во время лапароскопической холецистэктомии
внимание хирурга должно концентрироваться на шейке желчного пузыря, с тем
чтобы и с медиальной и с латеральной стороны видеть место перехода шейки
пузыря в пузырный проток. Возражения против необходимости выполнения интраоперационной
холангиографии включают: прежде всего удлинение времени и повышение стоимости
операции, необходимость в специальном оборудовании и опыте хирурга для
выполнения этой манипуляции; частично и то, что хирурги, осваивая лапароскопическую
холецистэктомию, не уделяют интраоперационной холангиографии столько внимания,
сколько они уделяют тщательной препаровке тканей в области шейки пузыря;
а также тот факт, что этот вопрос никогда так жестко не ставится во время
традиционной холецистэктомии.
20. Существуют ли какие-либо альтернативы выполнению интраоперационной холангиографии? 1. Интраоперационная лапароскопическая
холедохоскопия. Лапароскопическая холедохоскопия, выполняемая через
пузырный проток, может в какой-то степени заменять холангиографию, однако
далеко не всегда. Введение тонкого холедохоскопа диаметром приблизительно
с холангиокатетер через отверстие в пузырном протоке в настоящее время
возможно. Холедохоскопия, как было показано, является более точным диагностическим
методом для обнаружения камней в желчных протоках. Потенциальными препятствиями
для выполнения холедохоскопии являются: необходимость приобретения дополнительного
оборудования; то, что манипуляцию должен проводить только опытный эндоскопист;
а также высокая стоимость исследования. Кроме того, при выполнении холедохоскопии
через пузырный проток даже во время открытой операции, как правило, возможно
тщательно осмотреть проксимальные отделы общего печеночного протока и внутрипеченочных
ветвей только в 50 % случаев. Однако при дальнейшем усовершенствовании
оборудования и методики эндоскопических исследований, а также с приобретением
достаточного опыта эндоскопистами интраоперационная холедохоскопия может
постепенно вытеснить холангиографию, поскольку, кроме обнаружения желчных
камней, она позволяет также удалять их из протоков.
21. Во что обходятся интраоперационная холангиография, неудаление из желчных протоков камней и повреждение желчных протоков? Гонорар врача за выполнение лапароскопической холецистэктомии — приблизительно $1400 за каждую операцию. Общая стоимость лапароскопической холецистэктомии в среднем составляет $5420. При проведении интраоперационной холангиографии стоимость операции увеличивается на $500-700. При переходе на традиционную открытую холецистэктомию и интраоперационную холангиографию общая стоимость операции увеличивается приблизительно на $ 1260 и достигает $6680. При выполнении эндоскопической ретроградной холангиопанкреатографии с удалением камней и/или сфинкте-ротомией гонорар врача-эндоскописта составляет $1170, гонорар рентгенолога — $145, стоимость оборудования — $1000. Общая стоимость процедуры при этом достигает $2315. Приблизительный анализ стоимости различных вмешательств показывает, что стоимость лапароскопической холецистэктомии с интраоперационной холангиографией и, при необходимости, с переходом на открытую операцию меньше, чем стоимость лапароскопической холецистэктомии и эндоскопической ретроградной холангиопанкреатографии в послеоперационном периоде. Кроме того, эндоскопическую ретроградную хо-лангиопанкреатографию в послеоперационном периоде в 10 % случаев выполнить не удается, она на 10 % увеличивает сроки лечения, а летальность при этом составляет 1 %. Стоимость лечения повреждений желчных протоков II и III типов (по классификации BDICS) составляет приблизительно $30 000 (эта цифра не включает гонорары врачей). Филлипс (Phillips) утверждает, что избежание одного серьезного осложнения на каждые 1000 лапароскопических холецистэктомии покрывает затраты на выполнение всех "напрасных" холангиограмм. 22. Что делать в тех случаях, когда в брюшную полость во время лапароскопической холецистэктомии попадают желчь и желчные камни? Существует точка зрения, что выпавшие в брюшную полость желчные камни не имеют большого значения и хирург может их оставить. Выпадение в брюшную полость желчных камней во время лапароскопической холецистэктомии происходит приблизительно в 30-50 % случаев, однако частота развития внутрибрюшных абсцессов составляет только 0,1-0,3 %. По данным Сопера (Soper), из 250 пациентов, которым была выполнена лапароскопическая холецистэктомия, перфорация желчного пузыря и попадание желчи в брюшную полость наблюдались у 32 %. Не существует никаких различий в результатах операций, особенно по частоте развития послеоперационных гнойных осложнений, между группами пациентов, у которых желчь во время операции попала в брюшную полость и у которых желчь в брюшную полость не попала. Статистический анализ частоты попадания в брюшную полость во время операции желчи и желчных камней и частоты развития в дальнейшем внутри-брюшных абсцессов позволил большинству хирургов сделать заключение, что причин для серьезного беспокойства при попадании в брюшную полость во время лапароскопической холецистэктомии желчи и желчных камней нет. Существует противоположная точка зрения, которая заключается в том, что попавшие в брюшную полость во время операции желчные камни являются потенциальным источником образования в послеоперационном периоде внутрибрюшных абсцессов и свищей и поэтому их следует обязательно удалять. Несмотря на несовпадение частоты выпавших в брюшную полость желчных камней и числа возникающих в результате этого осложнений, величина, тип и время развития (после операции) этих осложнений вызывают определенный интерес. В экспериментальных исследованиях на животных установлено, что при попадании в брюшную полость желчных камней в сочетании со стерильной или инфицированной желчью повышается частота образования внутрибрюшных абсцессов и спаек. На основании этих исследований сделан вывод о необходимости удаления из брюшной полости выпавших из желчного пузыря во время выполнения лапароскопической холецистэктомии желчных камней. Крупные внутрибрюшные абсцессы и свищи, возникающие после операций, должны настораживать хирургов и заставлять их предпринимать попытки удаления попавших в брюшную полость больших и множественных желчных камней. Для облегчения удаления из брюшной полости желчных камней существуют специальные стерильные пакеты и специальные лапароскопические ложки. 23. Есть ли необходимость в использовании с профилактической целью после лапароскопической холецистэктомии антибиотиков? Поскольку частота попадания желчи в брюшную полость во время лапароскопической холецистэктомии, по данным большинства авторов, составляет 30-50 %, и результаты основных бактериологических исследований свидетельствуют о том, что в норме желчь бывает инфицирована в 30-40 % случаев, и поскольку при остром холецистите желчь инфицирована в 60 % случаев, то большинство хирургов предпочитают всегда после лапароскопической холецистэктомии с профилактической целью назначать антибиотики. После обычной лапароскопической холецистэктомии адекватную профилактику обеспечивают антибиотики цефалоспоринового ряда первого поколения, которые воздействуют на большинство обычных микроорганизмов. Некоторые хирурги предпочитают использовать для этой цели цефалоспорины второго поколения. Для того чтобы получить окончательный ответ на вопрос, необходимо ли после лапароскопической холецистэктомии с профилактической целью всегда назначать антибиотики, следует провести проспективное рандомизированное исследование. 24. В течение 24 ч после традиционной открытой холецистэктомии с использованием косого подреберного доступа у пациентов наблюдается снижение форсированной жизненной емкости легких (ФЖЕЛ), форсированного объема выдоха в течение 1-й секунды (FEV-1) и форсированного потока выдоха от 25 % до 75 % (FEE 25-75 %) почти на 50 % от нормальных цифр. На сколько снижаются эти функциональные легочные тесты через 24 ч после лапароскопической холецистэктомии? Послеоперационные функциональные
легочные тесты после лапароскопических и открытых операций
При измерении функциональных легочных тестов через 24 ч после выполнения лапароскопической холецистэктомии обнаружено, что снижение функции легких при этом приблизительно в 2 раза меньше того, которое наблюдается после традиционной открытой холецистэктомии. Для проведения проспективного рандомизированного исследования с целью сравнения влияния на функции легких открытых и лапароскопических операций были подобраны группы пациентов, соответствующих друг другу по возрасту, полу и массе тела. При этом функциональные легочные тесты измерялись до и после операции. ФЖЕЛ и FEV-1 уменьшались приблизительно одинаково, но меньше после лапароскопической, чем после открытой холецистэктомии. FRC (функциональная остаточная емкость легких) была значительно выше через 72 ч после лапароскопической, чем после открытой операции. После лапароскопической холецистэктомии дыхательная система угнеталась в меньшей степени, а восстановление ее функций происходило быстрее. 25. 18-летняя женщина с гемоглобинопатией госпитализирована в клинику для выполнения плановой лапароскопической холецистэктомии. Операция была проведена без осложнений, однако в послеоперационном периоде наклейка, наложенная на рану в области пупка, постоянно промокала. При биохимическом исследовании этой жидкости установлено, что концентрация креатинина в ней составляет 200 мг/л. Во время операции пациентке в мочевой пузырь был заведен катетер Фолея (Foley), по которому поступала нормальная моча, поэтому хирург был уверен, что он не повредил мочевой пузырь. Какой у пациентки может быть диагноз? Какие анамнестические данные могли бы помочь предотвратить развитие этого осложнения? У пациентки имеется врожденная анатомическая аномалия, которая носит название "пузырно-пупочный свищ", или незаращенный синус (или дивертикул) урахуса (мочевого протока), который был поврежден во время введения в брюшную полость троакара. При наличии в анамнезе сведений о хроническом или эпизодическом поступлении из пупка жидкости хирург провел бы обследование для обнаружения возможного остатка мочевого протока, что позволило бы устранить эту патологию одновременно с выполнением лапароскопической холецистэктомии. Это было бы значительно проще, чем лечить возникшее осложнение после операции. В целом подтекание из мест введения троакаров жидкости в течение 8-12 ч после операции встречается не так уж редко, однако постоянное подтекание жидкости в течение 24 ч должно насторожить хирурга и натолкнуть на мысль о необходимости обследования для исключения возможного скрытого повреждения внутренних органов. 26. Каким главным принципом должен руководствоваться хирург для принятия решений во время выполнения малоинвазивных операций? Хирург должен стремиться выполнять видеоэндоскопические операции в соответствии с принципами, установленными для стандартных открытых операций. Малоинвазивная хирургия представляет собой не новый раздел хирургии, а новый способ доступа к внутренним органам для постановки диагноза заболевания, определения стадии опухоли и выполнения собственно оперативного вмешательства, включая его восстановительный этап. Принципы хирургии при этом ни в коем случае не меняются. Нелегкой задачей современного хирурга является не только необходимость приобретении навыков для проведения видеоэндоскопических операций, но также и применение ух в соответствии с установленными в хирургии принципами максимальной безопасности пациента и получения наилучшего результата операции. |