|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 74. НЕИНВАЗИВНЫЕ ВИЗУАЛИЗИРУЮЩИЕ ИССЛЕДОВАНИЯ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА: УЛЬТРАЗВУКОВОЕ СКАНИРОВАНИЕ, КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ, МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ 1. Каково сегментарное строение печени? Раньше анатомы считали, что
печень состоит из четырех долей. Эти четыре доли выделялись на основании
анатомических ориентиров, расположенных на поверхности печени. В более
позднее время печень была условно разделена на сегменты, каждый из которых
имеет особое кровоснабжение, причем первостепенное значение имеет анатомия
печеночных вен (см. рисунок). Сегменты печени отделены друг от друга меж-сегментарными
прослойками соединительной ткани, которые располагаются в той же плоскости,
что и печеночные вены, или пересекаются этими венами. Правая и левая доли
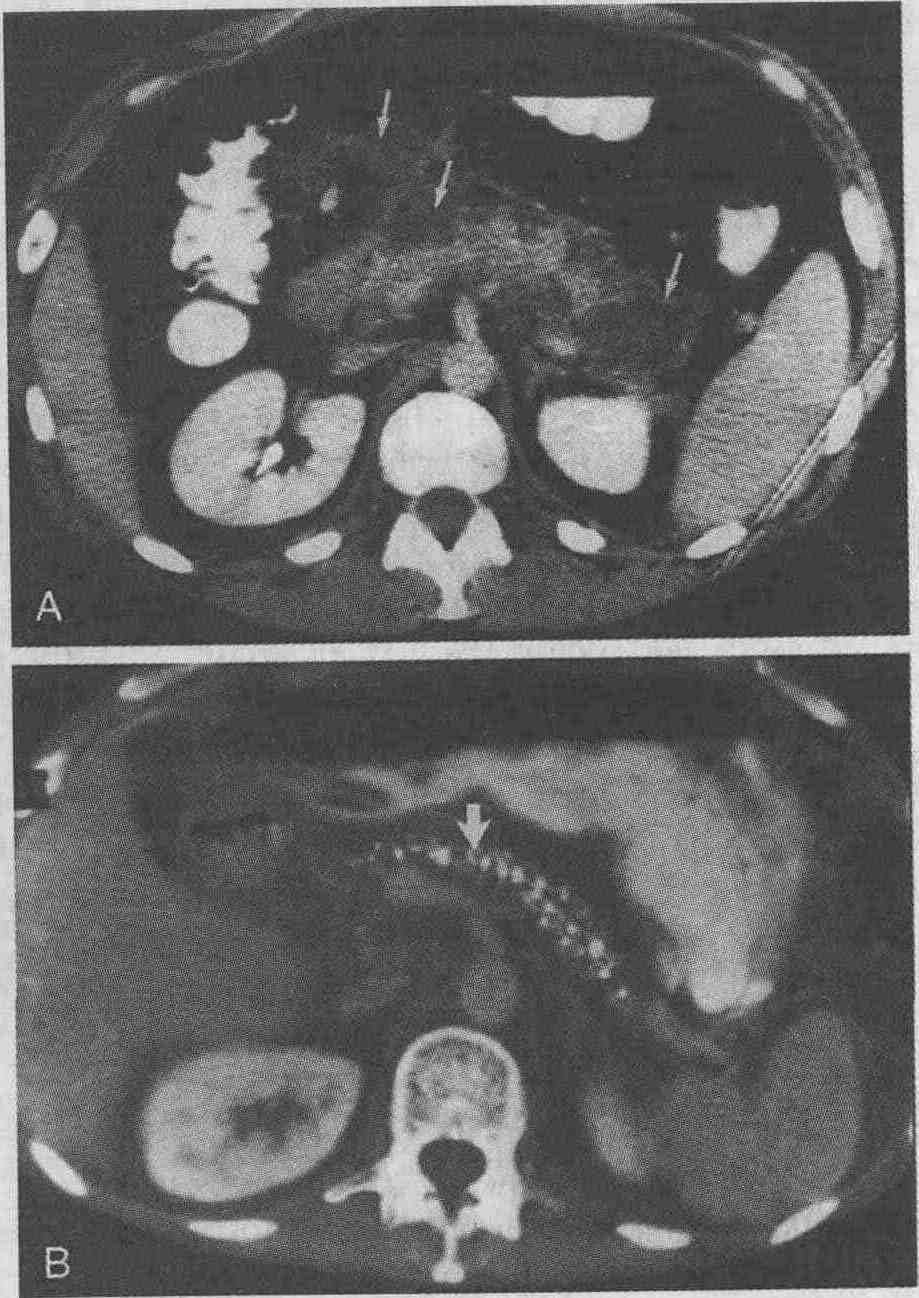
печени разделяются главной междолевой бороздой. Эта борозда проходит от
углубления желчного пузыря до нижней полой вены; в верхних отделах печени
междолевая борозда соответствует средней печеночной вене. Передний и задний
сегменты правой доли печени разделяются правой межсегментарной бороздой.
Эта борозда соответствует правой печеночной вене.
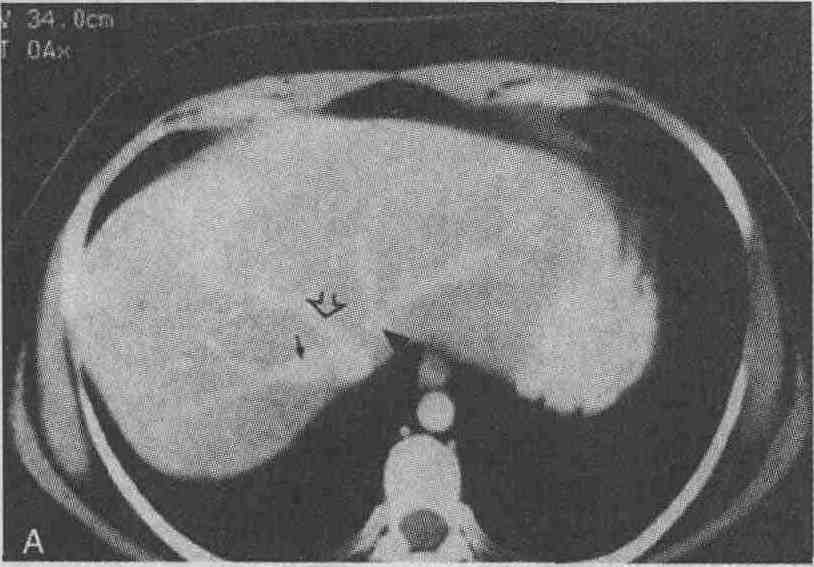
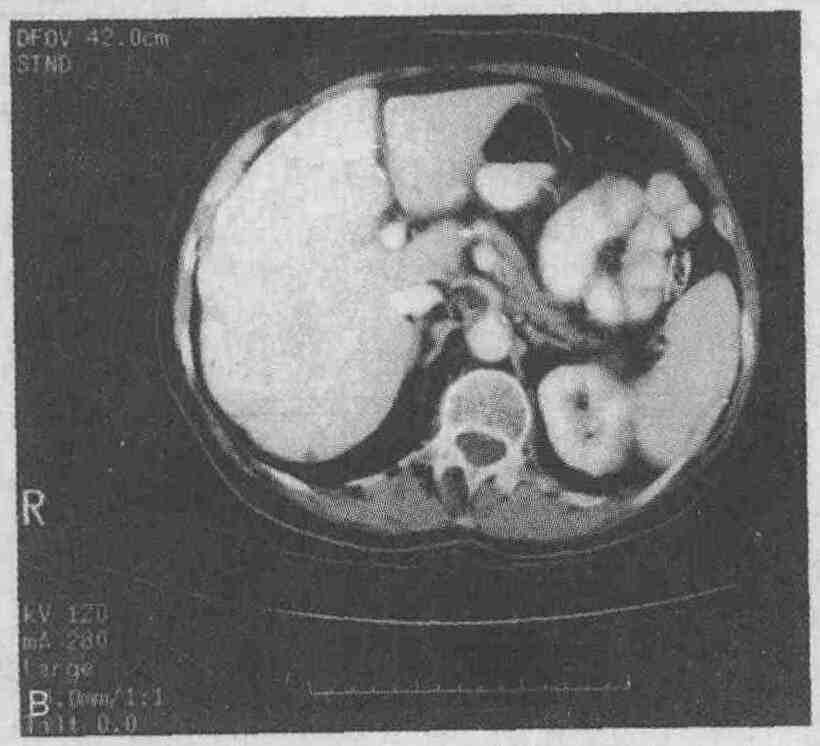
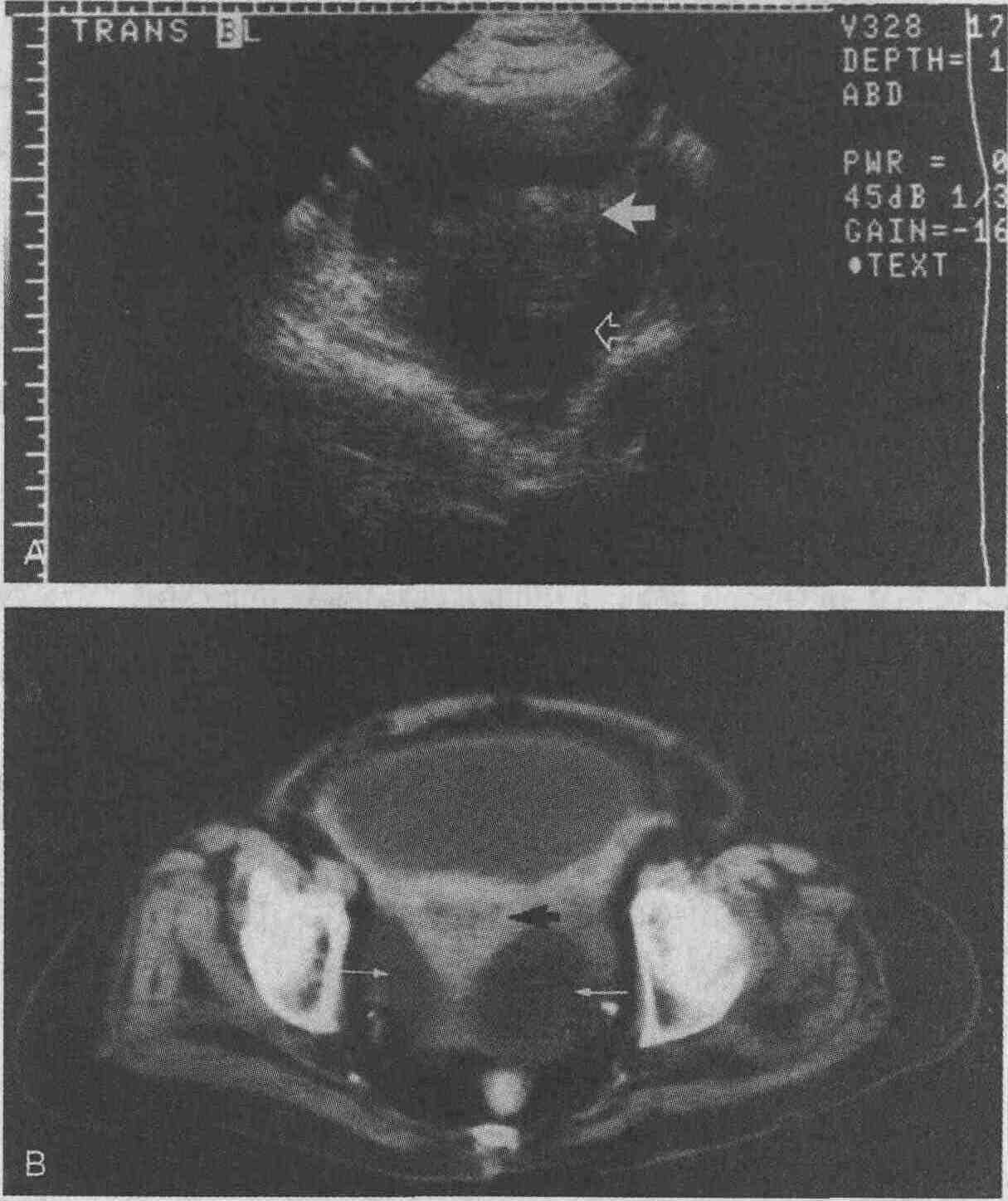
На компьютерных томограммах четко видна сосудистая анатомия печени. А. Правая печеночная вена (черная стрелка) разделяет правую долю печени на передний и задний сегменты. Средняя печеночная вена (большая незаштрихованная стрелка) отделяет правую долю печени от левой. Левая печеночная вена ("наконечник" стрелки) разделяет медиальный и латеральный сегменты левой доли печени. В. Серповидная связка (белая стрелка) разделяет медиальный и латеральный сегменты левой доли печени. Хвостатая доля печени помечена маленькой стрелкой 2. Назовите типичные признаки метастатического поражения печени, выявляемые при визуализирующих исследованиях. На компьютерных томограммах в большинстве случаев метастатические поражения печени выглядят как участки, имеющие меньшую плотность, чем окружающая паренхима (см. рисунок); однако метастазы рака островковых клеток поджелудочной железы, почечно-клеточной карциномы, карциноидных опухолей, рака щитовидной железы могут выглядеть более плотными. 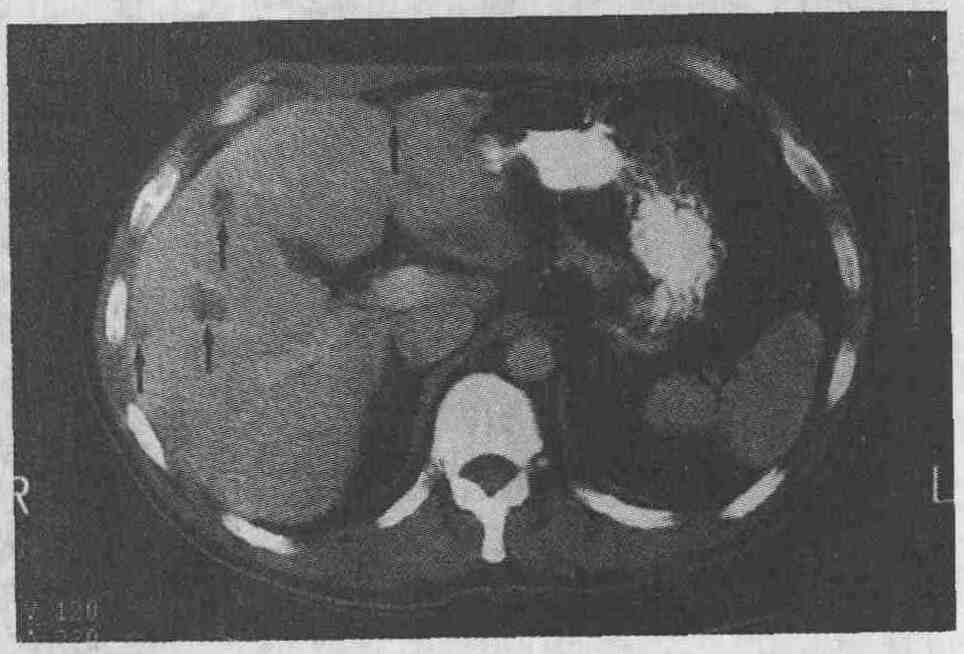
Метастазы печени (стрелки) у пациента с раком ободочной кишки имеют меньшую плотность по сравнению с плотностью неизмененной паренхимы печени 3. Каким образом особенности кровоснабжения печени позволяют выявлять метастатические поражения печени при проведении компьютерной томографии? Метастазы в печени кровоснабжаются
ветвями печеночной артерии, и их обнаружение основывается на выявлении
участков со сниженным кровоснабжением. Кровоснабжение паренхимы печени
осуществляется на 75 % за счет воротной вены и на 25 % — за счет печеночной
артерии. После введения контрастного вещества в периферическую вену органы,
в которые поступает только артериальная кровь (например, селезенка, почки),
контрастируются достаточно ярко, а печень при этом контрастируется плохо,
потому что контрастное вещество, поступающее из печеночной артерии, разводится
кровью, приносимой воротной веной. Только после того, как контрастное вещество
будет выведено из селезенки и кишечника и достигнет воротной вены, оно
сконцентрируется преимущественно в печени, в результате чего печень станет
достаточно хорошо контрастироваться. Это происходит через 60 с после введения
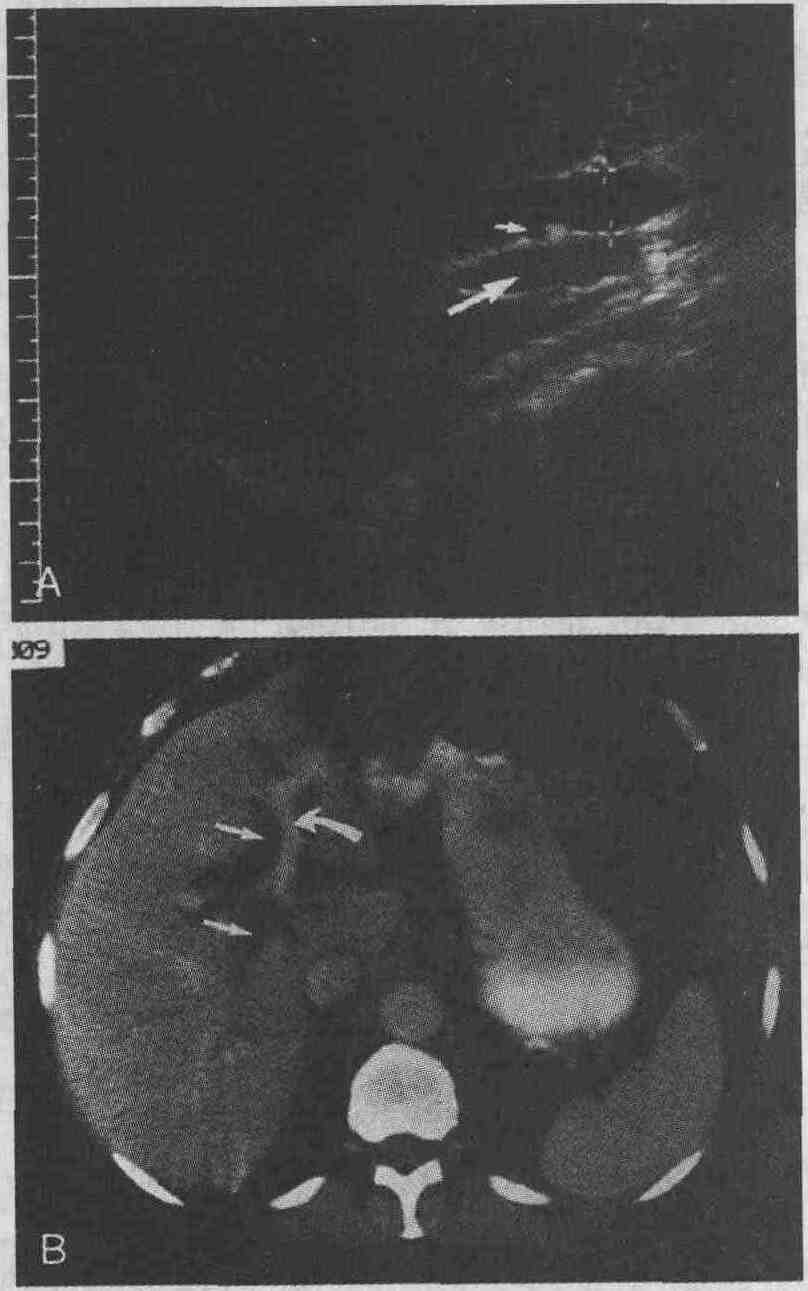
рентгеноконтрастного вещества; селезенка и почки контрастируются на 30
с раньше. Компьютерную томографию наиболее целесообразно выполнять во время
так называемой портальной фазы исследования, когда контрастное вещество
находится в воротной вене, так как именно в этот момент различие между
рентгеноплотностью неизмененной паренхимы печени и более низкой рентгеноплотностью
метастазов наиболее сильно выражено.
4. Каковы признаки печеночно-клеточной карциномы (ПКК), выявляемой при проведении различных визуализирующих исследований? Встречаются следующие три
типа печеночно-клеточной карциномы: большая соли-тарная опухоль, мультифокальная
печеночно-клеточная карцинома с одним большим опухолевым узлом и несколькими
более мелкими узлами и диффузная опухолевая инфильтрация. В Северной Америке
у 60 % пациентов с печеночно-клеточной карциномой это новообразование возникло
на фоне цирроза печени и у 20 % — на фоне гемохроматоза. Печеночно-клеточная
карцинома может развиваться и из нормальной ткани печени (так называемая
фибропластинчатая ПКК), в основном это характерно для лиц молодого возраста.
Обычно в таких случаях карцинома бывает представлена солитарной опухолью
с четкими границами.
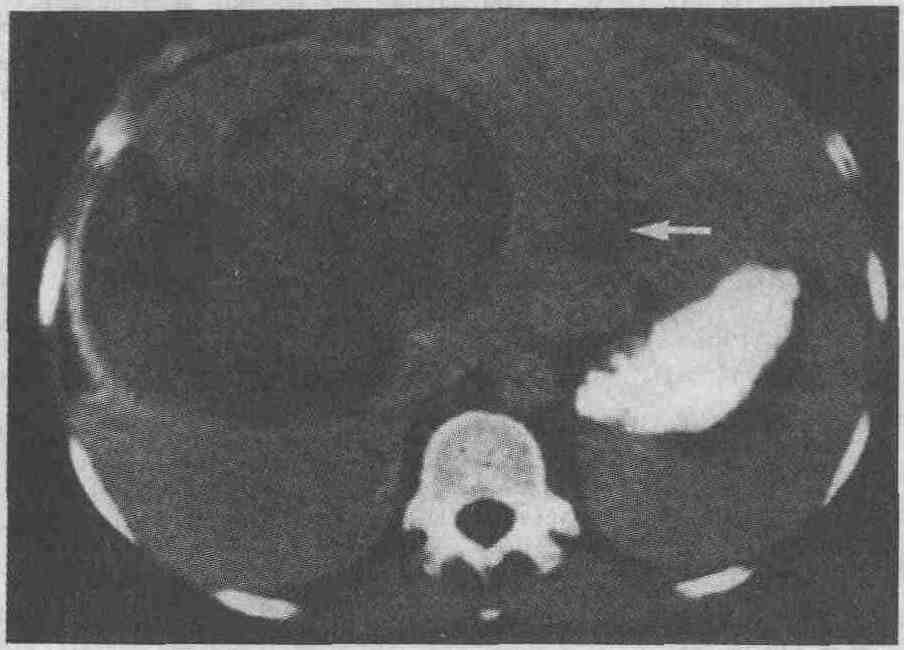
На компьютерной томограмме видна большая некротизированная печеночно-клеточная карцинома. Область низкой рентгеноплотности в левой доле (стрелка) соответствует одному из очагов мультифокальной печеночно-клеточной карциномы 5. Опишите характерные признаки гемангиом печени, выявляемых при проведении различных визуализирующих исследований. Кавернозные гемангиомы являются наиболее распространенными доброкачественными опухолями печени. В большинстве случаев их размер не превышает 5 см, они, как правило, бывают одиночными, хотя встречаются и множественные гемангиомы. Обычно гемангиомы образуются в подкапсульной области в правой доле печени. Кровоток в кавернозных гемангиомах обычно очень медленный, что определяет их характерные признаки. Ультразвуковое сканирование. Кавернозные гемангиомы выглядят как гиперэхоген-ные опухолевидные образования с четкими контурами. При допплерографии и цветном сканировании обычно не выявляется каких-либо значимых нарушений кровотока. Иногда гемангиомы имеют смешанную или низкую эхогенность. Компьютерная томография. При выполнении неконтрастной компьютерной томографии гемангиомы обычно имеют вид образований с низкой рентгеноплотностью и четкими контурами. Их рентгеноплотность также может быть высокой или равной рентгеноплотности окружающих тканей, если они располагаются в участках локальной жировой инфильтрации. После быстрого введения в вену контрастного вещества наблюдается достаточно характерное контрастирование гемангиом, причем сначала контрастируются периферические отделы, а затем медленно заполняется контрастным веществом центральная часть опухоли. Характер заполнения гемангиом контрастным веществом описывается как узловой или пальцеобразный, время полного заполнения гемангиом контрастом составляет 5-60 мин. Примерно в 25 % случаев гемангиомы заполняются контрастным веществом иначе, при этом может в первую очередь заполняться центральный или какой-либо другой участок гемангиомы, что также нередко наблюдается при контрастировании злокачественных новообразований. Магнитно-резонансная томография. Типичная гемангиома имеет четко выраженные контуры и характеризуется пониженной интенсивностью сигнала по сравнению с интенсивностью сигнала, исходящего от неизмененной паренхимы печени при визуализации в режиме Т1. При визуализации в режиме Т2 гемангиомы характеризуются более высокой интенсивностью сигнала, чем интенсивность сигнала, исходящего от неизмененной паренхимы печени. При этом интенсивность сигнала, исходящего от гемангиомы, равна интенсивности сигнала, исходящего от желчи, находящейся в желчном пузыре, или несколько выше ее. При использании методики быстрого магнитно-резонансного сканирования в сочетании с внутривенным болюсным введением гадолиния наблюдается контрастирование гемангиом, сходное с таковым при проведении КТ. 6. Каков план обследования пациентов с предполагаемой кавернозной гемангио-мой печени? Если выявленное образование имеет типичные ультразвуковые признаки кавернозной гемангиомы и его размеры не превышают 3 см, причем у пациента функциональные печеночные пробы в норме и в анамнезе нет указаний на наличие злокачественных заболеваний печени или метастазов в ней, то в таких случаях показано ультразвуковое сканирование через 3-6 мес. Если же образование дает атипичную ультразвуковую картину, или у пациента в анамнезе есть указания на наличие первичной злокачественной опухоли, или имеются отклонения от нормы функциональных печеночных проб, показано проведение дальнейшего обследования. Если размеры образования превышают 2 см, выполняется радиоизотопное сканирование с введением эритроцитов, меченных 99тТс. Это радиоизотопное сканирование является высокочувствительным и специфичным диагностическим методом при выявлении новообразований больших размеров. Если же размеры обнаруженного образования меньше 2 см, можно также предпринять попытку проведения сканирования с введением эритроцитов, меченных 99тТс, однако следует отметить, что чувствительность и специфичность этого метода тем ниже, чем меньше размеры опухоли. Если результаты радиоизотопного сканирования сомнительны, следует выполнить МРТ, причем предпочтительно использовать методику быстрого сканирования в сочетании с введением гадолиния. В соответствии с такой схемой компьютерную томографию следует использовать либо как третью ступень обследования, либо в тех случаях, когда нет возможности выполнить МРТ. Если новообразование в печени было впервые выявлено при проведении компьютерной томографии и имеются четкие признаки того, что это новообразование является гемангиомой (четкие контуры, низкая рентгеноплотность при неконтрастном исследовании, при введении контрастного вещества заполнение в первую очередь периферических областей), то в таких случаях нет необходимости в проведении дальнейших исследований. Если же для постановки диагноза необходимы дополнительные данные, выполняется либо радиоизотопное сканирование с введением меченных 99mТс эритроцитов, либо ультразвуковое сканирование, которое является методом выбора. Если при проведении первичной компьютерной томографии не получены бесспорные доказательства наличия гемангиомы или у пациента имеются отклонения от нормы функциональных печеночных проб, показано проведение дальнейшего обследования, включающего в себя радиоизотопное сканирование или магнитно-резонансное сканирование. Если во время выполнения компьютерной томографии не представляется возможным судить о характере выявленного новообразования, это, скорее всего, связано с неполным его заполнением контрастным веществом. Если же все перечисленные исследования не позволяют с большой степенью достоверности установить, что имеющиеся у пациента новообразования являются кавернозными гемангиомами, для постановки окончательного диагноза необходимо выполнить биопсию с последующим гистологическим исследованием полученного материала. 7. По каким признакам можно отличить фокальную узловую гиперплазию от пе-ченочно-клеточной аденомы? Печеночно-клеточная аденома
и фокальная узловая гиперплазия наиболее часто встречаются у женщин; развитие
обеих этих опухолей, особенно печеночно-клеточ-ной аденомы, связано с приемом
гормональных противозачаточных препаратов. Фокальная узловая гиперплазия
является доброкачественной опухолью, в то время как печеночно-клеточная
аденома может иметь геморрагические проявления и иногда имеет тенденцию
к неопластической трансформации, вследствие чего возможны летальные исходы.
Нередко бывает очень сложно дифференцировать эти опухоли, особенно при
наличии мелких новообразований, развитие которых не сопровождается кровотечениями.
В таких случаях установить диагноз можно только после произведения биопсии
и гистологического исследования ткани.
8. Каковы признаки жировой инфильтрации печени? Развитие жировой инфильтрации
печени связано с отложением триглицеридов в гепатоцитах, которое может
иметь место при многих заболеваниях и патологических состояниях, включая
алкоголизм, ожирение, избыточное употребление стероидных гормонов, избыточное
питание, сахарный диабет, ослабление организма, обусловленное прохождением
курса лучевой или химиотерапии, болезни, связанные с накоплением гликогена.
Жировая инфильтрация печени может приводить к небольшому отклонению от
нормы функциональных печеночных проб и к развитию гепатомегалии. Жировая
инфильтрация печени может быть диффузной и очаговой. Ультразвуковое
сканирование. Жировая инфильтрация печени проявляется диффузным или
очаговым повышением эхогенности печеночной паренхимы. При этом плохо визуализируются
или вовсе не визуализируются внутрипеченочные кровеносные сосуды, расположенные
в глубоких задних отделах печени, и участок диафрагмы позади печени. При
ультразвуковом сканировании не выявляется никаких объемных образований
в близлежащих желчных протоках и кровеносных сосудах. Диффузное повышение
эхогенности печени является неспецифическим признаком, который также характерен
для гепатита и для цирроза печени.
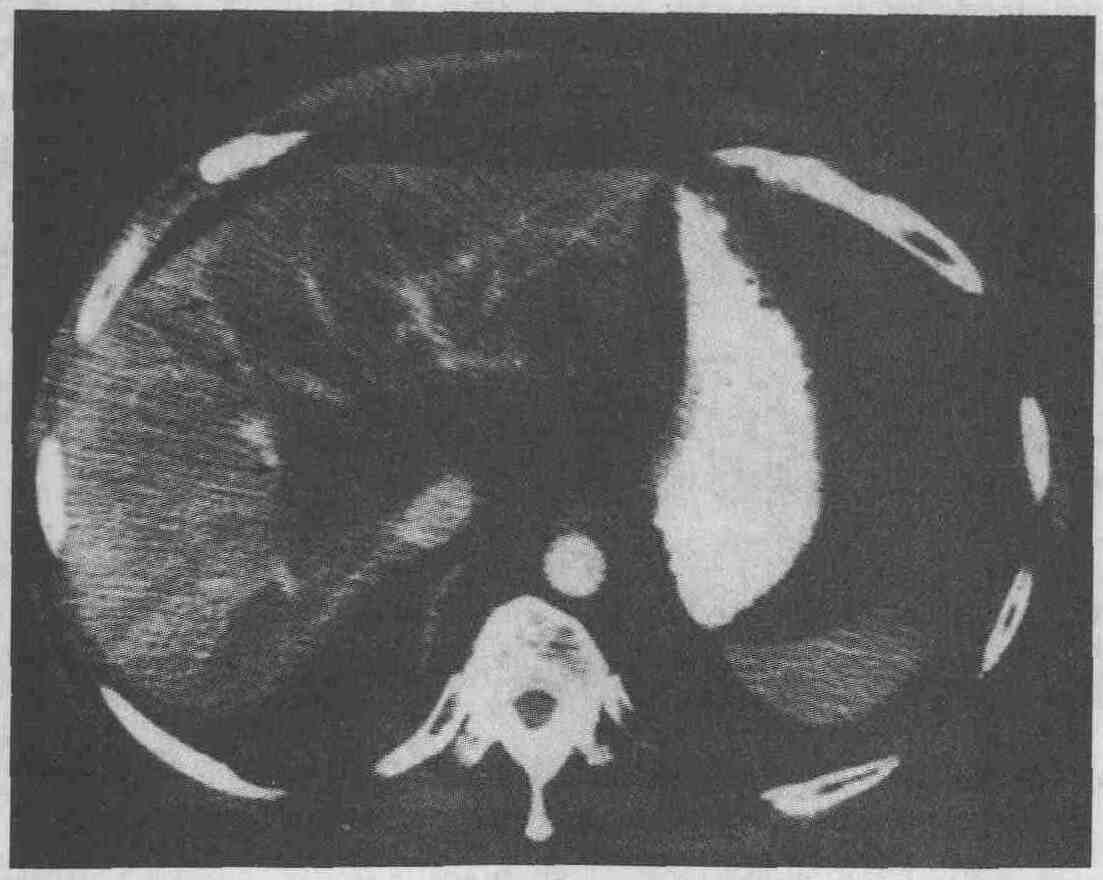
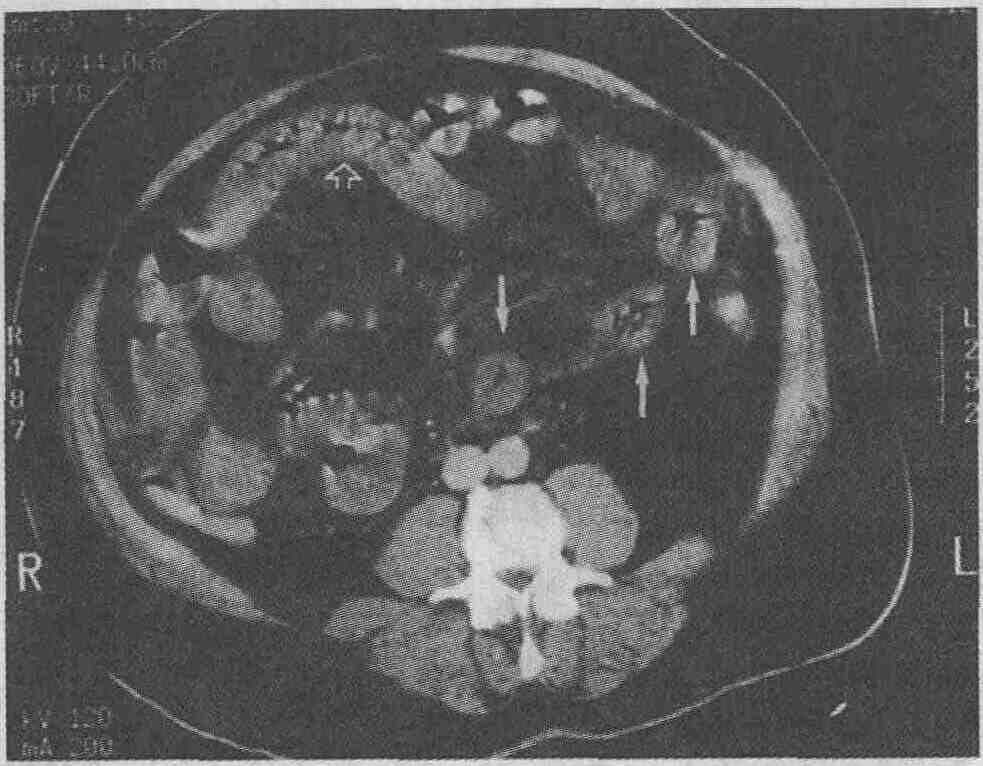
Очаговая жировая инфильтрация печени; участки жировой инфильтрации характеризуются более низкой рентгеноплотностью по сравнению с неизмененной тканью печени (стрелки) 9. Как выглядит абсцесс печени при проведении визуализирующих исследований? Ультразвуковое сканирование.
При ультразвуковом сканировании абсцесс печени имеет вид очагового
заполненного жидкостью образования, обычно имеющего перегородки внутри
(см. рисунок) и неровные стенки. Наряду с жидкостью в полости абсцесса
имеются газ и продукты некротического распада тканей. Скопления газа выглядят
как гиперэхогенные участки, позади которых возникает эхотень. Абсцесс также
может быть заполнен только жидкостью и выглядеть как киста. Компьютерная
томография. КТ является наиболее чувствительным методом диагностики
абсцессов печени, его чувствительность составляет 95-98 %. Изменения, выявляемые
при проведении компьютерной томографии, варьируются в зависимости от размеров
и давности возникновения абсцесса. Чаще всего абсцессы имеют вид образований,
имеющих низкую рентгеноплотность и четкие контуры. Полость абсцесса может
иметь ровные или неровные контуры. Плотность заполняющей полость абсцесса
жидкости варьируется от 2 до 40 единиц Хансфилда (HU) в зависимости от
содержания в ней белков. Абсцессы могут быть унилакунарными и мультилакунарными,
кроме того, они могут иметь внутренние перегородки. Обычно абсцессы имеют
четко выраженные стенки, которые хорошо видны при контрастировании. Наиболее
специфичным признаком является наличие пузырьков газа в полости
абсцесса, хотя этот признак выявляется только в 20 % случаев. Магнитно-резонансная
томография. Абсцессы печени представляют собой образования с четкими
контурами, характеризующиеся низкой интенсивностью сигнала при визуализации
в режиме Т1 и высокой интенсивностью сигнала при визуализации в режиме
Т2. Полость абсцесса может давать гомогенный или гетерогенный сигнал, в
ней также могут выявляться перегородки. Капсула имеет вид ободка, характеризующегося
низкой интенсивность сигнала, и может быть контрастирована при введении
гадолиния.
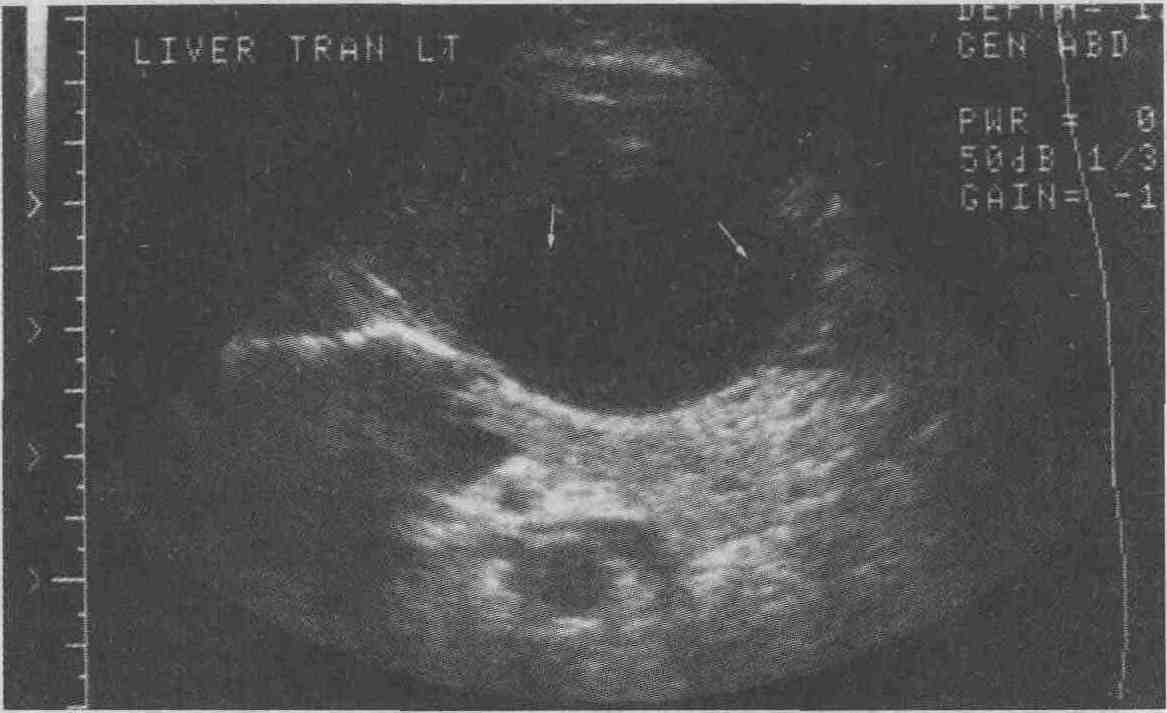
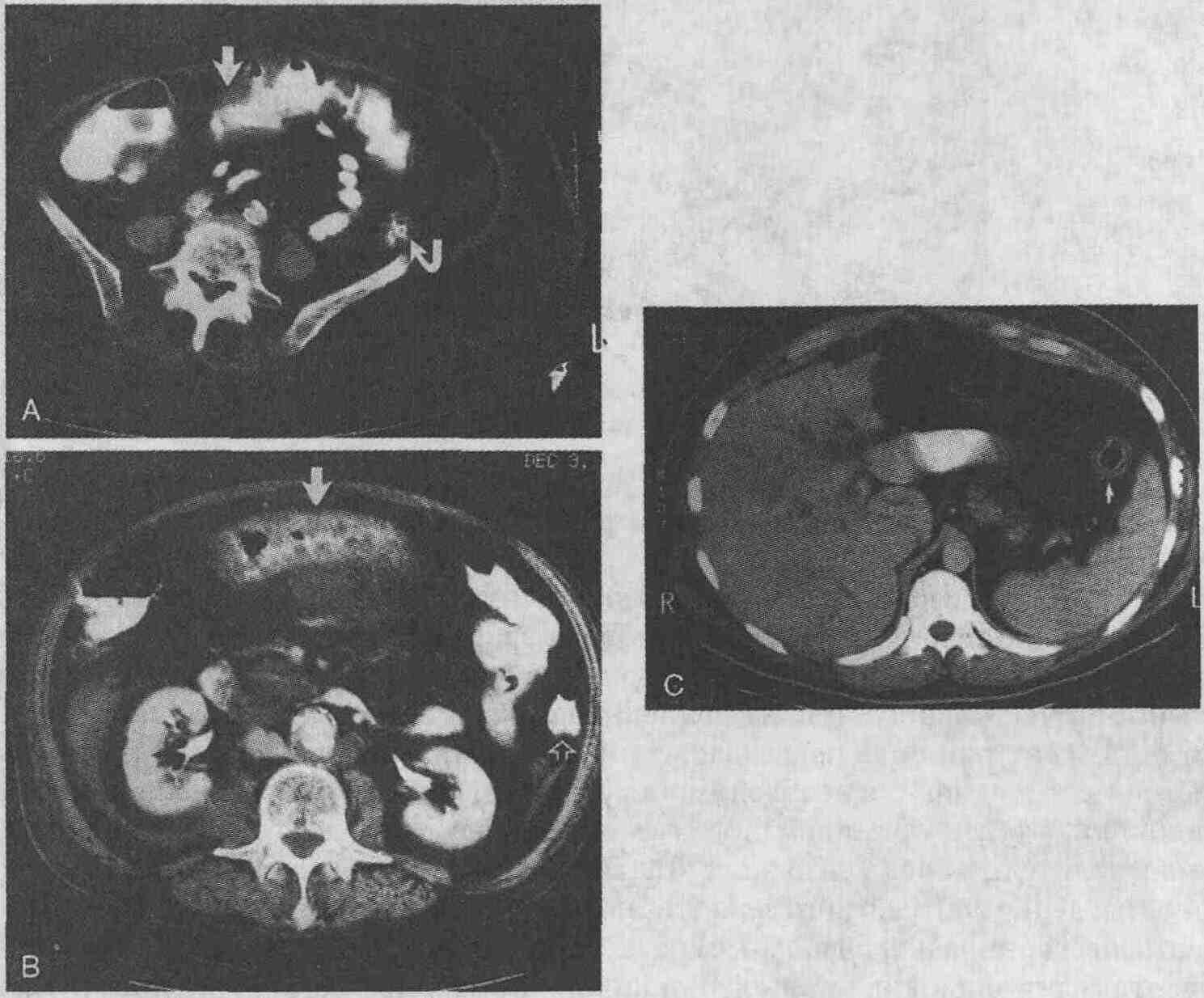
Ультразвуковая картина внутрипеченочного абсцесса. Также может выглядеть и гематома. Стрелками показаны внутренние перегородки 10. Какие методы визуализации применяются для диагностики цирроза печени? Ультразвуковое сканирование. При ультразвуковом сканировании цирроз характеризуется изменением эхоструктуры печени. Паренхима печени в типичных случаях цирроза выглядит гиперэхогенной с "огрублением" эхосигнала, что делает структуру печени гетероэхогенной. Внутрипеченочные кровеносные сосуды визуализируются плохо. К сожалению, эти изменения неспецифичны: повышение эхогенности паренхимы печени также наблюдается при жировой инфильтрации печени, а гетерогенность эхосигнала — при инфильтрирующих злокачественных опухолях. Более того, не существует прямой корреляции между степенью нарушения функций печени и ультразвуковой картиной. Более специфичными ультразвуковыми признаками цирроза являются наличие узелков на поверхности печени и селективное увеличение хвостатой доли печени (см. рисунок 8А). Если соотношение хвостатой и правой долей печени превышает 96 %, то это позволяет с 96 % точностью диагностировать цирроз. При портальной гипертензии скорость кровотока в неизмененной воротной вене может значительно изменяться, однако при проведении допплеровского исследования выявляется гепатофугальный (ретроградный) кровоток, который считается важным диагностическим признаком. При проведении допплеровского исследования также можно с большей степенью точности выявить наличие коллатеральных кровеносных сосудов, особенно реканализированную параумбиликальную вену. Компьютерная томография. Хотя начальные изменения паренхимы печени на компьютерных томограммах могут быть не видны, этот метод позволяет без особого труда выявлять жировую инфильтрацию, которая является первым признаком алкогольной болезни печени. При этом печень увеличивается в размерах, ее рентгеноконтрастность снижается и становится ниже, чем рентгеноконтрастность селезенки. На поздних стадиях цирроза в типичных случаях размеры печени уменьшаются. Может наблюдаться узловатость контуров печени (связанная с образованием регенераторных узлов, рубцов и зон атрофии), что делает изображение печени гетерогенным. Регенераторные узлы имеют такую же рентгеноплотность, что и паренхима печени, поэтому их можно обнаружить только по деформации контуров печени. Типичными признаками цирроза печени являются увеличение хвостатой доли и латерального сегмента левой доли, а также атрофия правой доли и медиального сегмента левой доли. Жировая ткань брыжейки кишки характеризуется большей рентгеноплотностью, чем забрюшинный и подкожный жир. Кроме того, при проведении компьютерной томографии выявляются варикоз-но расширенные вены, асцит и спленомегалия, связанные с портальной гипертензией (см. рисунок). В отличие от ультразвукового сканирования компьютерная томография не позволяет установить направление кровотока, но дает возможность легко определить протяженность варикозных узлов и наличие коллатеральных сосудов. Магнитно-резонансная томография. Роль МРТ в выявлении цирроза печени невелика, но этот метод позволяет проводить дифференциальную диагностику между циррозом и печеночно-клеточной карциномой. Узлы регенерации обычно характеризуются низкой интенсивностью сигнала при визуализации в режиме Т2 благодаря отложениям гемосидерина, а печеночно-клеточная карцинома — высокой рентгеноплотностью. Гиперпластические аденоматозные узлы без признаков атипии имеют высокую рентгеноплотность при визуализации в режиме Т1 и низкую — при визуализации в режиме Т2, что позволяет провести дифференциальный диагноз с карциномой. 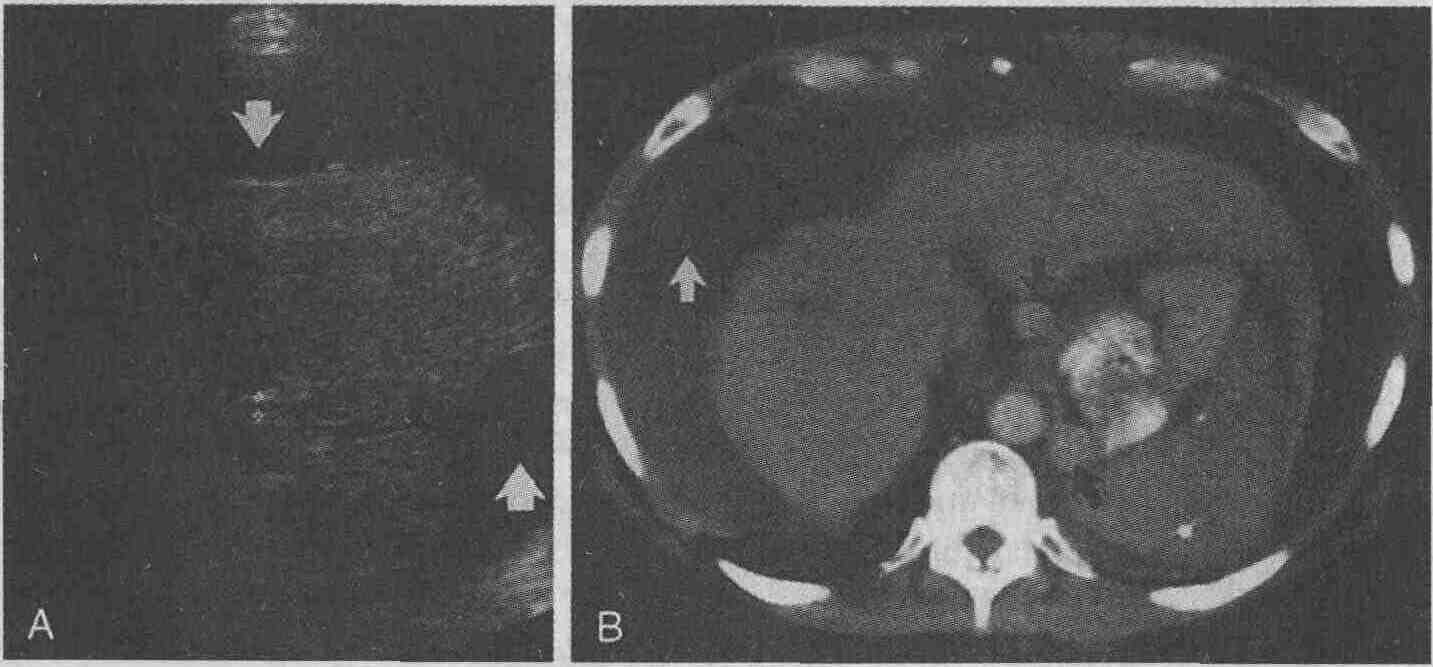
Цирроз печени. А. При ультразвуковом сканировании выявлена уменьшенная в размерах печень, имеющая гиперэхогенную структуру и узловатые контуры, характерные для цирроза. В. При проведении компьютерной томографии выявлены уменьшенная в размерах печень с узловатыми контурами, варикозно расширенные вены (черные стрелки) и сильно выраженный асцит (белая стрелка) 11. Какой метод диагностики гемохроматоза наиболее чувствителен? Магнитно-резонансная и компьютерная томография позволяют выявить повышенное содержание железа в печени и других органах и таким образом диагностировать гемохроматоз. При ультразвуковом сканировании печень обычно выглядит неизмененной, несмотря на то, что в ней имеются отложения железа еще до развития цирроза. Повышенная рентгеноплотность печени, обнаруживаемая при проведении компьютерной томографии, связана с высоким атомным числом железа. Однако повышенная рентгеноплотность печени не является признаком, специфическим для гемохроматоза; амиодарон, применение химиотерапевтических препаратов и отложения гликогена также могут приводить к возникновению аналогичных изменений. При гемо-хроматозе рентгеноплотность печени на компьютерных томограммах в типичных случаях составляет более 85 HU, в то время как рентгеноплотность нормальной печени не превышает 60 HU. При проведении магнитно-резонансной томографии отложения железа вызывают понижение интенсивности сигнала, что связано с парамагнитными эффектами. Изменения наиболее четко выявляются при визуализации в режиме Т2, хотя могут быть видны и при визуализации в режиме Т1. Магнитно-резонансная томография является более чувствительным и специфичным методом диагностики гемохроматоза, чем компьютерная томография, и в будущем использование МРТ избавит врачей от необходимости выполнять биопсию печени в стандартных случаях. Первичный гемохроматоз является аутосомально-рецессивным заболеванием, при котором из поступающей в организм пищи усваивается гораздо больше железа, чем в норме; избыточное количество железа откладывается в клетках паренхимы печени, сердца, селезенки и поджелудочной железы. Вторичный гемохроматоз, развивающийся в результате многочисленных гемотрансфузий, проявляется отложением железа в клетках ретикулоэндотелиальной системы, в первую очередь печени и селезенки. При циррозе печени или внутрисосудистом гемолизе отмечается незначительное повышение содержания железа в гепатоцитах. Ни МРТ, ни КТ не позволяют установить, в каких именно клетках происходит накопление железа. Однако выявление изменений в конкретных органах также представляет собой очень ценную информацию. 12. Как выглядит нормальная допплерографическая картина? Изменение длины ультразвуковых волн при их отражении от текущей крови позволяет определять скорость и направление кровотока. Для каждой артерии и вены организма человека характерна определенная форма допплеровской волны. Скорость венозного кровотока постоянна, и лишь несколько изменяется при дыхании. По портальной вене кровь течет по направлению к печени, и скорость кровотока обычно варьируется от 15 до 25 см/с (см. рисунок А). Скорость кровотока в норме уменьшается на вдохе и увеличивается на выдохе. Скорость артериального кровотока не изменяется в зависимости от фазы дыхания, но в значительной степени определяется фазой сердечного цикла. Скорость кровотока во время систолы очень высока и также может быть относительно высока (например, при низком периферическом сопротивлении) во время диастолы (см. рисунок В). У голодающих пациентов в верхней брыжеечной артерии определяется высокая скорость кровотока во время систолы, но совсем незначительная скорость и даже обратное направление тока крови в фазу диастолы (из-за высокого периферического сопротивления). Прием пищи способствует снижению общего периферического сопротивления и увеличению скорости диастолического кровотока в кишке за счет расширения конечных отделов артерий. С помощью цветного допплерографического исследования можно определить наличие и направление кровотока как в артериях, так и в венах. Кровоток в артериях и венах принято показывать разными цветами (красным и голубым), чтобы отразить его направление. При исследовании артерий видна цветовая пульсация, связанная с быстрыми изменениями скорости кровотока. Врач, проводящий исследование, определяет цвет крови, которая течет по направлению к датчику. Кровь, которая течет в противоположном направлении, имеет другой цвет. Цветная допплерография является методом, с помощью которого можно быстро установить проходимость сосудов и направление кровотока в них. Трубчатые образования в воротах печени, не имеющие цвета, могут быть как желчными протоками, так и кровеносными сосудами, либо тромбированными, либо временно "выключенными". 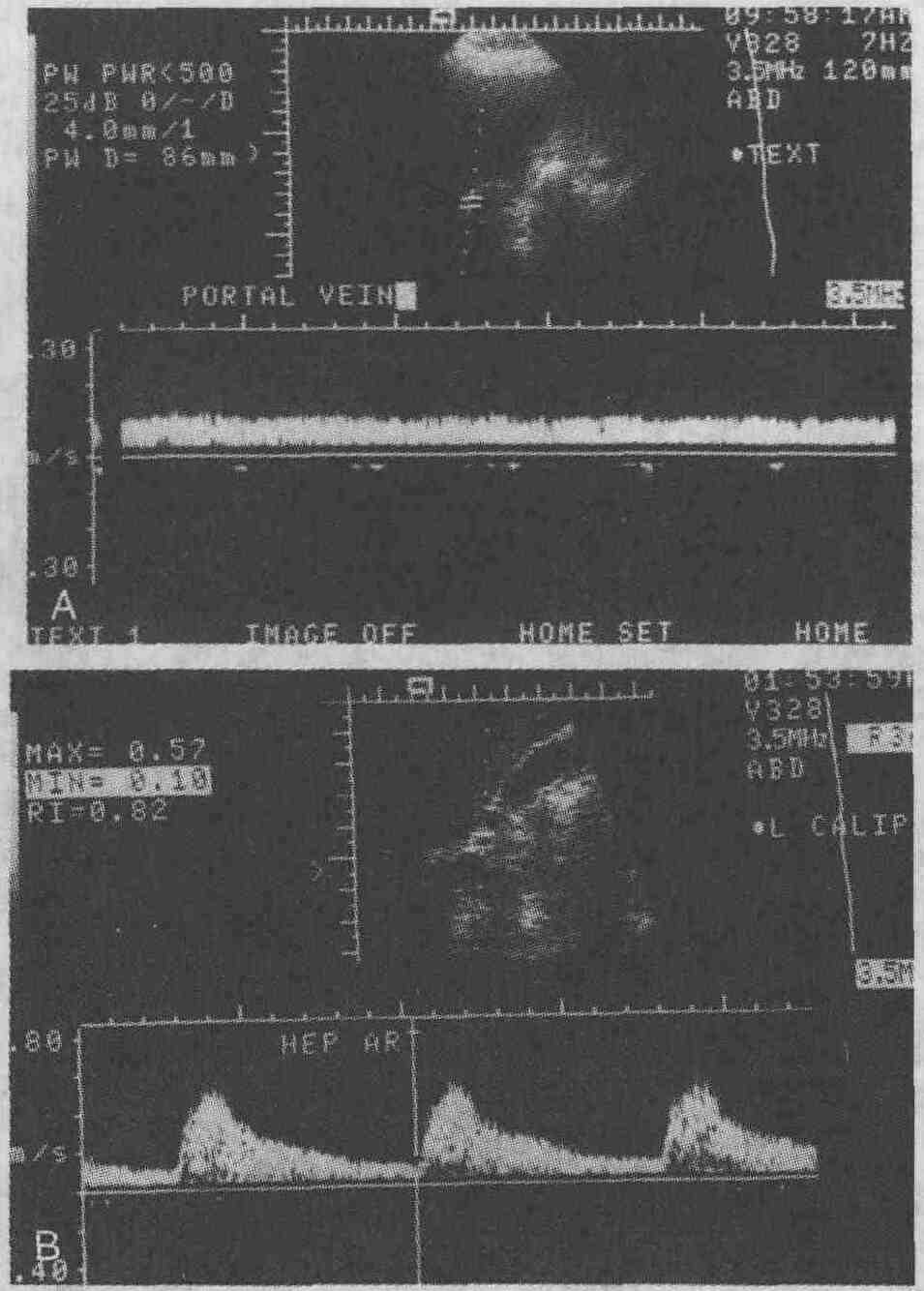
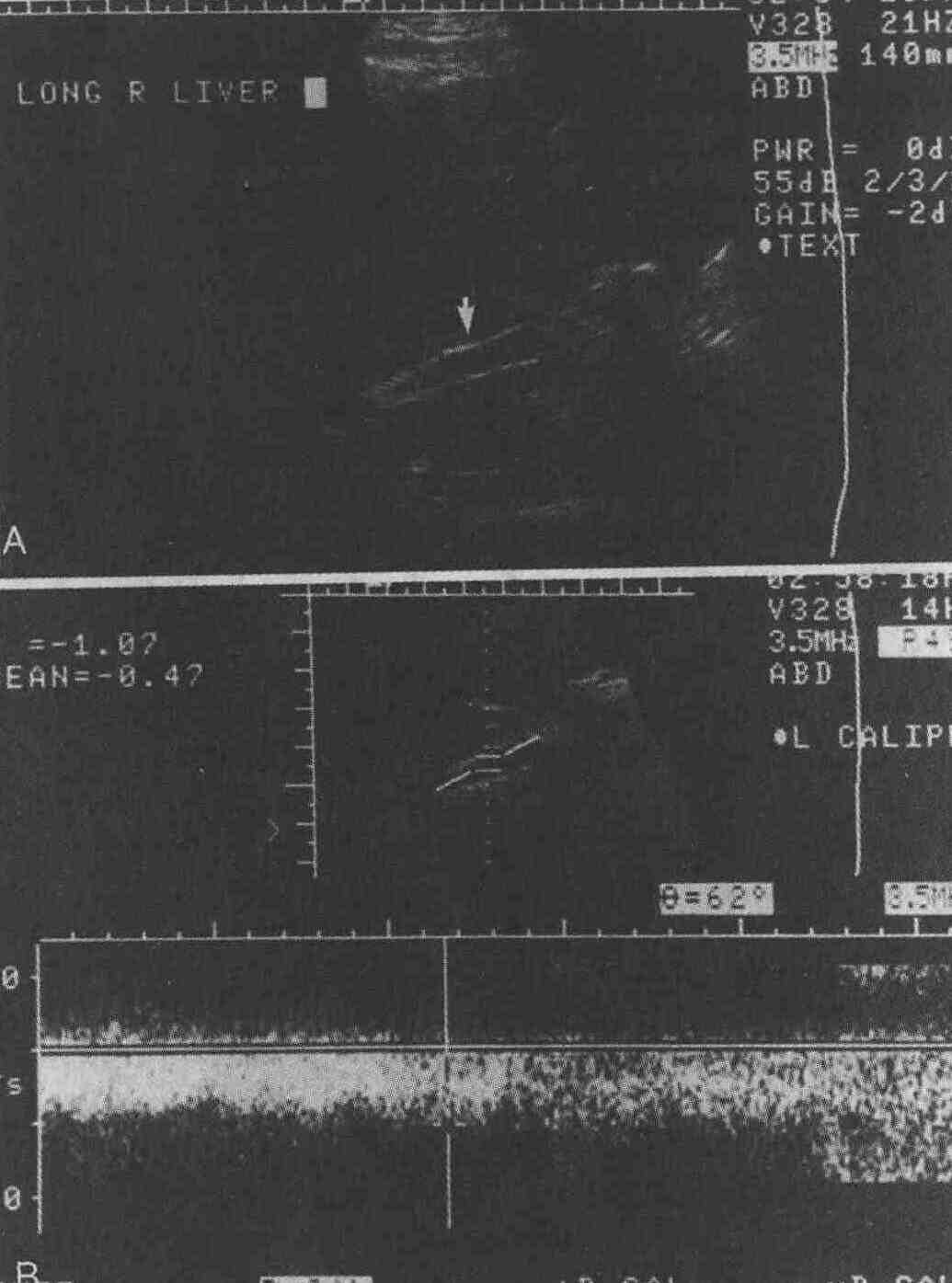
Допплеровское ультразвуковое исследование. А. Нормальный кровоток в портальной вене. Кровоток регистрируется над базовой линией, так как он направлен к ультразвуковому датчику. В. Нормальный кровоток в печеночной артерии. Кровоток также направлен к ультразвуковому датчику. Скорость кровотока увеличивается во время систолы и уменьшается во время диастолы 13. Какова роль ультразвукового сканирования при обследовании пациентов, которым произведено трансяремное внутрипеченочное портокавальное шунтирование (ТВПШ)? Роль ультразвукового сканирования
при обследовании пациентов, которым произведено ТВПШ, постоянно повышается
по мере совершенствования технических средств. В настоящее время ультразвуковое
сканирование применяется при предоперационном обследовании и для оценки
функциональной состоятельности шунта после выполнения операции.
А. Ультразвуковая картина при произведенном ТВПШ. В. При проведении допплеровского ультразвукового исследования выявляется проходимость шунта 14. Как изменяется допплерографическая картина при тромбозе воротной вены, портальной гипертензии и синдроме Бадда-Киари? При остром тромбозе воротной вены в ней резко снижается или прекращается кровоток. В большинстве случаев в просвете воротной вены обнаруживаются эхогенные массы (см. рисунок А), хотя в некоторых случаях воротная вена может выглядеть неизмененной. 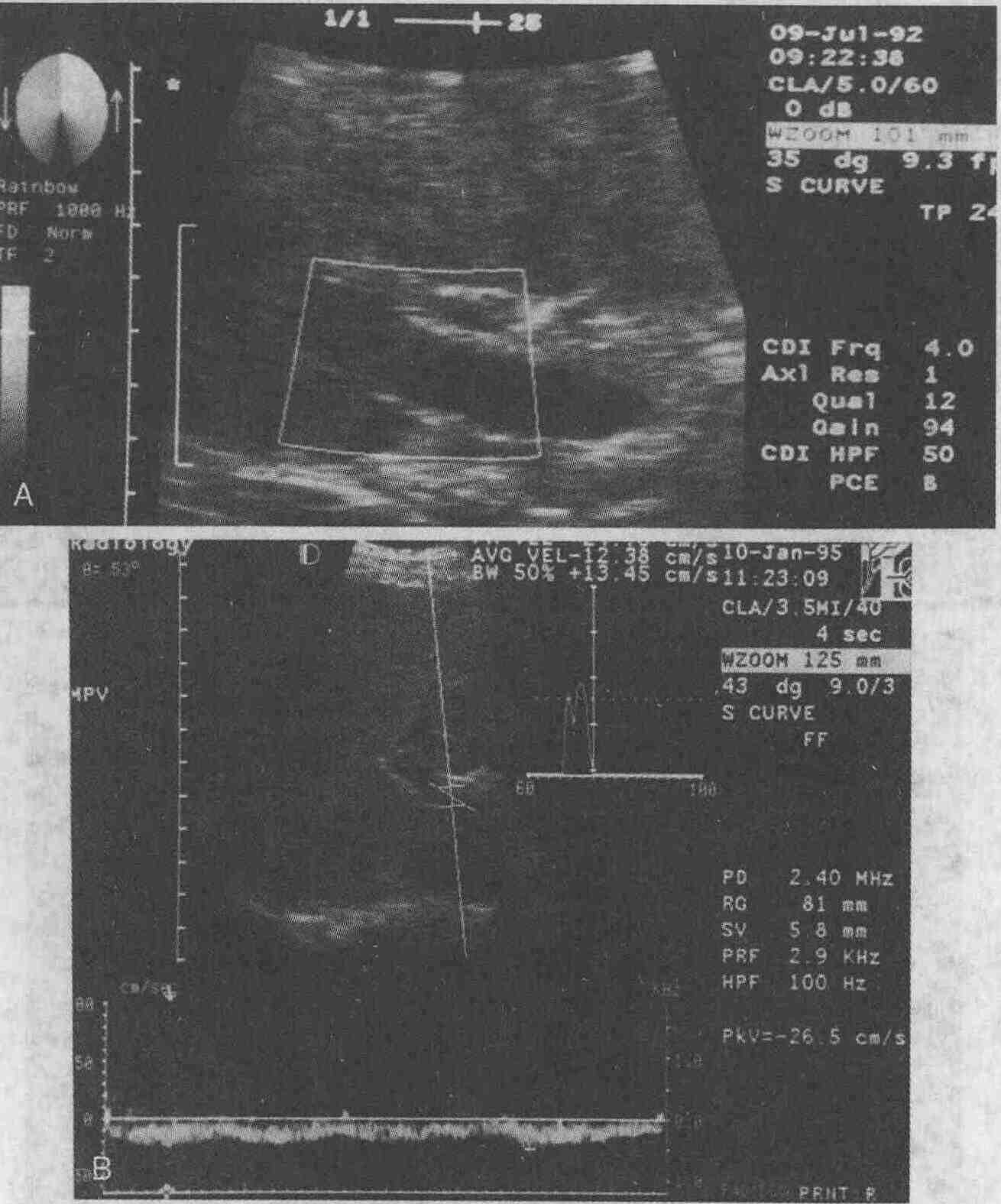
Допплерографическое ультразвуковое
сканирование. А. Эхогенность воротной вены обусловлена тромбозом (внутри
белого квадрата), возникшим у пациента с печеночно-клеточной карциномой,
прорастающей в воротную вену. В. У пациента с установленной портальной
гипертензией выявлено наличие гепатофугального (ретроградного) кровотока
,
С. При цветном допплерографическом исследовании ретроградный кровоток в воротной вене пациента с портальной гипертензией будет голубого цвета. Если кровь течет в обычном направлении (к печени), кровоток показывается красным цветом. D. При проведении допплерографического исследования выявлен кровоток в серповидной связке (белая стрелка), что связано с реканализацией параумбиликальной вены у пациента с портальной гипертензией. Имеется скопление асцитичес-кой жидкости в подпеченочном пространстве При проведении допплерографии не выявляется никаких изменений сигнала, а при проведении цветового допплерографического исследования воротная вена никак не окрашивается. В большинстве случаев при хронической кавернозной трансформации воротной вены ее не удается визуализировать, однако можно выявить эхогенные структуры в воротах печени, представляющие собой остатки фиброзной ткани. Наличие многочисленных трубчатых каналов в области ворот печени, выявляемое с помощью цветного допплерографического исследования, является диагностическим признаком кавернозной трансформации воротной вены. Наличие портальной гипертензии следует предполагать в том случае, когда при ультразвуковом сканировании выявляется расширение воротной вены и снижение скорости кровотока в ней. При увеличении диаметра воротной вены до 13 мм следует предположить наличие портальной гипертензии, хотя диаметр воротной вены в норме может быть различным и поэтому не является надежным критерием. Наличие ретроградного (гепатофугального) кровотока в воротной вене указывает на далеко зашедший патологический процесс и является очень ценным, но обычно поздно выявляемым признаком (см. рисунки В и С). Большую помощь в постановке диагноза портальной гипертензии оказывает обнаружение портокавальных коллатералей. Наиболее легко выявляемой при ультразвуковом сканировании коллатералью является реканализиро-ванная параумбиликальная вена (см. рисунок D), по которой осуществляется сброс крови из левой воротной вены в вены брюшной стенки. Коронарная (левая желудочная) вена представляет собой еще один коллатеральный сосуд. Эта вена берет свое начало от места слияния селезеночной и воротной вен и идет вверх к кардиальному отверстию, где и впадает в варикозно расширенные вены пищевода. Наличие гепатофугального (ретроградного) кровотока в коронарной вене является одним из наиболее достоверных признаков портальной гипертензии. Варикозные расширения селезеночной вены выявляются достаточно легко. Они имеют вид трубчатых образований, кровоток в которых направлен к воротам селезенки. К другим портокавальным коллатералям относятся селезеночно-почечные шунты и вены забрюшинного пространства. В основе синдрома Бадда-Киари лежит закупорка (тромбоз) печеночных вен, приводящая к прекращению в них кровотока. Закупорка может происходить на нескольких уровнях, от уровня печеночных венул до уровня нижней полой вены. В типичных случаях при такой закупорке паренхима печени выглядит диффузно гетероэхо-генной, однако для постановки диагноза необходимо выявить эхогенный тромб или отсутствие кровотока в одной или нескольких печеночных венах или в надпеченоч-ной части нижней полой вены. У 20 % пациентов синдром Бадда-Киари сочетается с тромбозом воротной вены, у многих развивается асцит. 15. О чем свидетельствует утолщение стенки желчного пузыря, выявляемое при ультразвуковом сканировании? Утолщение стенки желчного
пузыря более чем на 3 мм при наличии его растяжения является отклонением
от нормы и требует объяснения. Утолщение стенок желчного пузыря в сочетании
с ультразвуковым симптомом Мерфи и наличием камней в желчном пузыре более
чем в 90 % случаев свидетельствует о наличии у пациента острого холецистита,
который является наиболее распространенной причиной утолщения стенок желчного
пузыря.
16. Каков план обследования пациентов, у которых предполагается наличие закупорки желчных протоков? Ультразвуковое сканирование
является методом выбора при проведении скринин-гового обследования
пациентов, у которых предполагается закупорка желчных протоков. При ультразвуковом
сканировании нерасширенные желчные протоки имеют диаметр 1-2 мм и обычно
бывают не видны. Диаметр общего желчного протока является важным показателем
закупорки желчных протоков, причем даже более важным, чем диаметр внутрипеченочных
желчных протоков. В норме диаметр общего желчного протока составляет 4-5
мм, диаметр более 6 мм — признак расширения желчных протоков (см. рисунок
А). Однако диаметр внепеченочных желчных протоков увеличивается с возрастом,
а также у пациентов, перенесших холецистэктомию или механическую желтуху.
Таким образом, расширение желчных протоков не всегда является признаком
их закупорки. Повторное ультразвуковое сканирование, выполняемое после
приема жирной мясной пищи или внутривенного введения холецистокинина, позволяет
отличить расширение желчных протоков от их закупорки. Если диаметр расширенного
общего желчного протока не уменьшается и не увеличивается при проведении
этих тестов, имеет место закупорка желчных протоков. В сложных случаях
проводится ультразвуковое допплерографическое исследование, которое позволяет
отличать желчные протоки от кровеносных сосудов, входящих в состав портальной
триады. При расширении внутрипеченочных желчных протоков могут обнаруживаться
параллельные портальным венам трубчатые образования, имеющие низкую эхогенность.
Это так называемый симптом "слишком большого количества трубчатых структур".
А. При ультразвуковом сканировании виден расширенный общий желчный проток (отмечен крестиками) диаметром 15,7 мм у пациента со стриктурой дистального отдела общего желчного протока. Воротная вена (длинная стрелка) и печеночная артерия (короткая стрелка), имеющие низкую эхогенность, видны позади общего желчного протока. В. На компьютерной томограмме видно расширение внутрипеченочных желчных протоков (прямые стрелки) вблизи от хорошо контрастирую-щейся воротной вены (изогнутая стрелка) у пациента с раком поджелудочной железы 17. Между какими заболеваниями необходимо проводить дифференциальную диагностику при обнаружении признаков закупорки желчных протоков? Закупорку желчных протоков
могут вызвать заболевания, связанные с патологией желчевыводящей системы
(например, холедохолитиаз, холангит, холангиокарцинома), и заболевания,
не связанные с патологией желчевыводящей системы (например, панкреатит,
периампулярная карцинома). Расширение внутрипеченочных желчных протоков
при неизмененном диаметре общего желчного протока свидетельствует о наличии
внутрипеченочного объемного образования или аномалии развития. Расширение
протока поджелудочной железы обычно свидетельствует об обструкции на уровне
поджелудочной железы или на уровне ампулы большого сосочка двенадцатиперстной
кишки.
18. По каким признакам можно отдифференцировать острый панкреатит от хронического? Острый панкреатит. Классические
ультразвуковые признаки острого панкреатита включают в себя снижение эхоплотности
и общее увеличение размеров поджелудочной железы, однако в 18 % случаев
наблюдаются очаговые поражения. Компьютерная томография является предпочтительным
методом исследования при подозрении на острый панкреатит по нескольким
причинам: (1) наличие газа в кишке часто не позволяет провести полноценное
ультразвуковое сканирование поджелудочной железы; (2) компьютерная томография
дает возможность более точно оценить степень распространенности скоплений
жидкости в парапанкреатической клетчатке; (3) ультразвуковое сканирование
не позволяет выявлять участки некроза поджелудочной железы. Однако ультразвуковое
сканирование является эффективным методом динамического наблюдения за пациентами
с ложными кистами поджелудочной железы, которые могут выглядеть как эхонегативные
образования или могут иметь внутри эхопозитивные структуры вследствие наличия
в полости кист крови или некротических тканей.
Панкреатит. А. При остром панкреатите на компьютерных томограммах определяются скопления жидкости в окружающих поджелудочную железу тканях (стрелки). В. При хроническом панкреатите на компьютерных томограммах определяется множество кальцинатов в поджелудочной железе (стрелки) Хронический панкреатит. Ультразвуковое сканирование позволяет с 60-80 % точностью диагностировать хронический панкреатит, наиболее специфичным ультразвуковым признаком которого является расширение протока поджелудочной железы. Кальцификаты определяются в виде гиперэхогенных, дающих акустическую тень очагов внутри железы. На ранних стадиях заболевания поджелудочная железа может равномерно увеличиваться в размерах, но позднее отмечается атрофия или фокальное ее увеличение. Эхогенность паренхимы железы может в значительной степени изменяться. Подобные изменения обнаруживаются и при проведении компьютерной томографии. При выявлении фокального увеличения железы, обусловленного выраженным воспалением, требуется выполнение биопсии с последующим гистологическим исследованием биоптата с целью исключения карциномы. Проток поджелудочной железы может быть расширен (более 3 мм) до уровня фатерова соска, может иметь вид четок, неправильную форму или гладкую внутреннюю поверхность. Наличие кальцинатов является наиболее достоверным томографическим признаком хронического панкреатита. Этот признак выявляется в 50 % случаев (см. рисунок В). Ложные кисты могут выявляться в самой поджелудочной железе или в окружающих ее тканях. 19. Какова роль компьютерной томографии и ультразвукового сканирования в выявлении осложнений панкреатита? 1. Ложные кисты поджелудочной
железы возникают примерно у 30-50 % пациентов с острым панкреатитом.
Их образование занимает по меньшей мере 4 нед. Большая часть ложных кист
поджелудочной железы (размер которых не превышает 5 см) спонтанно регрессирует.
Ложные кисты, которые не регрессируют без внешнего вмешательства или имеют
клинические проявления (боли, присоединение инфекций, кровотечение, нарушение
проходимости желудочно-кишечного тракта или образование свищей), необходимо
дренировать. На компьютерных томограммах ложные кисты имеют вид жидкостных
образований овальной формы с неэпителизированными, имеющими достаточно
высокую рентгеноплотность стенками. При ультразвуковом сканировании выявляются
анэхогенные тонкостенные жидкостные образования, в которых могут быть фрагменты
распадающихся тканей. Скопление газа внутри ложной кисты поджелудочной
железы свидетельствует о присоединении инфекции или о наличии свищевого
сообщения с просветом кишки.
20. Каковы характерные признаки аденокарциномы протоков поджелудочной железы? 1. Увеличение размеров
поджелудочной железы. Хотя увеличение поджелудочной железы может быть
как фокальным, так и диффузным, чаще наблюдается фокальное увеличение.
Диффузное увеличение поджелудочной железы, как правило, развивается вторично
при панкреатите, вызванном злокачественной опухолью. Фокальное увеличение
поджелудочной железы обычно выявляется в теле или хвосте поджелудочной
железы.
21. Какой метод предпочтительнее использовать для выявления и исследования рака поджелудочной железы? Основными методами исследования пациентов с предполагаемым раком поджелудочной железы являются ультразвуковое сканирование и компьютерная томография. Возможно, компьютерная томография является предпочтительным методом, однако эффективность эхографического метода при выявлении рака поджелудочной железы ничуть не меньше. Компьютерную томографию целесообразно проводить для оценки степени прорастания опухоли в близлежащие ткани и поражения лимфатических узлов. Кроме того, компьютерная томография позволяет без каких-либо затруднений оценить состояние тела и хвоста поджелудочной железы, исследование которых с помощью ультразвукового сканирования представляет определенные сложности у 25 % пациентов из-за наличия газа в петлях кишки. У пациентов с признаками закупорки желчных протоков для первичного обследования могут применяться оба метода — и ультразвуковое сканирование, и компьютерная томография. 22. Какие виды кистозных опухолей поджелудочной железы встречаются наиболее часто? Существуют серозные (микрокистозные) и муцинозные (макрокистозные) кистозные опухоли поджелудочной железы. Серозные опухоли чаще всего встречаются у женщин, в 82 % случаев они диагностируются у лиц страше 60 лет. Эти опухоли почти всегда являются доброкачественными и обычно локализуются в головке поджелудочной железы. Серозные опухоли кальцифицируются чаще (в 50 % случаев), чем любые другие опухоли поджелудочной железы. Типичным признаком серозных опухолей является наличие центрального звездчатого рубца, который часто обызвествляется. Обычно серозные опухоли состоят из множества мелких (менее 2 см в диаметре) кист. При ультразвуковом сканировании отдельные кисты могут не выявляться, поэтому опухоль часто выглядит гиперэхогенной. Гиперэхогенный центральный звездчатый рубец и зоны обызвествления могут выявляться при ультразвуковом сканировании или при проведении компьютерной томографии, что позволяет предположительно диагностировать серозные опухоли поджелудочной железы. На компьютерных томограммах кисты выглядят по-разному. Если опухоль состоит из большого количества мельчайших кист, она может выглядеть плотной; если же опухоль состоит из мелких, но все же различимых кист, она напоминает "пчелиные соты" или "швейцарский сыр". Мягкотканный компонент опухоли выявляется с помощью контрастной компьютерной томографии; структура поджелудочной железы может быть дольчатой. Муцинозные кистозные опухоли также встречаются в основном у женщин, но более молодого возраста. Наиболее часто эти опухоли локализуются в хвосте поджелудочной железы (в 85 % случаев), обызвествление их наблюдается в 30 % случаев. Мицинозные кистозные опухоли поджелудочной железы нередко озлокачествляются. Эти опухоли гораздо больше по размеру, чем серозные, их средний диаметр составляет 12 см. Они состоят из унилакунарных или мультилакунарных кист диаметром более 2 см. При ультразвуковом сканировании выявляются внутренние перегородки. Перегородок может быть много или мало, они могут быть тонкими или толстыми. Эти перегородки толще, чем перегородки в микрокистозных опухолях, они могут обызве-ствляться. Участки обызвествления, а также стенки опухоли наиболее четко визуализируются при проведении КТ, в то время как внутренние перегородки наиболее четко визуализируются при ультразвуковом сканировании. Дифференциальную диагностику следует проводить с папиллярными кистозными опухолями, кистозными опухолями островковых клеток поджелудочной железы, кистозными метастазами, ложными кистами, а также абсцессами поджелудочной железы. 23. По каким признакам
можно отличить простой асцит от осложненного? Простой асцит представляет
собой скопление жидкости (транссудата) в брюшной полости. Простой асцит
обычно развивается вторично на фоне недостаточности основных жизненно важных
органов, т. е. на фоне печеночной, почечной или сердечной недостаточности.
Так как асцитическая жидкость представляет собой транссудат, ее рентгеноплотность
близка к рентгеноплотности воды и варьируется от 0 до 20 HU. При увеличении
концентрации белка в транссудате увеличивается и рентгеноплотность транссудата.
При ультразвуковом сканировании простой асцит выглядит анэхогенным, внутренние
эхо-генные включения и перегородки не визуализируются. При простом асците
скопление жидкости в брюшной полости ничем не ограничено, жидкость свободно
растекается и может затекать в любые отделы брюшной полости или малого
таза. Жидкость часто скапливается в кармане Морисона (Morison), параободочных
(боковых) карманах брюшной полости и в малом тазу. При скоплении большого
количества жидкости тонкая кишка начинает плавать в ней, располагаясь обычно
в центре брюшной полости. При простом асците четко визуализируются различные
органы брюшной полости (см. рисунки А и В).
Асцит. А и В. Картина простого асцита, полученная при ультразвуковом сканировании и при проведении компьютерной томографии. Скопления жидкости (стрелки) визуализируются в малом тазу, вблизи матки ("наконечник" стрелки) Осложненный асцит обычно развивается вторично при присоединении инфекции, кровотечениях или злокачественном процессе. Признаками осложненного асцита являются более высокая, чем у воды, рентгеноплотность асцитической жидкости, наличие эхогенных образований (детрита), перегородок, скоплений газа, а также толстой или узловатой капсулы при ограниченном процессе (см. рисунки С и D). Обычно о наличии осложненного асцита речь заходит тогда, когда рентгеноплотность асцитической жидкости превышает 20 HTJ, что связано с довольно высокой концентрацией в ней белка. Далеко не всегда при осложненном асците выявляются описанные изменения, иногда он выглядит как простое скопление жидкости. Во многих случаях единственной возможностью провести дифференциальную диагностику между простым и осложненным асцитом является аспирация асцитической жидкости с последующим ее исследованием. 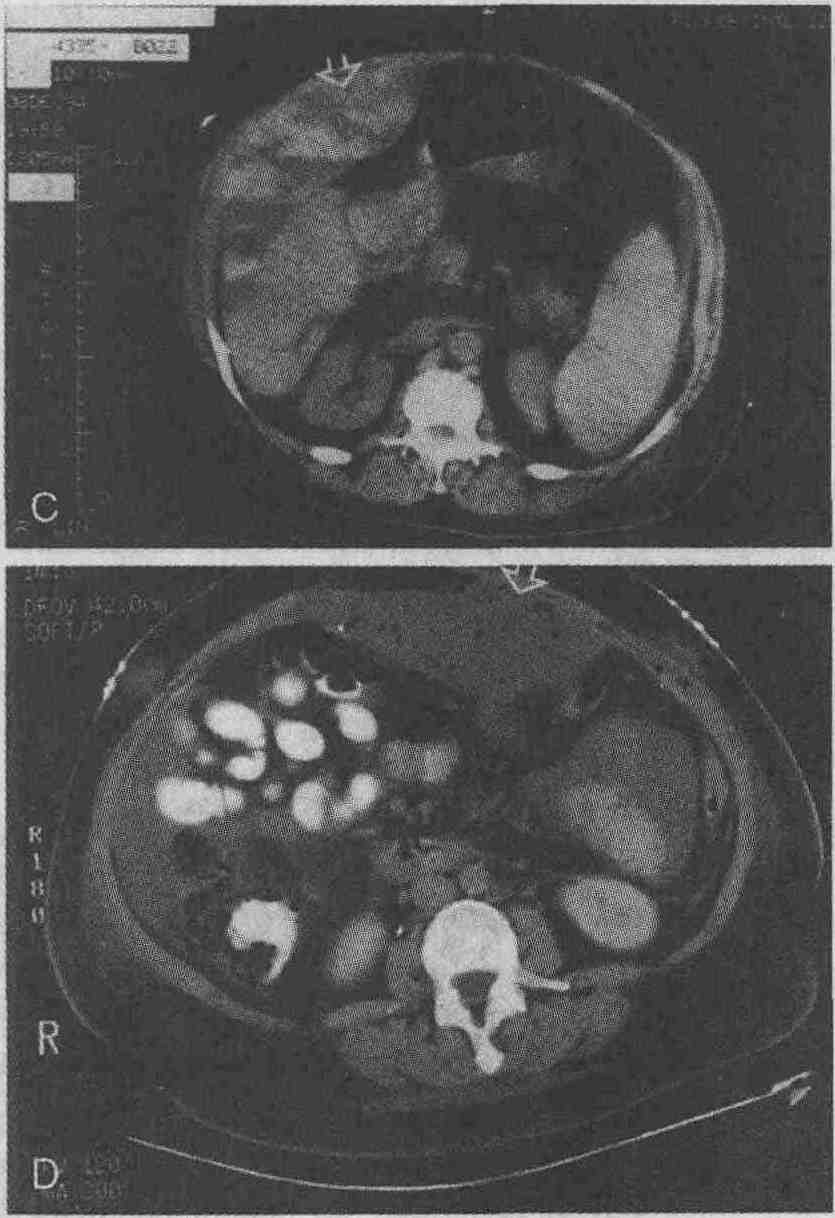
С. Внутрибрюшное кровотечение, которое выглядит как осложненный асцит. D. Внутрибрюшной абсцесс, который выглядит как осложненный асцит, видны многочисленные пузырьки газа 24. По каким признакам можно отдифференцировать скопление жидкости в брюшной полости от скопления жидкости в плевральной полости? Как ультразвуковое сканирование,
так и компьютерная томография позволяют без труда выявить наличие жидкости
в брюшной или плевральной полостях. Если скопление жидкости выявляется
с помощью ультразвукового сканирования, то после того как визуализируется
диафрагма, дифференциальная диагностика асцита и плеврита не представляет
сложности. При выполнении компьютерной томографии ориентируются на следующие
дифференциально-диагностические признаки:
25. В каких случаях для исследования тонкой кишки применяется компьютерная томография? Традиционные рентгенологические
исследования с введением контрастных веществ являются предпочтительными
при диагностике заболеваний тонкой кишки, связанных с обтурацией ее просвета
или патологией слизистой оболочки. Однако компьютерная томография обеспечивает
гораздо больше возможностей для исследования интрамуральных компонентов
тонкой кишки, а также ее брыжейки, сальника, забрю-шинного пространства,
брюшной полости и внутренних органов. Необходимыми условиями четкой визуализации
являются соответствующая подготовка пациента и контрастирование кишки посредством
перорального или внутривенного введения рентгеноконтрастных препаратов.
При адекватном контрастировании кишки с помощью пероральных контрастных
препаратов четко визуализируется стенка кишки, имеющая толщину приблизительно
2 мм.
Утолщение стенок тонкой кишки, обусловленное их ишемией, у пациента с инфарктом кишки. Утолщение стенок выявляется как при продольном (незаштрихованная стрелка), так и при поперечном сечении (стрелки) 26. В каких случаях компьютерная томография используется для исследования толстой кишки? Для четкой визуализации ободочной
кишки необходимы хорошая подготовка кишки к исследованию и ее растяжение
с помощью введения контрастного вещества или воздуха через прямую кишку.
Только при соблюдении этих условий можно определить истинную толщину стенки
кишки. В норме толщина стенки ободочной кишки в растянутом состоянии не
превышает 3 мм. Показаниями к проведению растяжения толстой кишки являются
необходимость уточнения стадии рака ободочной или прямой кишки, а также
органов малого таза и необходимость подтверждения диагноза при воспалительных
заболеваниях кишки, дивертикулите и аппендиците. Внутривенное введение
контрастного вещества позволяет обследовать стенку кишки, паренхиматозные
органы и кровеносные сосуды.
Толстая кишка. А. Утолщение стенок поперечной ободочной кишки (прямая стрелка) и нисходящей ободочной кишки (изогнутая стрелка), выявляемое при аксиальной визуализации нижних отделов брюшной полости, у пациента с псевдомембранозным колитом. В. Утолщение стенок нисходящей ободочной кишки (стрелка), симптом "двойного кольца" у пациента с болезнью Крона. Расширение внутрипеченочных желчных протоков связано с первичным склерозирующим холангитом. С. Утолщение стенок поперечной ободочной кишки (стрелка), выявляемое и при продольном и при поперечном сечении, у пациента с тяжелой формой панкреатита Причину утолщения стенок
кишки иногда можно установить на основании локализации этого утолщения
и характера сопутствующих изменений. Например, окклюзия верхней брыжеечной
артерии, как правило, сопровождается утолщением кишечной стенки в области
селезеночного изгиба ободочной кишки. В этом случае можно предположить
ишемию кишки. Распространение патологического процесса на ректосигмовидный
отдел кишки и находящиеся в полости малого таза петли тонкой кишки характерно
для радиационного поражения. Воспаление тканей, прилежащих к толстой кишке,
способно вызвать утолщение стенки кишки, которое ошибочно можно принять
за признак заболевания собственно ободочной кишки. Например, при перфорации
червеобразного отростка увеличивается толщина стенок слепой кишки, а выраженный
панкреатит вызывает утолщение стенок поперечной ободочной кишки в том случае,
когда воспалительный процесс распространяется по брыжейке кишки.
27. Какова оптимальная схема обследования пациентов с дивертикулитом? Большинство врачей считает,
что компьютерная томография является наиболее эффективным методом исследования,
на основании результатов которого можно диагностировать дивертикулит. Обзорные
снимки брюшной полости при диагностике дивертикулита малоинформативны.
Ирригоскопия позволяет установить локализацию дивертикулов и выявить свищевые
ходы, а также внекишечную патологию, связанную с вовлечением в воспалительный
процесс близлежащих органов и тканей. Однако компьютерная томография является
предпочтительным методом, поскольку позволяет более точно определять выраженность
воспаления окружающих кишку тканей и с высокой степенью точности оценивать
распространенность патологических изменений во внутрибрюшинной полости
и в забрюшинном пространстве. Этот метод более чувствителен при выявлении
абсцессов и свищевых ходов по сравнению с обычным рентгеноконтрастным исследованием.
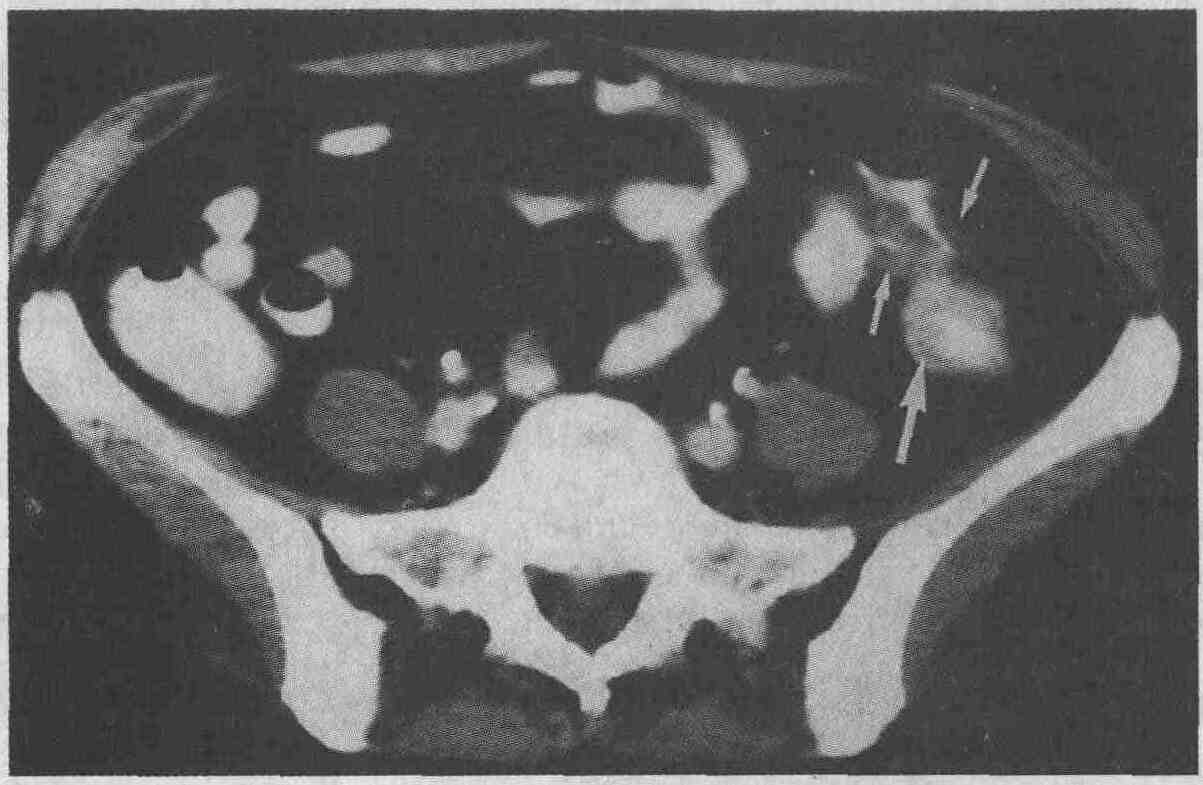
Типичная компьютерная картина дивертикулита. Рентгеноплотность околокишечной жировой клетчатки повышена (короткие стрелки). Выявляется утолщение стенок нисходящей ободочной кишки (длинная стрелка) 28. Каковы признаки острого аппендицита, выявляемые при проведении компьютерной томографии и ультразвуковом сканировании? Ультразвуковое сканирование. Ультразвуковыми признаками острого аппендицита являются растяжение или напряжение червеобразного отростка, наличие камней в просвете отростка, скопление жидкости в близлежащих тканях, внутрибрюшинное скопление жидкости и наличие гетероэхогенных очагов, характерных для флегмоны или абсцесса. В норме диаметр червеобразного отростка составляет 5-6 мм, увеличение диаметра отростка считается отклонением от нормы (см. рисунок). Компьютерная томография. Определяется растянутый червеобразный отросток с утолщенными стенками. Камни в просвете отростка выявляются в 25 % случаев. К признакам местного воспаления относятся повышение рентгеноплотности или "исчерченность" близлежащей жировой клетчатки, очаговое утолщение близлежащих фасций, очаговое скопление жидкости, наличие флегмон или абсцессов в окружающих отросток тканях. 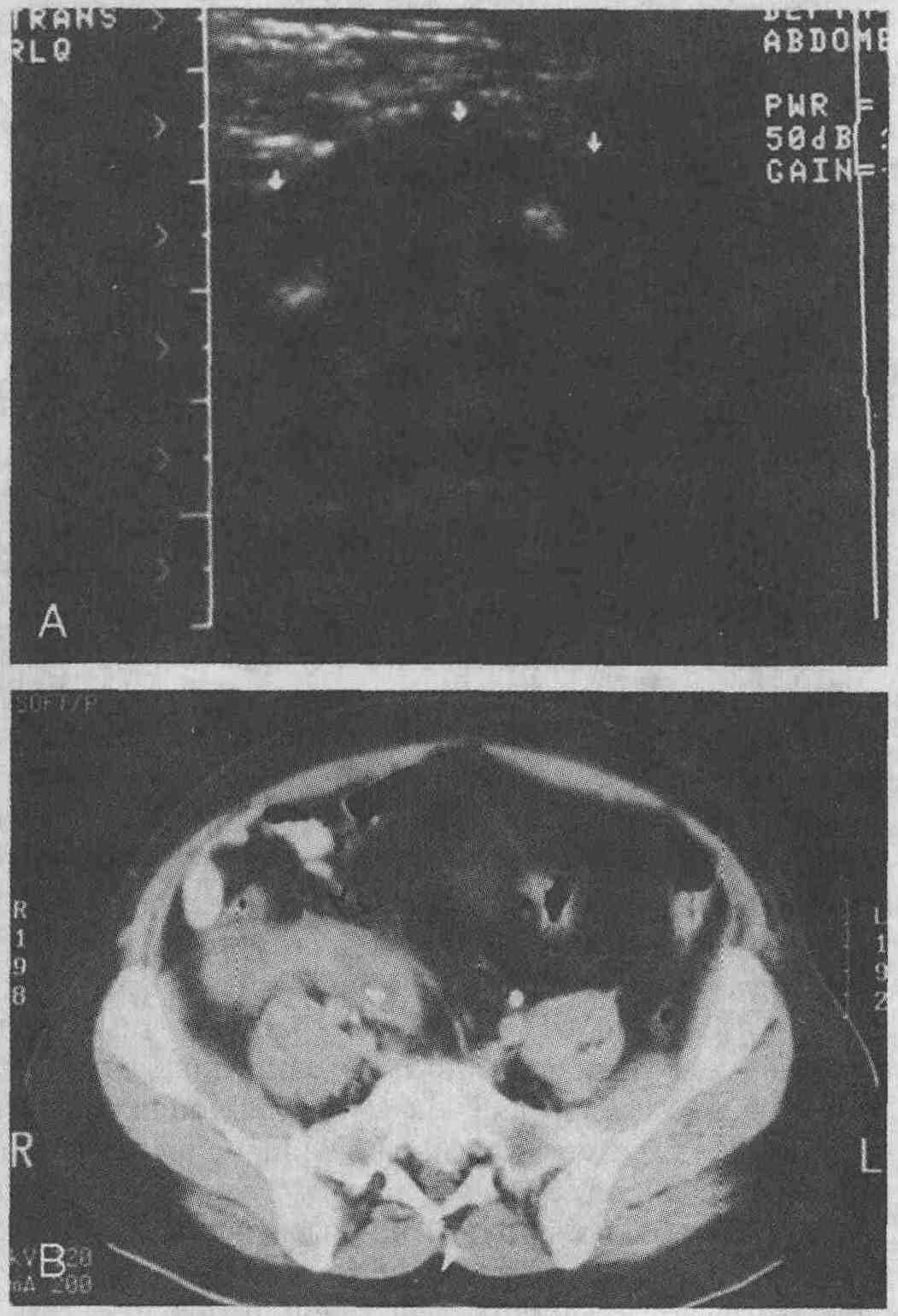
Острый аппендицит. А. При ультразвуковом сканировании определяются утолщение стенок червеобразного отростка (стрелки) и эхогенные камни в просвете отростка. В. При проведении компьютерной томографии выявляются растянутый, заполненный жидкостью червеобразный отросток и обызвествленный камень в просвете отростка 29. Какой метод предпочтительнее использовать для диагностики острого аппендицита? Чувствительность компьютерной томографии при диагностировании острого аппендицита составляет 96 %, что несколько выше чувствительности ультразвукового сканирования (85-90 %). Специфичность обоих методов приближается к 90 %. Компьютерная томография является методом выбора при визуализации неизмененного червеобразного отростка. Она также позволяет определять распространенность воспалительных изменений в близлежащих органах и тканях. Недостатками компьютерной томографии являются высокая стоимость исследования, необходимость использования ионизирующего излучения и внутривенного введения рентгеноконтра-стных препаратов. Ультразвуковое сканирование является методом выбора при обследовании детей, беременных и пациентов с небольшой массой тела. Компьютерную томографию следует использовать для обследования остальных групп пациентов; этот метод особенно эффективен при обследовании людей с большой массой тела. 30. Какова роль диагностических визуализирующих методов при диагностике внутрибрюшинных абсцессов? Ультразвуковое сканирование. Если у пациента
предполагается наличие внутрибрю-шинного абсцесса, ультразвуковое сканирование
является методом выбора в тех случаях, когда больному трудно или невозможно
подняться с постели. Этот метод предпочтительно использовать для выявления
абсцессов, расположенных в малом тазу, нижнем правом и нижнем левом квадрантах
брюшной полости, а также в тех областях, где желчный пузырь, печень и селезенка
образуют "акустические окна", в которые может проникать ультразвук. Однако
ультразвуковое сканирование центральных отделов брюшной полости часто бывает
невыполнимо из-за переполнения кишки газом. Абсцессы могут выглядеть по-разному,
но чаще всего они имеют вид гипоэхогенных, неправильной формы образований,
имеющих внутри гиперэхогенные включения. Компьютерная томография. При выполнении
КТ можно получить четкое изображение всей брюшной полости и малого таза
при введении per os достаточного для контра-стирования кишки количества
рентгеноконтрастного вещества. При этом наполненные жидкостью петли кишки
можно принять за абсцессы; в некоторых случаях высокоинформативным диагностическим
методом является введение контрастного вещества через прямую кишку. Абсцессы
на компьютерных томограммах могут выглядеть по-разному в зависимости от
давности их возникновения и степени созревания. На ранних стадиях абсцесс
может иметь такую же рентгеноплотность, как и мягкие ткани. По мере созревания
абсцесса и прогрессирования некротического расплавления тканей в центральной
части абсцесса начинают появляться очаги, рентгеноплотность которых близка
к рентгеноплотности воды. Возможно выявление в полости абсцесса пузырьков
газа или уровней жидкости и газа (см. рисунок). Грануляционная ткань, выполняющая
стенки абсцесса, обычно становится видна при внутривенном введении контрастного
вещества. Эта ткань визуализируется в виде ободка, имеющего высокую рентгеноплотность.
Могут выявляться участки инфильтрации и связанное с ними смещение близлежащих
органов и тканей. Часто развивается воспаление окружающей жировой клетчатки,
что сопровождается повышением ее рентгеноплотности.
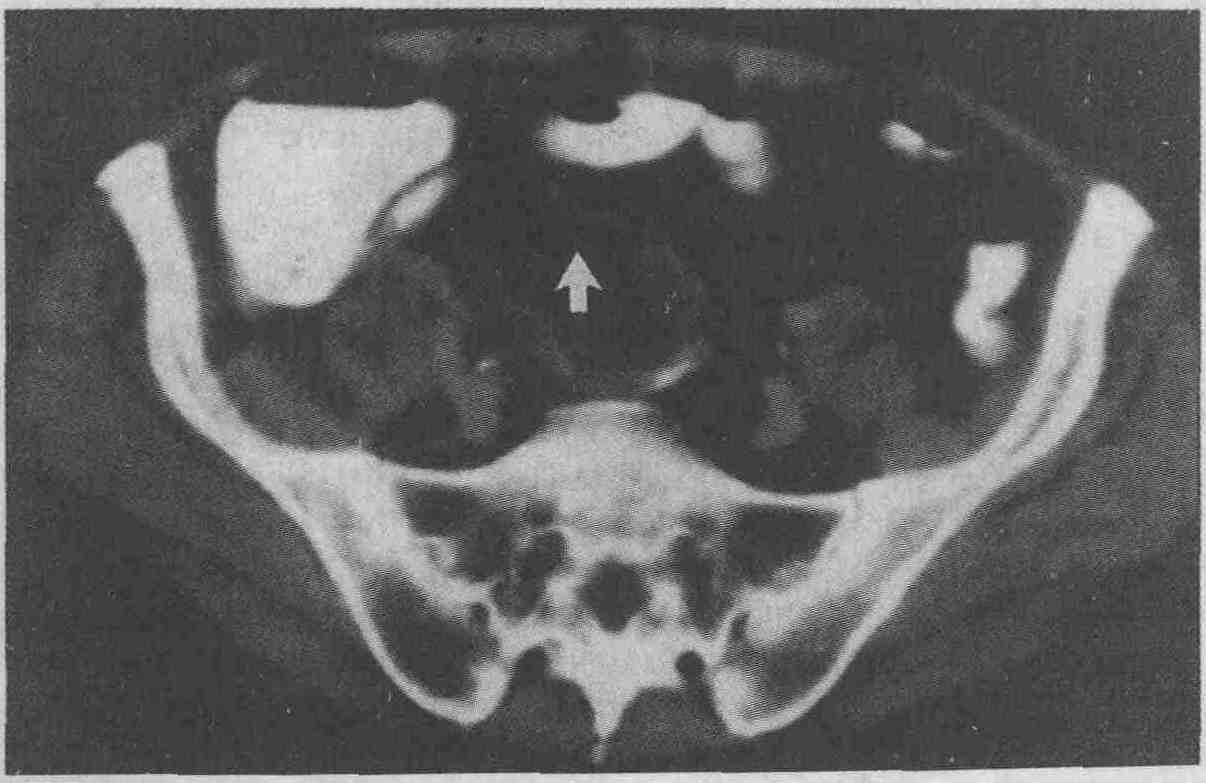
Абсцесс брюшной полости. Визуализируются уровень жидкости (стрелка) и некротизированныеткани 31. Какие характерные признаки СПИДа могут быть выявлены при исследовании желчевыводящей системы? При выполнении ультразвукового сканирования примерно у 20 % ВИЧ-инфицированных пациентов выявляются такие изменения желчного пузыря и желчных протоков, как утолщение стенок желчного пузыря, появление осадка в желчи, холелитиаз, расширение желчных протоков, утолщение стенок желчных протоков, скопление жидкости вокруг желчного пузыря и ультразвуковой симптом Мерфи. Наиболее часто выявляемым изменением является утолщение стенок желчного пузыря, которое, как правило, не дает симптомов и связано не с заболеваниями самого желчного пузыря, а с отеком тканей, возникающим при гепатите или вследствие гипоальбуминемии. Утолщение стенок желчного пузыря в сочетании с симптомом Мерфи позволяет предположить наличие у пациента бескаменного холецистита, возникающего на фоне инфекционного процесса, вызванного цитомегаловирусами или криптоспоридиями. Холангит у пациентов со СПИД ом также возникает вторично на фоне цитомегалови-русной или криптоспоридиальной инфекции. Ультразвуковое сканирование является наилучшим неинвазивным методом исследования внепеченочных желчных протоков. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) позволяет визуализировать всю систему желчных протоков более четко, чем какие-либо другие методы. При этом расширение желчных протоков, сужение большого сосочка двенадцатиперстной кишки, диффузные внутрипеченочные стриктуры, внепеченочные стриктуры и любые сочетания этих признаков холангита у больных СПИДом напоминают картину склерозирующего холангита, стеноза большого сосочка двенадцатиперстной кишки или обоих этих заболеваний. Пациентам со стенозом большого сосочка двенадцатиперстной кишки или изолированным внепеченочным поражением желчных протоков показана сфинктеротомия или установка стента в общем желчном протоке. Расширение желчных протоков может быть также вызвано их обструкцией увеличенными лимфатическими узлами, расположенными в воротах печени или в забрюшинном пространстве при саркоме Калоши или лимфоме. Не связанные со СПИДом заболевания, такие как желчнокаменная болезнь, холангиокарцинома или рак поджелудочной железы, также должны быть исключены при проведении полного клинического обследования. 32. Какие патологические изменения возникают в печени у больных СПИДом? Гепатомегалию обнаруживают примерно у 20 % ВИЧ-инфицированных пациентов. Гепатомегалия является неспецифической реакцией печени на инфекцию, гепатит, жировую инфильтрацию или неопластическую инфильтрацию при лимфоме или саркоме Калоши. Примерно у 10 % ВИЧ-инфицированных пациентов при ультразвуковом сканировании выявляется диффузное повышение эхогенности печени, что связано с жировой инфильтрацией (при жировом перерождении рентгеноплотность печени понижается) или гранулематозным поражением печени, вызванным Mycobacterium avium-intracellulare, M. tuberculosis, Cryptococcus, Histoplasma, цитомегаловирусом, Toxoplasma, или же связано с реакцией на сульфаниламиды. При присоединении инфекции в печени могут образовываться единичные или множественные абсцессы. При ультразвуковом сканировании абсцессы печени могут иметь вид гипо-, гипер- или ге-тероэхогенных образований, а на компьютерных томограммах они, как правило, выглядят как образования, имеющие низкую рентгеноплотность. При микроскопическом поражении печени можно выявить лишь незначительные изменения при проведении компьютерной томографии или ультразвуковом сканировании, поэтому единственным методом, позволяющим поставить точный диагноз, является биопсия печени с последующим морфологическим исследованием. Инфекционное поражение печени у ВИЧ-инфицированных пациентов обычно развивается вторично, на фоне уже диссе-минированной инфекции, поэтому в таких случаях необходимо искать и сопутствующую патологию, например холангит, лимфаденопатию, спленомегалию, асцит. Саркома Капоши — опухоль, которая наиболее часто развивается у ВИЧ-инфицированных пациентов; и все же эта опухоль редко диагностируется при жизни. Могут выявляться самые различные изменения, поскольку опухоль является мультифокальной. При ультразвуковом сканировании выявляются гепатомегалия и гиперэхогенные включения в паренхиме печени (часто прилежащие к портальной вене). При проведении компьютерной томографии с введением рентгеноконтрастных препаратов опухоль вначале имеет низкую рентгеноплотность, но с течением времени (через 4-7 мин) ее рентгеноплотность становится равной рентгеноплотности окружающей паренхимы или даже несколько меньшей. Саркома Капоши гораздо чаще проявляется в виде поражения забрюшинных лимфатических узлов, брыжеечных лимфатических узлов или лимфатических узлов средостения, чем в виде поражения печени. Лимфома у ВИЧ-инфицированных пациентов развивается гораздо чаще, чем у остальной части населения. Наиболее часто при лимфоме, помимо лимфатических узлов, поражаются печень и селезенка. И-при КТ, и при УЗИ можно обнаружить один или несколько патологических очагов во внутренних органах. При ультразвуковом сканировании эти очаги выглядят как гипоэхогенные образования, а на компьютерных томограммах определяется их низкая рентгеноплотность. Поражение внутренних органов может быть единственным проявлением заболевания, хотя для типичной лим-фомы характерно значительное увеличение лимфатических узлов забрюшинного пространства, брыжеечных лимфатических узлов и лимфатических узлов средостения. 33. Какие внепеченочные проявления поражения желудочно-кишечного тракта можно выявить у больных СПИДом? У ВИЧ-инфицированных пациентов
часто выявляется гепатоспленомегалия, а при проведении компьютерной томографии
обнаруживается множество небольших (менее 5 мм в диаметре) брыжеечных и
забрюшинных лимфатических узлов. Проктит проявляется утолщением стенки
прямой кишки и повышением рентгеноплотности параректальной жировой клетчатки.
У пациентов с прогрессирующими клиническими симптомами СПИДа развиваются
оппортунистические (обусловленные внедрением условно-патогенных микроорганизмов)
инфекции или оппортунистические опухоли, выявляемые при проведении компьютерной
томографии или при ультразвуковом сканировании. Увеличение лимфатических
узлов более характерно для СПИДа, чем для вирусного гепатита. Патологические
очаги в паренхиматозных органах выявляются как при абсцессах, так и при
опухолевой инфильтрации. Саркома Капоши локализуется в желудочно-кишечном
тракте так же часто, как и в коже. При проведении рентгенологических исследований
с использованием контрастных препаратов могут обнаруживаться узелки в под
слизистом слое в любом отделе желудочно-кишечного тракта. По мере увеличения
лимфатические узлы становятся различимыми при проведении компьютерной томографии.
При обнаружении увеличенных внутристеночных лимфатических узлов кишки следует
предположить наличие саркомы Капоши. Саркома Капоши обычно не сопровождается
поражением лимфатических узлов, лишь иногда выявляется легкая форма аденопатии.
При лимфоме же лимфатические узлы поражаются практически всегда.
|