|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 67. РЕВМАТОЛОГИЧЕСКИЕ ПРОЯВЛЕНИЯ ЗАБОЛЕВАНИЙ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА 1. Какие заболевания кишки сочетаются с воспалительными артритами? • Идиопатические воспалительные
заболевания кишки (неспецифический язвенный колит, болезнь Крона).
2. Какова частота развития периферических
артритов и артритов позвоночника (спондилитов) у пациентов с идиопатическими
воспалительными заболеваниями кишки?
3. Какие суставы поражаются наиболее часто при развитии воспалительных периферических артритов у пациентов с язвенным колитом и болезнью Крона? Верхние конечности и мелкие суставы чаще поражаются при язвенном колите, чем при болезни Крона. При болезни Крона преимущественно поражаются коленные и голеностопные суставы. 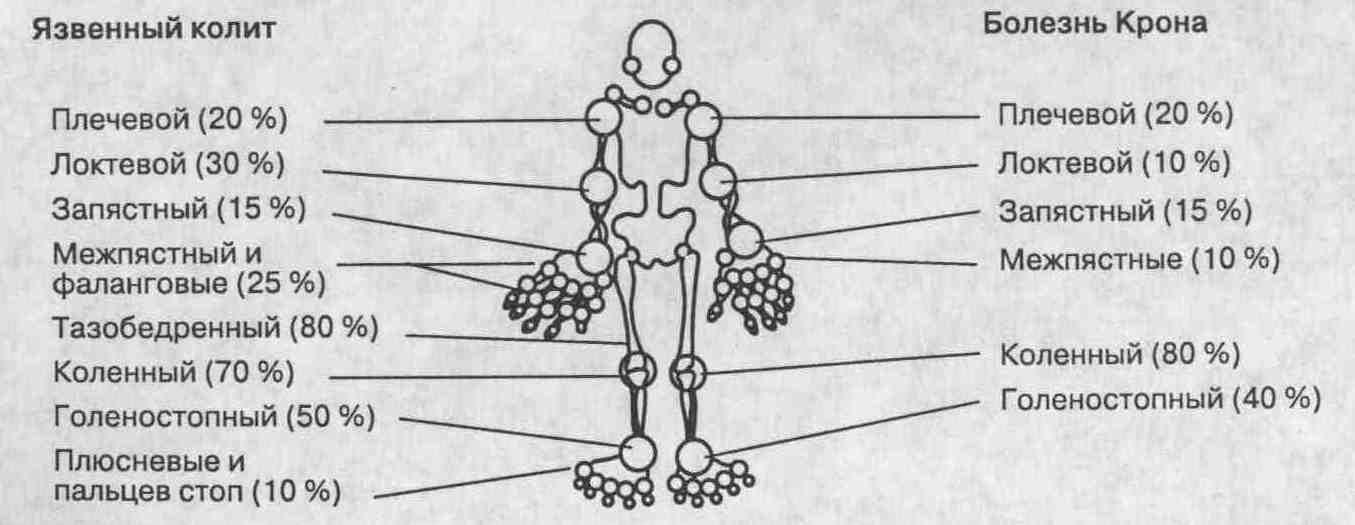 4. Перечислите характерные клинические проявления периферических воспалительных артритов, обусловленных идиопатическими воспалительными заболеваниями кишки. Артриты встречаются с одинаковой частотой у мужчин и женщин; дети поражаются столь же часто, как и взрослые. Для типичного артрита характерны острое начало, мигрирующий асимметричный характер поражения, вовлечение в процесс, как правило, менее 5 суставов (так называемый олигоартрит). Анализ синовиальной жидкости позволяет установить наличие воспалительного экссудата, в котором содержание лейкоцитов достигает 50 000 клеток/мм3 (преимущественно нейтрофилов). Кристаллический осадок в синовиальной жидкости отсутствует, бактериальные исследования ее дают отрицательные результаты. В большинстве случаев эпизоды артритов разрешаются в течение 1-2 мес и не приводят к развитию рентгенологических изменений или деформаций суставов. 5. Какие другие внекишечные проявления часто встречаются у пациентов с идиопатическими воспалительными заболеваниями кишки и воспалительными периферическими артритами? Гангренозная пиодермия (<
5 %).
6. Существует ли зависимость между распространенностью и активностью воспалительных заболеваний кишки и активностью периферических воспалительных артритов? У пациентов с язвенным колитом и болезнью Крона периферические артриты развиваются более часто при наличии распространенных поражений ободочной кишки. Большинство приступов артрита возникают в течение первого года после начала заболевания. Эти эпизоды совпадают со вспышками активности заболеваний кишки у 60-70 % пациентов. Иногда артриты предшествуют появлению симптомов воспалительных заболеваний кишки, особенно у детей, страдающих болезнью Крона. Следовательно, отсутствие симптомов воспалительных заболеваний кишки и отрицательный результат исследования кала на скрытую кровь с гваяколом вовсе не исключает возможности существования болезни Крона у пациентов с характерными артритами. 7. Перечислите характерные клинические проявления воспалительных артритов позвоночника (спондилитов) у пациентов, страдающих идиопатическими воспалительными заболеваниями кишки. Клинические проявлен я и характер течения артритов, поражающих суставы позвоночника при воспалительных заболеваниях кишки, сходны с таковыми при ан-килозирующем спондилите. Воспалительные артриты позвоночника более часто встречаются у мужчин, чем у женщин (в соотношении 3:1). Пациенты предъявляют жалобы на боли в спине и малоподвижность позвоночника, особенно по ночам и в утренние часы (после сна). Боли и малоподвижность позвоночника уменьшаются при выполнении физических упражнений и движении. При объективном обследовании пациентов выявляются болезненность в области подвздошно-крестцо-вых суставов, общее снижение подвижности позвоночника и, иногда, уменьшение экскурсии грудной клетки. 8. Какие особенности, выявляемые при сборе анамнеза и проведении объективного обследования, позволяют различить воспалительные артриты позвоночника и механические боли в нижней части спины у пациентов, страдающих воспалительными заболеваниями кишки? На основании данных анамнеза и объективного обследования пациентов можно в 95 % случаев отличить больных с воспалительными артритами позвоночника от пациентов с механическими болями в нижней части спины. Клинические различия воспалительных артритов позвоночника и механических болей в нижней части спины
9. Существует ли зависимость между активностью артрита позвоночника и активностью воспалительных заболеваний кишки? Нет. Сакроилеит или спондилит могут начинаться на несколько лет раньше, позже или одновременно с воспалительными заболеваниями кишки. Более того, артриты позвоночника протекают абсолютно независимо от течения воспалительных заболеваний кишки. 10. Какой тип человеческого лейкоцитарного антигена (HLA) встречается у пациентов с воспалительными артритами, страдающих воспалительными заболеваниями кишки более часто, чем остальные? Частота HLA-B27 у пациентов с воспалительными заболеваниями кишки
У 8 % здоровых людей выявляется HLA-B27. Таким образом, у пациентов с воспалительными заболеваниями кишки, являющихся носителями HLA-B27, в 7-10 раз выше риск развития воспалительного сакроилеита или спондилита по сравнению с пациентами с воспалительными заболеваниями кишки, у которых HLA-B27 отсутствует. 11. Перечислите типичные рентгенологические признаки воспалительного сакроилеита и спондилита у пациентов, страдающих воспалительными заболеваниями кишки. 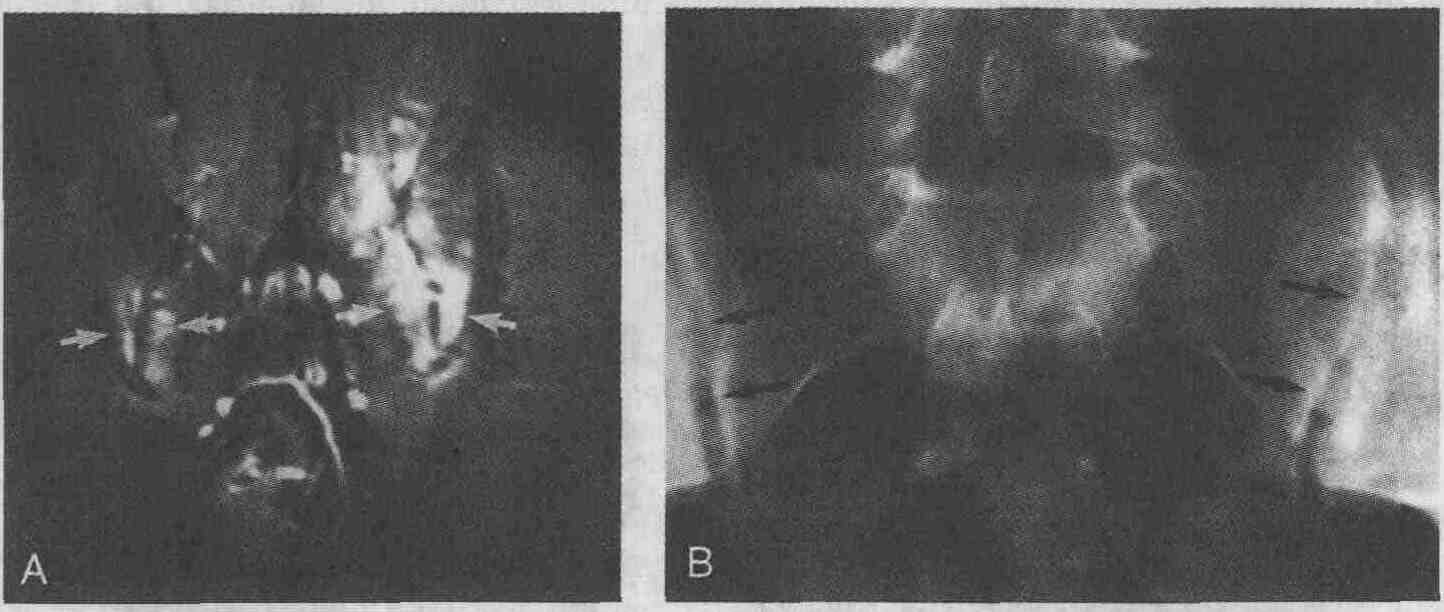
А. На магнитно-резонансной томограмме крестцово-подвздошного сустава видны воспалительные изменения (стрелки). В. На рентгенограмме видно двустороннее воспаление подвздошно-крест-цовых суставов на ранней стадии (стрелки) Рентгенологические изменения
у пациентов с воспалительными заболеваниями кишки и воспалительными артритами
позвоночника подобны изменениям, наблюдающимся при анкилозирующем спондилите.
У пациентов с воспалительным сакроилеитом в начале заболевания на
обзорных рентгенограммах часто не выявляется никаких изменений. При проведении
у этих пациентов магнитно-резонансной томографии (МРТ) крестцово-подвздошных
суставов определяются признаки воспаления и отека тканей. Через несколько
месяцев или лет у больных развиваются склероз и изъязвление нижних 2/3
крестцово-подвздошных суставов. У некоторых больных эти суставы полностью
разрушаются.
12. Какие еще ревматологические поражения часто встречаются у пациентов с воспалительными заболеваниями кишки? • Воспаление ахиллова сухожилия
(тендовагинит)/воспаление фасций стопы (фасциит).
13. Что такое "бамбукообразный" позвоночник? При так называемом бамбукообразном позвоночнике на рентгенограммах выявляются двусторонние синдесмофиты на протяжении всего позвоночного столба (поражены поясничный, грудной и шейный отделы). Такие изменения встречаются только у 10 % пациентов, страдающих сакроилеитом или спондилитом. Для больных, у которых развилось воспалительное поражение тазобедренных суставов, риск развития в последующем бамбукообразного позвоночника выше. 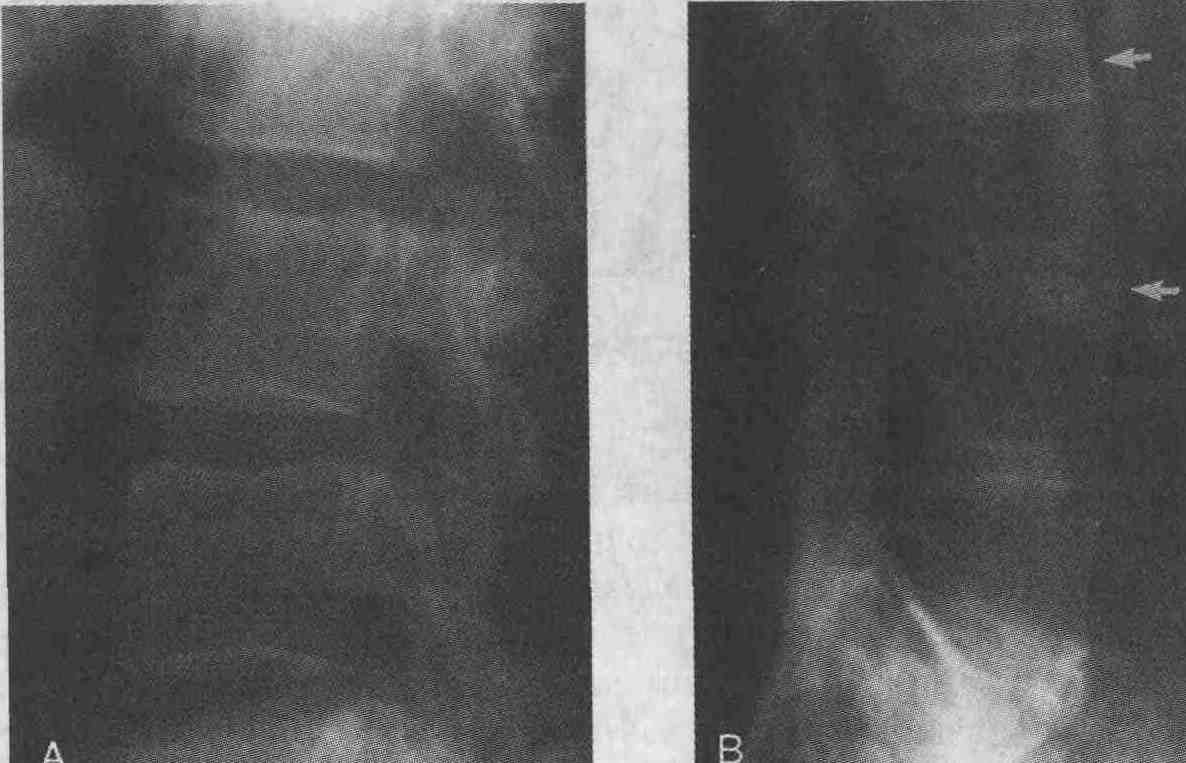
А. На рентгенограмме представлены передние отделы позвонков у пациента с воспалительным спондилитом на ранней стадии заболевания. В. На рентгенограмме представлены толстые, краевые синдесмофиты (стрелки), являющиеся причиной формирования бамбукообразного позвоночника у пациента с болезнью Крона и запущенным воспалительным спондилитом 14. Может ли лечение уменьшать
выраженность клинических симптомов воспалительных периферических артритов
и/или артритов позвоночника у пациентов с воспалительными заболеваниями
кишки?
Примечание. Нестероидные противовоспалительные средства могут ухудшить течение воспалительных заболеваний кишки. 15. Какие ревматологические
заболевания связаны с дивертикулезом, микроскопическим (лимфоцитаоным)
колитом (МК и/или коллагенозным колитом (КЮ)
"Почти у 50 % пациентов с анкилозирующим спондилитом имеются бессимптомные поражения правой части ободочной кишки, похожие на микроскопический колит или болезнь Крона, выявляемые при морфологическом исследовании биоптатов. 16. Почему у пациентов с воспалительными заболеваниями кишки более часто развиваются воспалительные артриты? Антигены окружающей среды, проникающие
в организм через слизистую оболочку дыхательных путей, кожу или слизистую
оболочку желудочно-кишечного тракта, способны вызывать развитие различных
ревматологических заболеваний. Желудочно-кишечный тракт человека имеет
поверхность, площадь которой составляет 1000 м2, и его функции
не ограничиваются только всасыванием питательных веществ. Одной из функций
желудочно-кишечного тракта является еще и выведение из организма потенциально
опасных для него антигенов. Органы лимфатической системы, локализованные
в кишечнике, включают пейеровы (Реуег) бляшки, собственную пластинку (laminapropria)
и
внутриэпителиальные Т-клетки. Все эти образования составляют 25 % слизистой
оболочки желудочно-кишечного тракта, и именно они блокируют проникновение
во внутреннюю среду организма бактерий и других чужеродных антигенов. Хотя
верхние отделы желудочно-кишечного тракта в норме не контактируют с микробами,
нижние отделы желудочно-кишечного тракта постоянно находятся в контакте
с миллионами бактерий (до 1012/г каловых масс).
17. Что такое реактивные артриты? Реактивный артрит представляет собой стерильный воспалительный артрит, развивающийся в пределах 1-3 нед после появления предвестников внесуставных воспалительных заболеваний (обычно желудочно-кишечного или мочеполового тракта). 18. Какие патогенные возбудители, вызывающие заболевания желудочно-кишечного тракта, могут быть причиной развития реактивных артритов? Yersinia enterocolitica или Y. pseudotuberculosis. Salmonella enteridias или S. typhimurium. Shigella dysenteria или S. flexneri. Campilobacterjejuni. 19. Какова частота развития реактивных артритов после эпидемических вспышек инфекционного гастроэнтерита? Примерно у 1-3 % пациентов, перенесших инфекционный гастроэнтерит во время эпидемии, развиваются в дальнейшем реактивные артриты. Частота их возникновения достигает 20 % у Yersinia-инфицированных больных. 20. Какие суставы наиболее часто поражаются при реактивном артрите, который возникает после инфекционных заболеваний желудочно-кишечного тракта (так называемые постэнтеритные реактивные артриты)? 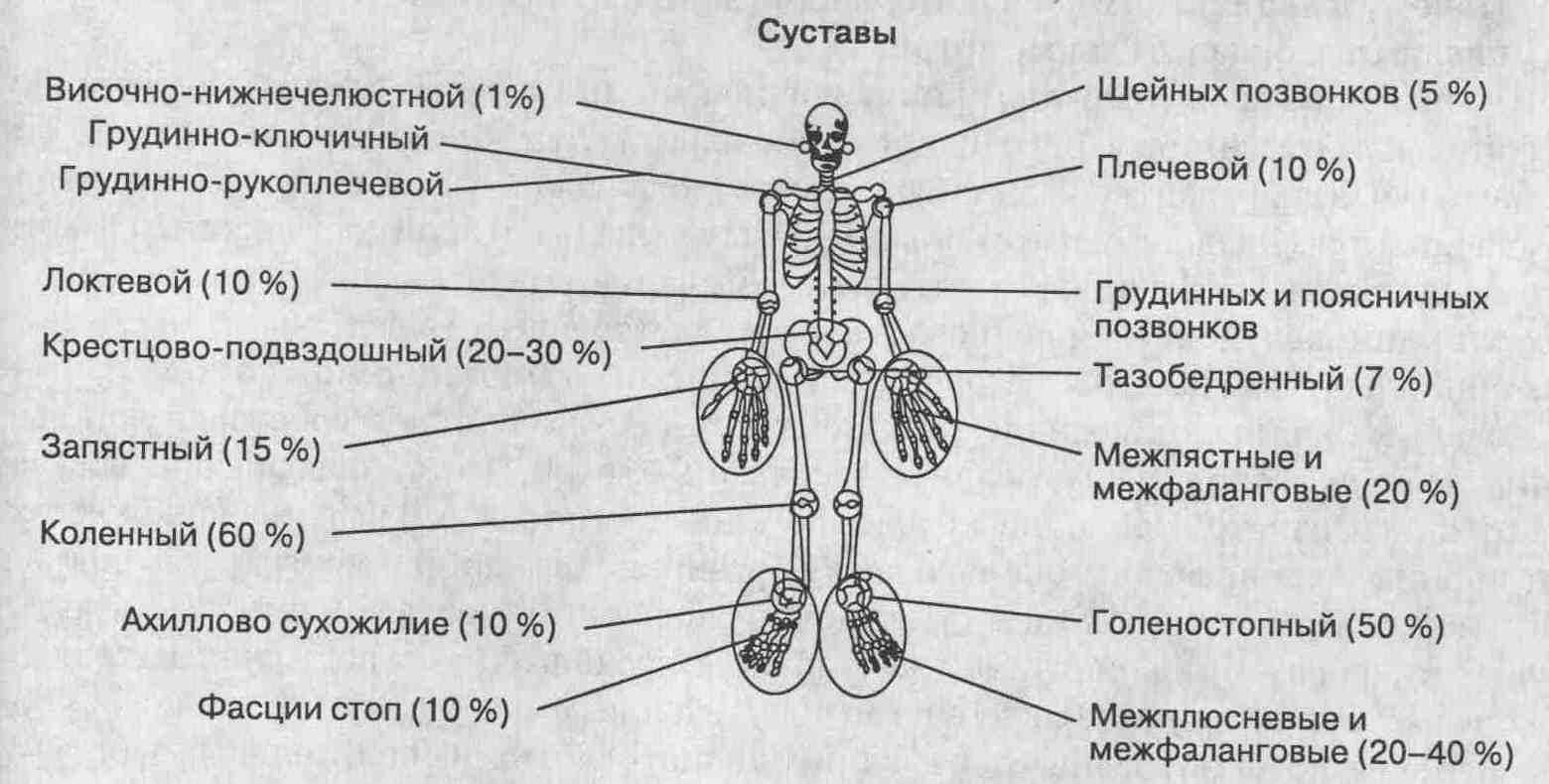 21. Опишите клинические проявления постэнтеритного реактивного артрита. Демографические признаки — поражаются мужчины
несколько чаще женщин; средний возраст больных составляет 30 лет.
22. Перечислите внесуставные проявления постэнтеритного реактивного артрита. Стерильный уретрит (15-70 %).
23. Какие из рентгенологических признаков воспалительного сакроилеита и спондилита у пациентов с постэнтеритным реактивным артритом отличаются от таковых у пациентов с воспалительными заболеваниями кишки? Сравнительная характеристика рентгенологических признаков артрита позвоночника при постэнтеритном реактивном артрите и воспалительных заболеваниях кишки
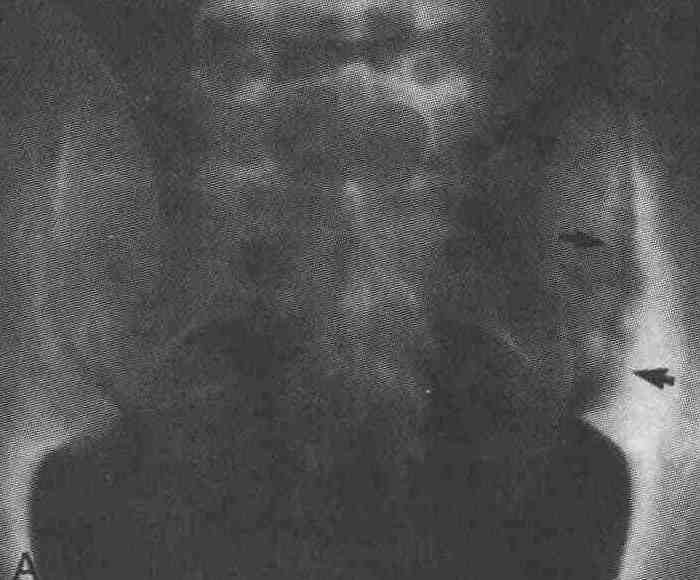
А. На рентгенограмме представлен односторонний сакроилеит (стрелки) у пациента с реактивным артритом. В. На рентгенограмме представлены обширные, некраевые синдесмофиты (стрелки) позвоночника у пациента с реактивным артритом 24. Как часто у пациентов с постэнтеритным реактивным артритом имеются клинические признаки синдрома Рейтера? Клинические признаки синдрома Рейтера, включающие воспалительные артриты, уретриты, конъюнктивиты, увеиты и поражение кожи и слизистых оболочек, могут развиваться через 2-4 нед после перенесенных острого уретрита или заболеваний, сопровождающихся диареей. Частота развития этих признаков варьирует в зависимости от возбудителя, вызвавшего основное заболевание: при заболеваниях, вызванных Shigella, она составляет 85 %; Salmonella — 10-15 %; Yersinia — 10 %; Campylo-bacter- 10%. 25. Каково содержание HLA-B27 у пациентов с постэнтеритным реактивным артритом по сравнению с нормальной здоровой популяцией людей? • У 70-80 %пациентовсреактивньмартритомимеетсяНЬА-В27;внормальнойкон-трольной
популяции людей частота носительства HLA-B27 не превышает 4-8 %.
26. Существует ли эффективная терапия при постэнтеритном реактивном артрите? Лечение постэнтеритного реактивного артрита 
Примечание. НП — не применяется. 27. Какова современная теория патогенеза постэнтеритного реактивного артрита? Бактериальные липополисахаридные антигены экзогенных патогенных возбудителей (Yersinia, Salmonella), вызывающих развитие инфекционного гастроэнтерита, откладываются в суставах пациента, в результате чего в последующем развиваются постэн-теритные реактивные артриты. Эти компоненты стенок бактериальных клеток способны вызывать воспалительный процесс в суставах. Роль, которую играет в патогенезе постэнтеритных реактивных артритов HLA-B7, пока еще до конца не выяснена. Один из вариантов патогенеза заключается в том, что молекулы HLA-B27 представляют эти бактериальные антигены иммунной системы организма определенным образом, что приводит к развитию реакции воспаления. Кроме того, предполагается, что существует молекулярная мимикрия между молекулами HLA-B27 и бактериальными антигенами, что является причиной аномального иммунного ответа. Важно помнить, что интактные жизнеспособные микроорганизмы не дают бактериального роста при посеве синовиальной жидкости из суставов пациентов с реактивным артритом. 28. Кто такой Уиппл? Джордж Хойт Уиппл (George Hoyt Whipple), доктор медицины, в 1907 г. опубликовал клиническое наблюдение, в котором описал 36-летнего миссионера с медицинским образованием, страдающего диареей, синдромом мальабсорбции со снижением массы тела, мезентериальной лимфаденопатией и мигрирующим полиартритом. Он назвал это заболевание "кишечной липодистрофией", но оно получило известность как болезнь Уиппла. Доктор Уиппл также стал лауреатом Нобелевской премии по физиологии в 1934 г. и основал Медицинскую школу (факультет) в Рочестерском университете. 29. Перечислите мультисистемные проявления болезни Уиппла. • Гипотрофия/снижение массы тела.
30. Опишите клинические проявления артрита, развивающегося при болезни Уиппла. Болезнь Уиппла наиболее часто поражает белых мужчин среднего возраста. У 60 % пациентов серонегативный олигоартрит или полиартрит проявляется клинически, с годами могут появиться симптомы поражения кишки. Более чем у 90 % пациентов артриты развиваются на определенном этапе течения заболевания. Артриты при этом носят воспалительный, часто мигрирующий характер и не связаны с симптомами поражения кишки. Сакроилеит или спондилит встречается у 5-10 % пациентов, особенно у носителей HLA-B27 (33 % пациентов). Анализ синовиальной жидкости показывает присутствие воспалительного экссудата с содержанием лейкоцитов 5000-100 000 клеток/мм3. Рентгенологические изменения при этом обычно незначительны. 31. Какова этиология болезни Уиппла? У пациентов с болезнью Уиппла во многих тканях имеются отложения характерных депозитов, которые окрашиваются перйодной кислотой (реакция Шиффа). Эти депозиты содержат стержнеобразные свободные бациллы, которые можно видеть при электронной микроскопии. Недавно эти бациллы были идентифицированы как новый микроорганизм, грамположительный актиномицет, носящий название Tropheryma whippelii. 32. Какова тактика лечения пациентов с болезнью Уиппла? Тетрациклин, пенициллин, эритромицин или триметоприм-сульфаметоксазол (ТМП/ СМЗ) необходимо принимать не менее 1 года. После лечения возможно развитие рецидивов (в 30 % случаев). При поражении центральной нервной системы рекомендуется назначать хлорамфеникол или ТМП/СМЗ. 33. Какие ревматологические проявления описаны у пациентов с целиакией (глю-тенчувствительная энтеропатия)? • Артриты. Симметричный полиартрит, вовлекающий
преимущественно крупные суставы (коленные и голеностопные чаще, чем тазобедренные
и плечевые); может предшествовать появлению симптомов энтеропатии у 50
% пациентов.
34. Какой тип HLA встречается у пациентов с целиакией чаще, чем в контрольной здоровой популяции людей? HLA-DR3, часто вместе с HLA-B8, встречается у 95 % пациентов с целиакией (по сравнению с 12 % среди контрольной здоровой популяции людей). 35. Какова тактика лечения вторичного артрита у пациентов с целиакией? При переходе на диету, не содержащую глютена, полиартрит у пациентов с целиакией быстро проходит. 36. Опишите синдром артрита/дерматита у пациентов, которым были наложены обходные межкишечные анастомозы. Этот синдром встречается у 20-80 % пациентов, которым было выполнено хирургическое наложение обходных межкишечных анастомозов для лечения ожирения. Характерным признаком этого синдрома является воспалительный симметричный полиартрит, часто мигрирующий, поражающий суставы как верхних, так и нижних конечностей. Рентгенологическая картина при этом обычно нормальная, несмотря на то что у 25 % больных имеется хроническое рецидивирующее течение артрита. Примерно у 80 % больных развиваются поражения кожи, наиболее характерными из которых являются макулопапулезная и везикулопустулезная сыпь. Патогенез этого синдрома включает избыточный рост бактериальной микрофлоры в слепых (отключенных) петлях кишки, что приводит к антигенной стимуляции, которая, в свою очередь, вызывает формирование иммунных комплексов (часто содержащих криопреципитируемые компоненты бактериальных антигенов) и образование депозитов в суставах и коже. Лечение включает назначение нестероидных противовоспалительных препаратов и антибиотиков для орального применения, которое обычно сопровождается уменьшением выраженности клинических симптомов. Хирургическое восстановление пассажа содержимого по слепым петлям кишки приводит к полному исчезновению симптомов заболевания. 7. Какие заболевания поджелудочной железы сопровождаются развитием ревма-тологических синдромов? Панкреатит, карцинома поджелудочной железы и недостаточность поджелудочной железы. 38. Перечислите клинические проявления синдрома панкреатического панникули-та (целлюлита). Панкреатический панникулит (целлюлит) является
системным синдромом, который встречается у некоторых пациентов с панкреатитом
и панкреатической ацинарно-кле-точной карциномой. Клинические проявления
этого синдрома включают:
39. Какова причина развития синдрома панкреатического панникулита? При исследовании биоптатов кожи и синовиальной оболочки суставов обнаруживаются некрозы жировой ткани, вызванные высвобождением трипсина, амилазы и липазы вследствие заболеваний поджелудочной железы. 40. Какие поражения костей встречаются при недостаточности поджелудочной железы? Остеомаляция, связанная с мальабсорбцией жирорастворимого витамина D. |