|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 40. БОЛЕЗНЬ КРОНА 1. На основании каких симптомов у пациента можно заподозрить болезнь Крона? Начальные симптомы болезни Крона
Диагностика болезни Крона
нередко растягивается на месяцы и годы из-за разнообразия симптомов и частого
скрытого течения заболевания. Если пациент в возрасте 20-30 лет жалуется
на постоянные боли в животе и диарею, прежде всего необходимо подумать
о возможности наличия у него болезни Крона. Однако не у всех пациентов
поражение терминального отдела подвздошной кишки сопровождается диареей,
некоторые пациенты страдают запорами. Чаще всего встречаются жалобы на
боли в низу живота, связанные по времени с приемом пищи и дефекацией. Боль
чаще всего локализуется в правом нижнем квадранте живота и начинается через
полчаса после еды (в результате гастроилеального рефлекса), затем через
3-4 ч повторяется снова, когда химус достигает пораженного терминального
отдела подвздошной кишки. Если боль возникает не только после дефекации,
но и предшествует ей, это говорит о поражении толстой кишки. Диарея при
болезни Крона имеет свои особенности. Стул при этом бывает большого объема
и относительно нечастый, что отражает тонкокишечную локализацию заболевания.
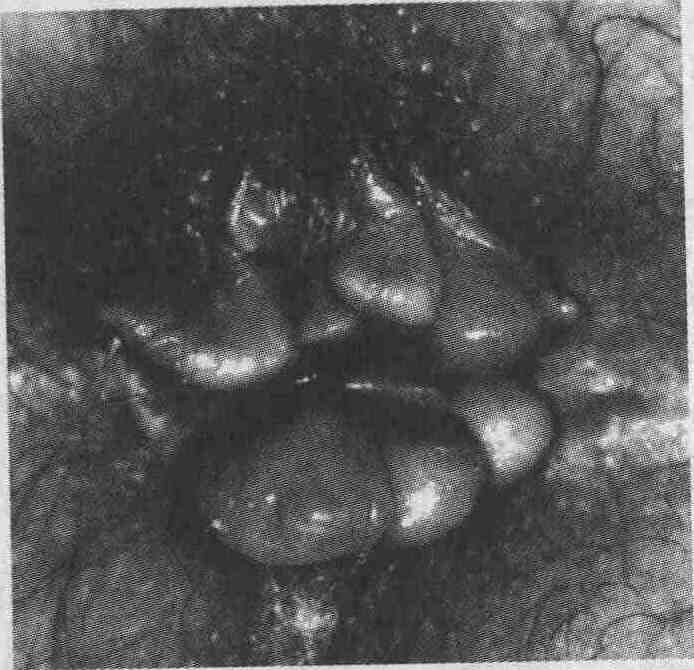
Фотография отечных перианальных полипов у пациента с болезнью Крона 2. Как можно поставить диагноз болезни Крона? К сожалению, не существует
какого-либо патогномоничного лабораторного теста для верификации диагноза
болезни Крона. Для дифференциальной диагностики болезни Крона и функциональных
кишечных расстройств используют маркеры острой фазы воспаления, такие как
С-реактивный белок (наиболее специфичен для болезни Крона).
3. С какими заболеваниями необходимо проводить дифференциальную диагностику болезни Крона? Так как пик заболеваемости
болезнью Крона приходится на возраст от 60 до 70 лет, у пожилых пациентов
необходимо исключить наличие дивертикулита и рака. У пациентов из развивающихся
стран и у ВИЧ-инфицированных пациентов следует исключить наличие микобактериального
энтерита.
4. Чем отличается болезнь Крона от язвенного колита? Симптомы. Для язвенного
колита более, чем для болезни Крона, характерна кровянистая частая диарея,
так как он обычно поражает дистальные отделы толстой кишки. Болезни Крона
присущи боли в животе и более объемная, чем при язвенном колите, диарея,
также сопровождающаяся болью. Такие внекишечные проявления, как артриты,
узловатая эритема, гангренозная пиодермия, стоматит и ирит/увеит встречаются
при обоих типах колита. Перианальные поражения в виде перианальных полипов
и свищей четко указывают на наличие болезни Крона.
5. Кто чаще всего страдает болезнью Крона? Болезнь Крона была описана у представителей всех этнических групп и рас. Однако частота развития ее гораздо выше среди белых людей, живущих в умеренном поясе, как на севере, так и на юге. Самая высокая частота встречаемости болезни Крона и язвенного колита отмечается среди североамериканских и западноевропейских евреев (ашкеназы): в 4-6 раз выше, чем у белых не евреев, и выше, чем у сефардских евреев. Возрастной пик начала заболевания приходится на 13-20 лет, второй пик описан в среднем возрасте. Но при этом нет ни одной возрастной группы, где бы не встречались случаи болезни Крона. Возраст пациентов с болезнью Крона колеблется от нескольких дней до 89-100 лет. Половые различия при этом несущественны. К болезни Крона наблюдается более высокая семейная предрасположенность, чем к язвенному колиту; примерно у 20 % пациентов есть родственники первой ступени, страдающие болезнью Крона. 6. Почему пациенты с болезнью Крона испытывают боль? Боль при болезни Крона обусловлена частичной закупоркой просвета кишки и затруднением прохождения химуса через ее просвет. Закупорка просвета кишки обычно происходит вследствие нарушения нервно-мышечных функций в результате транс-мурального отека и воспаления стенки кишки, сопровождающих поражение ее слизистой оболочки при болезни Крона. Фиброзные стриктуры кишки встречаются редко. В большинстве случаев эпизоды частичной кишечной непроходимости при болезни Крона быстро реагируют на терапию глюкокортикоидными гормонами. При поражении серозной поверхности кишки у пациентов наблюдаются постоянная боль и резкая болезненность живота при пальпации. Раздутая, отечная, воспаленная брыжейка также вызывает постоянную боль. Тяжелые, тянущие боли в животе возникают также при образовании межкишечного абсцесса. 7. Чем обусловлена диарея у пациентов с болезнью Крона? Диарея при болезни Крона может иметь различные механизмы. Большинство случаев, вероятно, объясняется частичным нарушением проходимости кишки и нервно-мышечной дискоординацией ее стенки. Избыточное развитие кишечной микрофлоры вследствие нарушения моторики и частичного нарушения проходимости кишки может приводить к деконъюгации желчных кислот, развитию мальабсорбции жиров и диарее. Воспаленный и изъязвленный терминальный отдел подвздошной кишки и ободочная кишка не в состоянии эффективно реабсорбировать воду и электролиты, что также способствует увеличению жидкости в просвете кишки. Недостаточное всасывание солей желчных кислот при поражении или удалении хирургическим путем терминального отдела подвздошной кишки приводит к так называемой холерической диарее, при которой неабсорбированные дегидроксилированные желчные кислоты способствуют секреции в просвет кишечника воды и хлоридов. Терапия при этом должна быть направлена на прерывание всех этих механизмов. 8. Каков прогноз у пациентов с болезнью Крона? Прогноз у пациентов с простой рецидивирующей формой болезни Крона благоприятный: более 90 % таких рецидивов хорошо поддаются консервативной терапии. Отдаленный прогноз при болезни Крона тоже хороший, без снижения предполагаемой продолжительности жизни. Популяционные исследования, проводившиеся в Копенгагене Мункхолмом (Munkholm) и соавт., показали, что 20-летняя выживаемость пациентов с болезнью Крона практически не отличается от таковой в популяции (см. график). 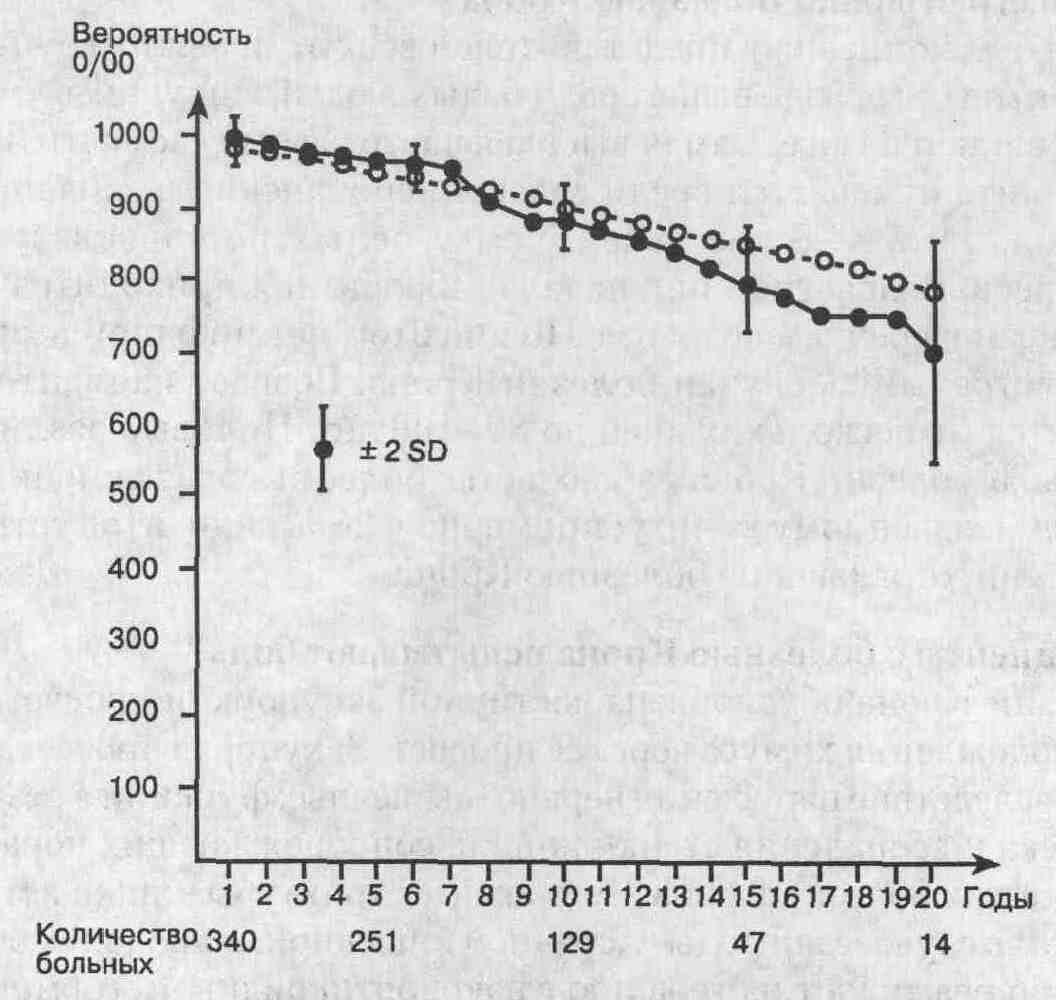
Обобщенные данные по выживаемости пациентов с болезнью Крона (сравнение с предполагаемой выживаемостью в основной популяции соответствующего пола и возраста). • — наблюдаемые случаи, О — предполагаемые случаи. (Из: Munkholm P., Langholz Е., Davidsen M., Binder V. Intestinal cancer risk and mortality in patients with Crohn's disease. Gastroenterology, 105: 1716-1723, 1993, с разрешения авторов.) 9. Каким образом можно прогнозировать обострение болезни Крона? Исследования показали, что прогнозировать предстоящее обострение болезни Крона достаточно сложно. Бригнола (Brignola) и соавт. предложили прогностический индекс предполагаемого обострения, точность которого достигает 85 %. Этот прогностический индекс состоит из трех слагаемых, которые представляют собой серологические маркеры острой фазы воспаления. К ним относятся скорость оседания эритроцитов (СОЭ), кислый а2-гликопротеин и а2-глобулин. У пациентов, у которых значение этого индекса более +0,35, обострение должно наступить в 100 % случаев в течение 18 мес, тогда как у пациентов, чей индекс ниже +0,35, обострение за тот же временной интервал может наступить только в 18 % случаев. Эти и некоторые другие авторы считают, что чем дольше пациент находится в состоянии ремиссии, тем больше вероятность, что она будет продолжаться и дальше. Если ремиссия продолжалась меньше 12 мес, то имеется 65 % вероятность, что обострение наступит в последующие 18 мес. Тогда как при продолжении ремиссии в течение 12 мес и больше вероятность возникновения обострения в ближайшие 18 мес снижается до 20 %. 10. Насколько велика вероятность, что дети Ваших пациентов тоже будут страдать болезнью Крона? Лучшая оценка риска развития болезни Крона и язвенного колита у родственников пациентов с соответствующими заболеваниями была проведена доктором Джерри Роттером (Jerry Rotter) и коллегами из Лос-Анджелеса (см. таблицу). Сходные данные были получены и в Университете г. Чикаго. Риск развития болезни Крона у сиб-сов пациентов, страдающих этим заболеванием, оценивается как 17 % для евреев и 7 % для людей другой национальности. При этом риск развития заболевания у других родственников первой степени (родителей и детей) несколько ниже, так же как и в случае с язвенным колитом. Риск развития воспалительных заболеваний кишки у родственников первой степени пациентов, страдающих данной патологией
11. Какова диагностическая ценность рентгенологического (с использованием рент-геноконтрастной бариевой взвеси) и эндоскопического методов исследования при болезни Крона? Контрастное рентгенологическое
исследование до сих пор остается методом выбора для диагностики болезни
Крона. В США только у 10-15 % пациентов заболевание ограничено толстой
кишкой, у остальных наблюдается либо изолированное поражение тонкой кишки
(35 %), либо илеоколит (50 %). Поражение желудка и двенадцатиперстной кишки
при болезни Крона встречается очень редко (менее 5 %), а поражение желудка
и двенадцатиперстной кишки без вовлечения в патологический процесс дистальных
отделов желудочно-кишечного тракта — еще реже. Тонкокишечная (высокая)
клизма представляет собой очень высокочувствительный метод для выявления
стриктур тонкой кишки.
12. Перечислите внекишечные проявления болезни Крона. Кроме поражения перианальной области (которое не является истинно внекишечным), наиболее часто встречающимися внекишечными признаками болезни Крона являются болезни суставов, которые наблюдаются у более чем 20 % пациентов с болезнью Крона. Поражения суставов при болезни Крона делятся на два типа. К аксиальным артропатиям относятся сакроилеит и анкилозирующий спондилит. Эти заболевания в 5 раз чаще встречаются у пациентов с болезнью Крона, чем без нее. Это связано со сцепленным наследованием генов, отвечающих за предрасположенность к болезни Крона и спондилиту. Эти пациенты обычно HLA-B27 позитивны. Между симптомами аксиальной артропатии и кишечными проявлениями болезни Крона обычно не просматривается никакой связи. Иногда при применении нестероидных противовоспалительных препаратов для лечения артропатии у пациентов усугубляется течение воспалительного заболевания кишки. Другим типом поражения суставов является периферическая артропатия, которая, как правило, возникает при обострении поражения кишки. В зависимости от локализации кишечного поражения: Сочетающиеся с поражением толстой кишки Кожа, глаза, суставы, полость рта, печень и желчевыводящая система Сочетающиеся с поражением тонкой кишки Недостаточность питания, мочекаменная болезнь, желчнокаменная болезнь, гидронефроз Неспецифические Амилоидоз, остеопороз, анемия В зависимости от степени активности воспалительного процесса в кишке: При высокой активности Артриты, узловатая эритема, ирит/увеит, анемия При средней активности Гангренозная пиодермия Не связанные с воспалением Склерозирующий холангит, анкилозирующий спондилит, сакроилеит 13. Какова должна быть лечебная тактика при первом приступе болезни Крона? Для лечения пациентов с болезнью
Крона легкой и средней степени тяжести в первую очередь применяют 5-аминосалицилаты
(5-АСК).
Выбор препарата зависит от локализации поражения. Если поражены и подвздошная
и толстая кишка, препаратом выбора является мезаламин (Pentasa и Asacol),
так как высвобождение собственно активного вещества — 5-АСК — при этом
происходит непосредственно в тонкой и толстой кишке. Если имеется изолированное
поражение толстой кишки, то применяют сульфасалазин или олсалазин (Dipentum),
так как высвобождение 5-АСК из этих препаратов происходит под действием
гидролитической активности бактерий толстой кишки. Для лечения заболевания,
ограниченного тонкой кишкой, предпочтение следует отдать препарату "Pentasa".
Собственная токсичность 5-АСК минимальна. Дипентум предпочтительнее других
препаратов у пациентов с более высокой частотой диареи.
14. Какова должна быть тактика лечения у пациентов с рецидивирующей формой болезни Крона? Рецидивирующая болезнь Крона
легкой и умеренной степени иногда поддается терапии большими дозами 5-АСК.
Однако часто для достижения ремиссии заболевания необходимы короткие курсы
лечения преднизолоном. Кроме того, часто в лечении таких пациентов приходится
использовать и антибиотики.
15. Каким образом можно удержать однажды достигнутую ремиссию у пациентов с болезнью Крона? Установлено, что препараты, содержащие 5-АСК, по крайней мере частично эффективны в поддержании ремиссии при болезни Крона, так же как и при неспецифическом язвенном колите. При этом в течение длительного времени можно безопасно назначать эти препараты в дозах, составляющих примерно половину от тех, которые используют в остром периоде заболевания. С этой целью можно использовать также иммуносупрессанты азатиоприн и 6-меркаптопурин. Однако если ремиссия у пациентов была достигнута при сочетанном приеме азатиоприна и преднизолона, для ее поддержания необходимо продолжать прием азатиоприна, иначе у 70 % пациентов в течение года возникает очередной рецидив заболевания. 16. Каковы показания к хирургическому лечению пациентов с болезнью Крона? Показания к хирургическому лечению пациентов с болезнью Крона Отсутствие эффекта от консервативной
терапии
При развитии абсцессов, как в перианальной области, так и внутрибрюшных, необходимо их дренирование. Кроме того, при наличии внутрибрюшных абсцессов при болезни Крона надо выполнять не только их дренирование, но и иссечение свища, приведшего к их образованию. Чрескожное дренирование внутрибрюшного свища редко приводит к удовлетворительному результату. При дренировании абсцесса перианальной области следует, по возможности, сохранить целостность сфинктера. Наличие свища не является абсолютным показанием к хирургическому вмешательству. Межкишечный свищ часто протекает бессимптомно и нередко хорошо поддается консервативному лечению. При наличии свищей перианальной области обычно хороший эффект дает лечение метронидазолом и другими препаратами, а попытки его хирургического лечения зачастую не приводят к хорошим результатам или заканчиваются повреждением сфинктера. Оперативное лечение кишечно-вагинальных свищей представляет собой значительные трудности, тогда как их консервативное лечение нередко приводит к выраженному уменьшению клинических симптомов. Наружные кишечные свищи также часто сопровождаются минимальной симптоматикой, однако при их оперативном лечении необходимо прибегать к резекции участка кишки, который привел к образованию свища и может привести к образованию следующих. Кишечно-мочепузырные свищи также обычно лечатся хирургическим путем. 17. Насколько вероятны рецидивы заболевания после хирургического лечения пациентов с болезнью Крона? При проведении нескольких
тщательных эндоскопических исследований было установлено, что выявляемые
при эндоскопии рецидивы заболевания обнаруживаются через год у 70 % пациентов,
прооперированных по поводу поражения подвздошной и ободочной кишки при
болезни Крона. Симптомы заболевания рецидивируют менее часто и в более
поздние сроки — они возникают у 35 % пациентов через 3 года после операции.
Симптомы рецидива заболевания у пациентов после частичной резекции толстой
кишки по поводу ее ограниченного поражения при болезни Крона развиваются
приблизительно у 40 % пациентов в течение 5 лет.
18. Какие существуют методы лечения пациентов с поражением перианальной области при болезни Крона? При лечении таких пациентов необходимо соблюдать особую осторожность! Поражения перианальной области у пациентов с болезнью Крона могут быть различными по тяжести, от бессимптомных отечных полипов и до мелких свищей, сильно болезненных, открытых и постоянно мокнущих. Местное лечение таким пациентам показано почти всегда; оно включает в себя сидячие ванночки, тепло, постоянное дренирование и содержание перианальной области в чистоте. Для уменьшения воспаления и болезненности в перианальной области можно применять гидрокортизоновые крем и суппозитории. Также эффективной мерой является прием метронидазола по 1 -1,5 г в день. В качестве альтернативного антибиотика можно использовать ципро-флоксацин. Если перианальная область слишком болезненна для осмотра даже под внутривенной анестезией, осмотр должен проводить под общим обезболиванием опытный хирург (для исключения перианального или периректального абсцесса). Для обнаружения абсцесса, который требует выполнения дренирования, также можно использовать компьютерное сканирование таза. При хирургических манипуляциях в этой области следует быть очень осмотрительным и не прибегать к обширным рассечениям тканей, чтобы не повредить сфинктер, в результате чего может возникнуть его функциональная недостаточность. Хирургические вмешательства при болезни Крона в перианальной области часто приводят к возникновению незаживающих, постоянно открытых, мокнущих ран. 19. Каков риск развития рака кишки у пациентов с болезнью Крона? На этот вопрос не существует однозначного ответа. Рак тонкой кишки, хотя и встречается у пациентов с болезнью Крона чаще, чем в общей популяции, достаточно редок. Рак тонкой кишки чаще всего возникает в тех петлях, которые поражены болезнью Крона на большом протяжении. Сравнительная оценка частоты развития рака толстой кишки у пациентов с толстокишечной локализацией болезни Крона и в общей популяции свидетельствует, что рак толстой кишки у таких пациентов встречается в 18 раз чаще. Недавно проведенные в Копенгагене сравнительные исследования продемонстрировали, что риск развития рака толстой кишки при болезни Крона не ниже, чем при неспецифическом язвенном колите. Оценка риска развития рака толстой кишки при болезни Крона и неспецифическом язвенном колите
Из: MunkholmP.,LangholzE., Davidsen M., Binder V. Intestinal cancer risk and mortality in patient with Crohn's disease. Gastroenterology, 105:1716-1723,1993, с разрешения авторов. Колоноскопическое динамическое наблюдение за пациентами с болезнью Крона осуществлять сложнее, чем за пациентами с неспецифическим язвенным колитом, поскольку морфологическая картина слизистой оболочки кишки при болезни Крона неоднородна и обычно представляет собой множество отдельных язв, часто с образованием стриктур, а под видом любого из этих образований может быть скрыта как дисплазия, так и рак. Поражение, связанное с дисплазией или инфильтративным образованием, является признаком язвенного колита, который практически невозможно обнаружить у пациентов с болезнью Крона. Таким образом, следует или нет проводить динамическое Колоноскопическое наблюдение за пациентами с болезнью Крона,— один из самых спорных и сложных вопросов в гастроэнтерологии. 20. Является ли болезнь Крона инфекционным заболеванием? С клинической точки зрения ясно, что нет. В мировой практике известно только несколько случаев, когда в супружеской паре, где один из супругов страдает болезнью Крона, заболел и второй член семьи (а ведь таких пар — десятки тысяч). С точки же зрения этиологии вопрос остается открытым. Несмотря на то, что было предпринято множество безуспешных попыток обнаружить антитела, клеточный иммунитет или гистологическую картину микобактериального поражения кишки при болезни Крона, окончательное подтверждение того, что болезнь Крона вызывается Mycobacterium paratuberculosis или родственными ему микроорганизмами до сих пор не получено. В последнее время в этом направлении ведутся работы на основе современных молекулярных биологических технологий. Недавно возникло предположение, что болезнь Крона вызывает вирус кори. Большинство же исследователей придерживаются мнения, что поражение слизистой оболочки кишки при болезни Крона является результатом аутоиммунной агрессии, возможными пусковыми механизмами которой могут быть различные чужеродные антигены, среди которых могут встречаться и возбудители инфекционных заболеваний. Однако основной причиной развития заболевания являются все-таки не возбудители, а нарушения иммунной системы. 21. Какова роль энтерального и парентерального питания в лечении пациентов с болезнью Крона? Для лечения пациентов с болезнью Крона с успехом применяют парентеральное и энтеральное питание, включающее элементную и полимерную диеты. Энтеральное и парентеральное питание применяют для лечения детей с задержкой роста и развития. Этот процесс оказался обратимым, и такие дети, получая с искусственным питанием необходимое количество калорий и белка, достигают развития, соответствующего их возрасту. Клинические исследования доказали, что энтеральное и парентеральное питание, являющиеся эксклюзивными источниками питательных веществ, приводят к клинической ремиссии всех симптомов болезни Крона настолько же эффективно, как и применение высоких доз стероидных гормонов. Однако отдаленные результаты энтерального и парентерального питания у пациентов с болезнью Крона хуже, чем при использовании стероидных гормонов. У 70 % пациентов возникает рецидив заболевания после перехода на обычное питание. Таким образом, применение этого лечения ограничено из-за его временного эффекта, высокой стоимости смесей для энтерального и парентерального питания, а также необходимости проведения зонда в желудок. Однако эту лечебную тактику можно использовать у детей с задержкой развития при болезни Крона. 22. Когда и каким образом можно применять иммуносупрессанты для лечения пациентов с болезнью Крона? В настоящее время иммуносупрессанты не относятся к основным лекарственным средствам для лечения пациентов с болезнью Крона. Обычно их используют с целью увеличения эффекта стероидных гормонов при лечении болезни Крона в острой стадии или для снижения дозы или прекращения приема стероидных гормонов при лечении хронической формы заболевания. Чаще всего для этого используют азатиоприн и 6-меркап-топурин, их эффективность подтверждена клиническими исследованиями. Терапевтический эффект этих препаратов проявляется через 3-4 мес. Эффективность метотрек-сата и циклоспорина в этих исследованиях была признана более низкой. Циклоспорин действует быстро, в течение 1 -2 нед, но при его отмене возникает рецидив заболевания, а для длительного приема он слишком токсичен. Изучению эффективности метотрек-сата было посвящено недавно проведенное исследование в Канаде, однако роль этого препарата в лечении пациентов с болезнью Крона так и осталась невыясненной. |