|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 3. ИНФЕКЦИОННО-ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПИЩЕВОДА 1. Является ли обнаружение Candida при цитологическом исследовании тканей, полученных путем щеточной биопсии (браш-биопсии), диагностическим критерием монилиального (кандидозного)эзофагита? Грибы рода Candida относятся к сапрофитным микроорганизмам желудочно-кишечного тракта человека. Для подтверждения инфекционного заболевания при исследовании образцов тканей, полученных путем смывов со слизистой оболочки пищевода или щеточной биопсии, необходимо выявить мицелиальные формы гриба, а также получить доказательства грибковой инвазии при помощи обычной биопсии тканей (см. рисунки). 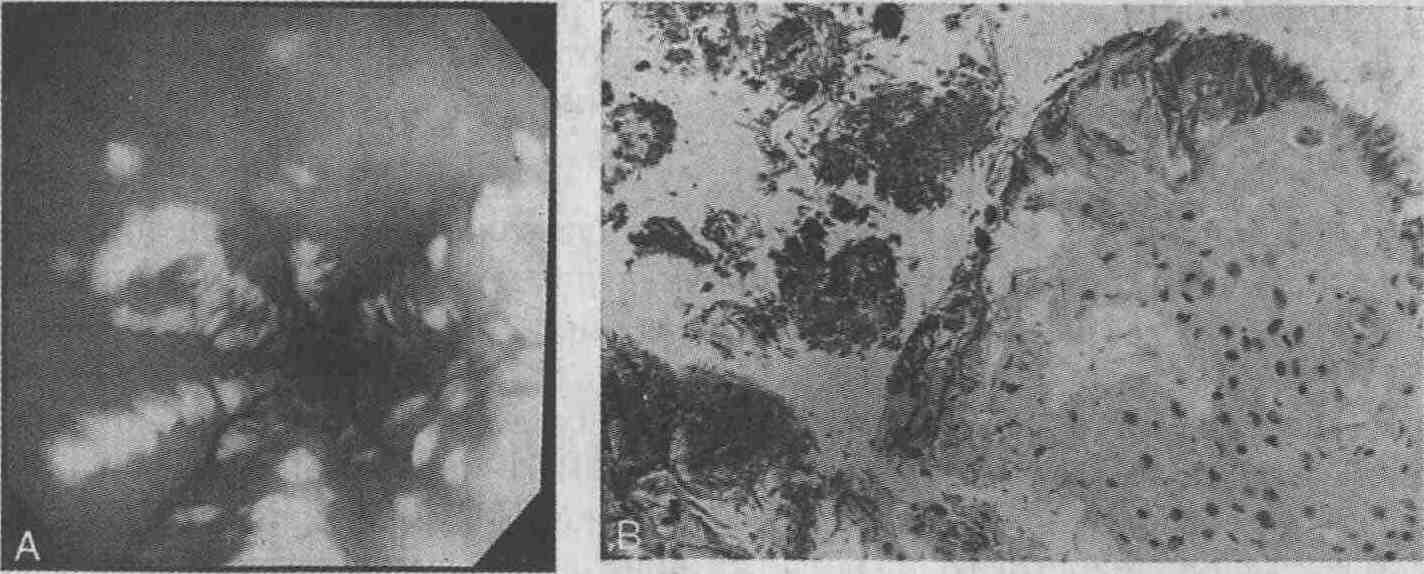
А. Эндоскопическая картина кандидозного эзофагита. Жемчужно-белый экссудат с гиперемией слизистой оболочки. В. Гистологическая картина гиф, позволяющая предположить наличие кандидозной инфекции 2. Является ли медикаметозная терапия, направленная на уменьшение кислотности желудочного сока, предрасполагающим фактором развития монилиального (кандидозного) эзофагита у пациентов с нормальным иммунным статусом? У пациентов, принимающих блокаторы Н2-рецепторов гистамина, с большей частотой выявляется подтвержденная бактериологическим методом колонизация в пищеводе грибов рода Candida, что является предрасполагающим фактором развития эзофагита. 3. Необходимо ли проведение общего противогрибкового лечения кандидозного эзофагита у больных со СПИДом? Несмотря на то что больным с нарушениями иммунного статуса рекомендуется назначение системных противогрибковых препаратов, в состав которых входит имидазол (например, флюконазол, 100-200 мг/день внутрь, или кетоконазол, 400-800 мг/день внутрь), более целесообразным является проведение местной терапии. Применение вагинальных таблеток с клотримазолом внутрь (по 100 мг 3 раза в день в течение недели) у больных со СПИДом оказалось успешным при лечении эзофагита практически во всех случаях. 4. Какой метод лечения следует применять в первую очередь у пациентов с гранулоцитопенией и подтвержденным монилиальным кандидозным эзофагитом? В связи с высоким риском диссеминации грибковой инфекции у пациентов с гранулоцитопенией им следует назначать внутривенно амфотерицин В. Дозировка и продолжительность лечения определяются клиническим течением заболевания у каждого конкретного больного. Лихорадящим пациентам с распространенным эзофагитом или другими признаками висцерального грибкового поражения препарат назначается в дозе 0,5 мг/кг массы тела в день. У больных без лихорадки и с незначительным поражением слизистых оболочек доза может быть уменьшена до 0,3 мг/кг. 5. Позволяет ли комбинированная терапия амфотерицином В и производными имидазола (например, флюконазолом) более успешно подавлять патологический процесс при лечении грибкового эзофагита? Несмотря на то что при комбинированном применении некоторых антибиотиков (например, 5-фторцитозина, тетрациклина, рифампина) с амфотерицином В терапевтические возможности возрастают, это не распространяется на препараты имидазольного ряда. При одновременном применении амфотерицин В и препараты имидазольного ряда действуют как антагонисты, что делает эту комбинацию препаратов нежелательной. 6. Обладают ли биопсия слизистой оболочки и цитологическое исследование мазков (щеточная биопсия) одинаковой чувствительностью при диагностике поражений пищевода вирусом простого герпеса (ВПГ) и цитомегаловирусом (ЦМВ)? Хотя биопсия слизистой оболочки пищевода и цитологическое исследование мазков в равной степени эффективны при диагностике ВПГ-инфекции, исследование мазков редко оказывается полезным при диагностике ЦМВ-инфекции. ЦМВ поражает фибробласты подслизистого слоя и клетки эндотелия сосудов, поэтому биопсию следует брать из центра язвы. ВПГ поражает клетки плоского эпителия, поэтому для гистологической верификации диагноза достаточно исследования клеток эпителия и биопсии слизистой из края язвы. Соскоб слизистой и кусочек биопсийного материала необходимо также поместить в специальную культуральную среду, поскольку вирусологическое исследование является более чувствительным методом, чем оба вышеуказанные. 7. Возможна ли дифференциальная диагностика ВПГ- и ЦМВ-эзофагита только на основе эндоскопической картины? Да, возможна. На ранних стадиях инфицирования наличие того или иного вируса может быть предположительно установлено по некоторым особенностям эндоскопической картины. На ранних стадиях инфицирования ВПГ появляются типичные везикулы (такие же, как при поражении носогубной области), на месте которых затем формируются ограниченные язвы до 0,5-2,0 см в диаметре, с приподнятыми над поверхностью слизистой оболочки гранулярными желтоватыми краями — так называемые кратерообразные язвы. На ранних стадиях ЦМВ-инфекции выявляются линейные серпообразные язвы в средней и нижней трети пищевода. Одновременное инфицирование ВПГ и ЦМВ описано у лиц с нарушениями иммунного статуса. 8. При поражении пищевода каким из трех вирусов герпеса появляются внутриклеточные тельца Кодри (Cowdry) типа А и матовое окрашивание ядер? Характерной чертой ВПГ-эзофагита
является наличие гигантских многоядерных клеток, баллонной дегенерации
эпителиальных клеток, маргинации хроматина и матовых ядер. Тельца Кодри
типа А в ядрах клеток — патогномоничный признак ВПГ-инфекции.
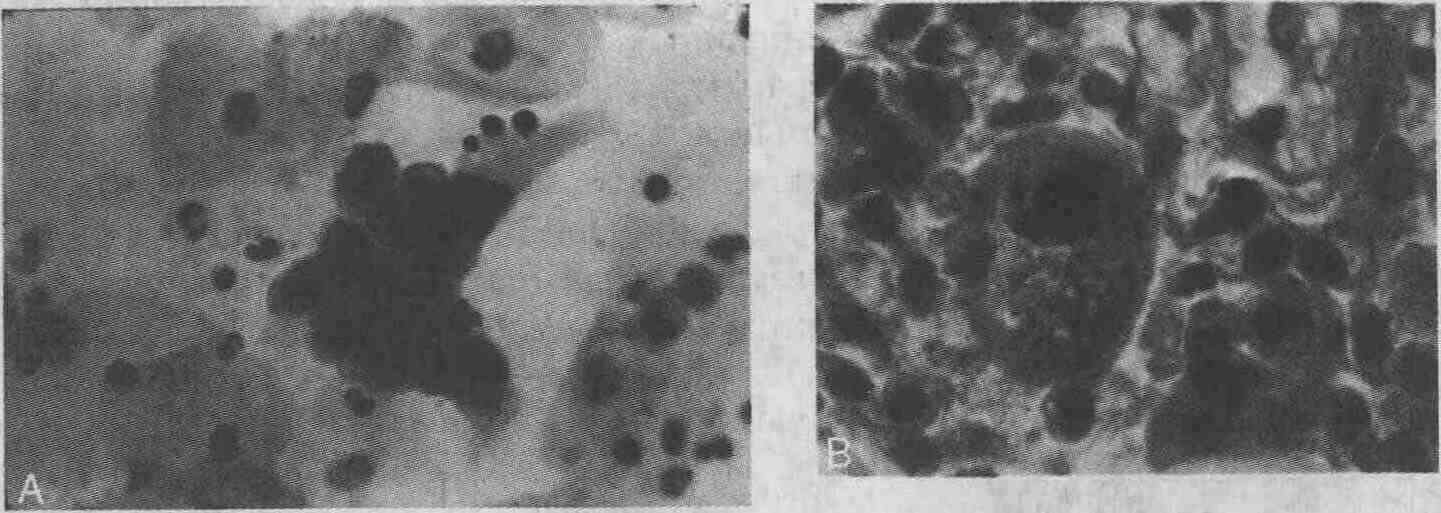
А. Цитологический мазок, иллюстрирующий внутриядерные включения Кодри типа А, представляющие собой вирус простого герпеса. В. Гистологический препарат, иллюстрирующий как цитоплазматические, так и внутриядерные включения, представляющие собой цитомегаловирус 9. Каким вирусом, ВПГ или ЦМВ, чаще вызывается дистальный язвенный эзофагит у больных СПИД ом? При наличии назолабиальных (носогубных) поражений диагноз ВПГ очевиден, однако отсутствие кожных высыпаний не позволяет исключить эзофагит, вызванный ВПГ. Что касается больных СПИДом, то у них ЦМВ чаще поражает правую половину ободочной кишки (вызывая язвенный колит), чем пищевод. У пациентов, перенесших трансплантацию костного мозга и получающих иммуносупрессивную терапию, и больных с лейкозом поражение пищевода ВПГ и ЦМВ встречается одинаково часто. Хотя при ВПГ-инфекции возможна диссеминация процесса, она развивается реже, чем при ЦМВ-инфекции, для которой обширное поражение внутренних органов является скорее правилом. 10. Для инфицирования какими из нижеперечисленных микроорганизмов наиболее характерно одновременное появление больших плоских язв овоидной формы и сероконверсия ВИЧ? У больных СПИДом потенциальными причинами возникновения инфекционных язв пищевода являются грибы рода Candida, ВПГ и ЦМВ. Ранние стадии инфекционного процесса и сероконверсия с появлением антител к ВИЧ редко сопровождаются развитием оппортунистических (вызванных условно-патогенной микрофлорой) инфекций. Описано много случаев образования гигантских язв, связанных с ВИЧ-инфекцией, характеризующихся теми же симптомами, что и другие инфекционные поражения пищевода. Как правило, при обычной биопсии, щеточной биопсии и посеве тканей слизистой оболочки микроорганизмы, обычно присутствующие у пациентов с нарушениями иммунного статуса, обнаружить не удается. При электронной микроскопии биопсийного материала, полученного из края язвы, обнаруживались частицы ВИЧ. Имеются сообщения о быстром заживлении таких язв при назначении кортикостероидных гормонов. 11. Как часто встречаются бактериальные поражения пищевода? В исследовании Уолша (Walsh) и соавт. 33 пациентам была произведена биопсия слизистой оболочки пищевода; у 19 из них диагностирован инфекционный эзофагит. У 2 пациентов из 19 (11 %) имелись признаки бактериального эзофагита. При патоморфологическом исследовании лиц с нарушениями иммунного статуса у 20 из 123 пациентов (16 %) выявлены признаки бактериального эзофагита. 12. Можно ли ставить диагноз бактериального эзофагита при обнаружении грибов или вирусов в участках тканей, забранных при биопсии слизистой оболочки? Строгие критерии бактериального эзофагита исключают возможность сопутствующего вирусного, грибкового или неопластического поражения пищевода. Для верификации диагноза бактериального эзофагита необходимо, чтобы на препаратах, окрашенных по Граму, имелись признаки бактериальной инвазии слизистой оболочки. Для исключения грибковой инфекции используется окрашивание препаратов по Шиффу и по Гомори метанамином серебра. Отрицательные результаты культивирования ВПГ и ЦМВ, а также отсутствие вирусных включений (телец) при гистологическом исследовании позволяют исключить вирусную этиологию заболевания. 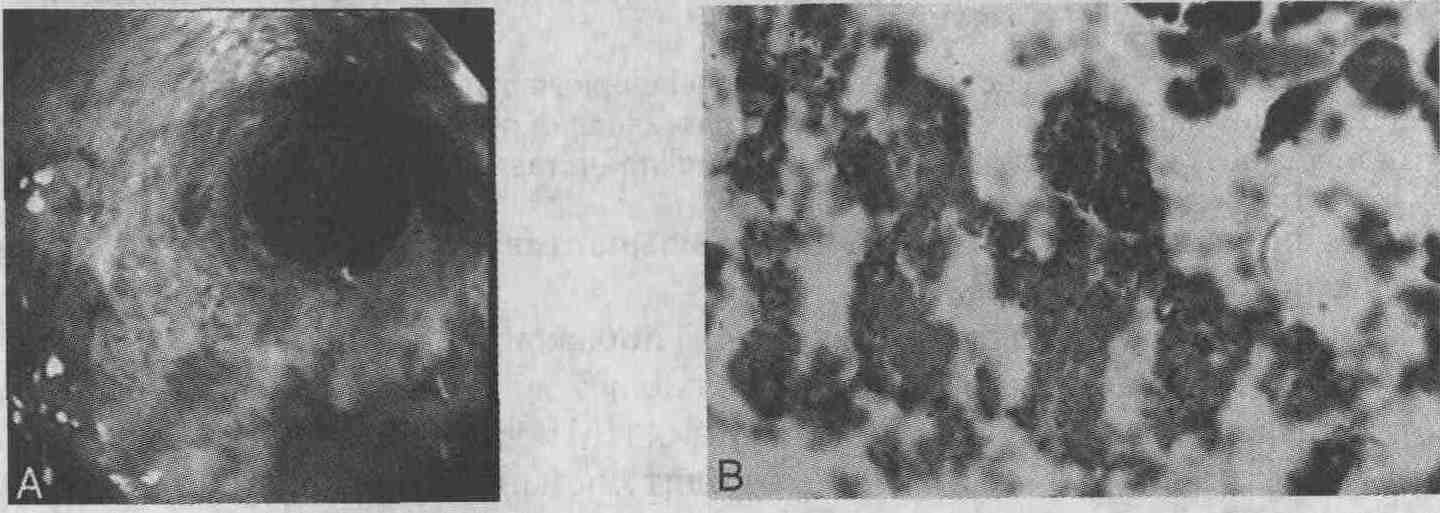
А. Эндоскопическая картина гнойного эзофагита, для которой характерны диффузный слизистый экссудат, отек слизистой оболочки с образованием булл и появление цианотического окрашивания. В. При окраске слизистой оболочки пищевода по Брауну-Хопсу (Brown-Hopps) выявляются множественные грамположительные микроорганизмы, расположенные на ее поверхности 13. Какие микроорганизмы чаще всего являются причиной развития бактериального эзофагита? В настоящее время большое распространение получила теория, согласно которой наиболее частой причиной возникновения эзофагита является микрофлора ротоглотки. При окраске препарата по Брауну-Хопсу чаще всего обнаруживаются грамположительные кокки, а также смешанная микрофлора (грамположительные кокки в сочетании с грамотрицательными палочками). Реже выявляются грамотрицательные палочки и уж совсем редко — грамположительные палочки. Пациентам с подозрением на бактериальный эзофагит показано выполнение бактериального посева крови. Бактериемия и сепсис — достаточно частые состояния при бактериальном эзофагите, а идентификация возбудителя позволяет проводить целенаправленную антимикробную терапию. 14. Может ли Mycobacterium tuberculosis быть причиной развития язвенного эзофагита? Первичное туберкулезное поражение пищевода встречается довольно редко. Так, по данным одного обзора литературы, в 46 из 54 случаев туберкулезное поражение пищевода являлось вторичным. Некоторые авторы полагают, что в случае первичного туберкулеза пищевода туберкулезное поражение других органов и тканей достоверно исключить невозможно. Поражение пищевода может развиваться в результате прямого распространения инфекции с органов средостения, при проглатывании мокроты, содержащей микобактерии, а также гематогенным или лимфогенным путем. В большинстве случаев туберкулез пищевода поддается лечению противотуберкулезными препаратами. Диффузный эзофагит, вызванный Mycobacterium tuberculosis и Mycobacterium avium-intracellulare, описан у больных СПИДом; как правило, он плохо поддается лечению. 15. Можно ли установить диагноз болезни Шагаса (Chagas) на основании результатов манометрии пищевода и гистологического исследования биоптатов глубоких слоев слизистой оболочки дистального отдела пищевода? Причиной развития болезни Шагаса является Trypanosoma cruzi, эндемичный для Южной Америки микроорганизм, который поражает клетки нервных ганглиев, вовлекая тем самым в патологический процесс многие органы. Поражение пищевода при этом напоминает ахалазию, однако давление нижнего пищеводного сфинктера не только не повышено, а, наоборот, остается низким. В типичных случаях симптомы заболевания появляются через годы и даже десятилетия после эпизода острой инфекции. Для постановки диагноза болезни Шагаса необходимо наличие типичных изменений при манометрии пищевода, положительных серологических реакций и признаков вовлечения в патологический процесс внутренних органов. Биопсия слизистой оболочки пищевода не имеет диагностического значения. При болезни Шагаса пищевод более чувствителен к воздействию нитратов и блокаторов кальциевых каналов, которые улучшают его опорожнение. В отличие от первичной ахалазии, болезни Шагаса часто сопутствуют поражения сердца, почек, кишечника и желчных путей. 16. Целесообразно ли эмпирическое лечение инфекционного эзофагита у пациентов с дисфагией и нарушениями иммунного статуса? Дисфагия — основное осложнение, развивающееся практически у всех пациентов с инфекционным эзофагитом, независимо от его этиологии. У больных с кандидозом ротовой полости или признаками носогубной ВПГ-инфекции решение о лечении грибкового или ВПГ-эзофагита не вызывает затруднений. У пациентов с нарушениями иммунного статуса ведущей причиной дисфагии является инфицирование Candida; в этих случаях следует провести недельный курс местной терапии эмпирически подобранными препаратами (клотримазолом, нистатином или производными имида-зола). При неэффективности противогрибковой терапии показано назначение ацик-ловира. Если, несмотря на проводимое лечение, симптомы эзофагита не уменьшаются или прогрессируют, целесообразно выполнить эзофагоскопию с биопсией слизистой оболочки, щеточной биопсией и посевом биоптатов. 17. Как лечить пациентов с ВПГ-эзофагитом? У пациентов с ВПГ-эзофагитом и нормальным иммунным статусом язвы пищевода заживают одновременно с везикулами в носогубной области и ротовой полости. Несмотря на возможность спонтанного выздоровления, большинство специалистов рекомендуют таким пациентам принимать ацикловир по 200 мг внутрь 5 раз в день для ускорения разрешения симптомов. Пациентам с нарушениями иммунного статуса показано назначение ацикловира в двойной дозе — 400 мг 5 раз в день — или внутривенное введение препарата по 250 мг/м2 каждые 8 ч. У пациентов с нарушениями иммунного статуса ацикловир можно применять с профилактической целью для снижения риска инфицирования ВПГ. Профилактическая доза составляет 200 мг внутрь 4-5 раз в день или 800 мг внутрь 2 раза в день. 18. Как лечить ЦМВ-эзофагит? ЦМВ-инфекция возникает у пациентов с нарушениями иммунного статуса при реактивации "спящего" вируса или в результате гемотрансфузии и трансплантации органов. При ЦМВ-эзофагите эффективны 2 препарата. Ганцикловир можно вводить внутривенно в дозе 5 мг/кг каждые 12 ч в течение 2 недель, затем — один раз в день в течение недели. При развитии у больного гранулоцитопении или при отсутствии эффекта от лечения показано применение фоскарнета в дозе 60 мг/кг каждые 8 ч в течение 2 недель, а затем — в течение еще 2 недель по 90-120 мг/кг в день. |