Опубликовано в журнале:
«Педиатрия» 2013г. Том 92, № 6ОСТРЫЙ БРОНХИТ У ДЕТЕЙ: СОСТОЯНИЕ ПРОБЛЕМЫ, АКТУАЛЬНЫЕ ПУТИ РЕШЕНИЯ
Н.Д. Сорока
Санкт-Петербургский Северо-Западный государственный медицинский университет им. И.И. МечниковаВ статье представлены данные о структуре заболеваемости и особенностях современного течения болезней органов дыхания у детей Санкт-Петербурга. Определены актуальность, место среди бронхолегочных заболеваний, особенности течения современных бронхитов в детском возрасте. Дана краткая клиническая характеристика, определены основные подходы к лечению острых бронхитов. Приведены данные клинического опыта использования нестероидного противовоспалительного препарата фенспирид гидрохлорид (Эреспал) у детей. Отмечен высокий противовоспалительный, бронхолитический, косвенный мукоактивный и противокашлевой эффекты препарата в комплексном лечении бронхитов у детей.
Ключевые слова: болезни органов дыхания, острый бронхит, дети, комплексная терапия, фенспирид гидрохлорид (Эреспал).
Data about morbidity, structure and current clinical presentations of pulmonary diseases ( PD) in children population of St. Petersburg are presented. Actuality of acute pediatric bronchitis, its place among pediatric PD and peculiarities of clinical presentations were characterized. Authors presented data of clinical experience of Fenspiride hydrochloride or Eurespal (no steroid anti-inflammatory preparation) usage in children. Examination proved its high anti-inflammatory and broncholytic activity and indirect mucolytic and antitussive action in cases of pediatric bronchitis.
Key words: pulmonary diseases, bronchitis, children, complex therapy, Fenspiride hydrochloride (Eurespal).
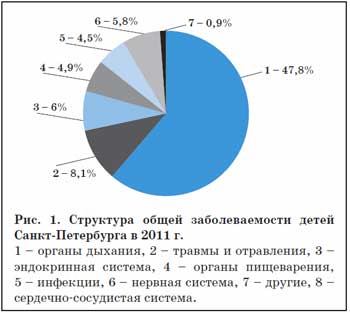
Заболевания органов дыхания являются одним из наиболее актуальных разделов педиатрии и имеют как медицинское, так и социальное значение. Статистические показатели заболеваемости детей Санкт-Петербурга за последние 20 лет наблюдения свидетельствуют о неуклонно лидирующем положении болезней органов дыхания (БОД) в структуре педиатрической заболеваемости. БОД ежегодно составляют около половины всех болезней, свойственных детскому организму (рис. 1).
В структуре бронхолегочной патологии среди заболеваний нижних дыхательных путей (ДП) безусловным лидером является бронхит (Б) – полиэтиологическое заболевание, в основе которого лежит воспаление слизистой оболочки бронхов, а клиническими проявлениями являются кашель, образование мокроты, при поражении мелких бронхов – одышка.
По данным официальной статистики, показатель заболеваемости Б колеблется в широких пределах, составляя 14–25 на 1000 среднегодового детского населения страны, т.е. 5% всех заболеваний детского возраста и около 30% БОД [1]. Многочисленными эпидемиологическими исследованиями последних лет показано, что распространенность Б выше среди детей, проживающих в крупных промышленных городах, в плохих санитарно-эпидемиологических условиях, в условиях скученности населения (детские коллективы), в регионах с холодным, влажным климатом, значительными перепадами температуры, влажности, атмосферного давления в течение суток.
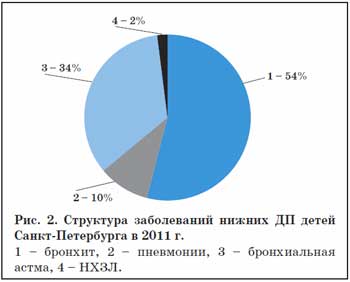
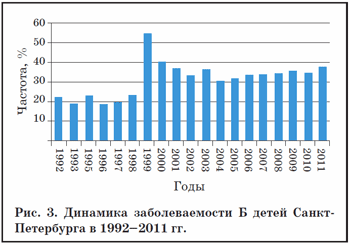
Согласно медицинской статистики Санкт-Петербурга, в течение последних десятилетий показатели заболеваемости Б достаточно устойчивы и имеют тенденцию к нарастанию. Только зарегистрированные случаи Б составляют более 50% всех заболеваний респираторного тракта (54% в 2011 г.) (рис. 2), однако истинная заболеваемость существенно выше, поскольку Б нередко статистически шифруется как ОРВИ, что занижает показатели. Практически каждый ребенок хотя бы один раз в год переносит Б, при этом заболеваемость мало зависит от возраста и пола ребенка, имеет отчетливую связь с эпидемическими подъемами ОРВИ и колеблется в широких пределах – от 18,8:1000 в 1993 г. до 36,2:1000 в 2011 г. (рис. 3) [10].
Интерес к проблеме Б у детей в последние годы существенно возрос. С улучшением диагностики, внедрением современных инструментальных приемов, диагноз Б стал шире использоваться в практике педиатра, стали диагностироваться клинические варианты болезни с дифференцированным подходом к лечению.
Актуальность проблемы Б в детском возрасте очевидна и обусловлена:
ДП являются открытым контуром во внешнюю среду и подвержены влиянию самых разнообразных патогенных факторов, способствующих Б.
- высокой заболеваемостью;
- высокой частотой формирования пневмонического процесса на фоне текущего Б;
- склонностью заболевания к затяжному, рецидивирующему, осложненному течению;
- способностью Б (преимущественно рецидивирующих) создавать предпосылки для развития бронхиальной гиперреактивности с последующим формированием обструктивных форм заболевания, бронхиальной астмы (БА);
- большими экономическими затратами на лечение (особенно рецидивирующих, обструктивных, хронических форм заболевания) как непосредственно для семьи больного ребенка, так и для органов здравоохранения государства в целом;
- высоким риском формирования хронических форм бронхолегочных заболеваний: хронического Б (ХБ), хронического обструктивного Б (ХОБ), а в зрелом возрасте – хронической обструктивной болезни легких (ХОБЛ), что неуклонно ведет к инвалидности.
К наиболее значимым предрасполагающим к Б факторам следует отнести прежде всего патологию верхних ДП: нарушение дыхания через нос (узость носовых ходов, изменения анатомии перегородок носа, аденоидные вегетации и др.), наличие очагов инфекции (ринитов, синуситов, аденоидитов, тонзиллитов и др.), носительство патогенной микрофлоры.
Большое значение для формирования Б имеет и нарушение иммунного реагирования организма ребенка: дисбаланс в иммунной системе, включая ее незрелость у детей младшего возраста, что характерно для часто болеющих детей; наличие сопутствующих аллергических заболеваний (аллергический ринит, синусит, ларингит и др.); частые простудные заболевания. Следует отметить особое значение предрасполагающих факторов для формирования неблагоприятных вариантов течения заболевания (затяжных, осложненных, рецидивирующих и др.).
Б можно отнести к полиэтиологическим заболеваниям, причем круг этиологических факторов, способных вызывать Б, чрезвычайно широк.
Согласно этиологии заболевания можно выделить три основные варианта Б:
Несмотря на разнообразие причинно-значимых факторов, способных вызвать заболевание, ведущее значение в этиологии Б принадлежит инфекциям.
- инфекционные Б , вызванные разнообразными инфекционными агентами: вирусами, бактериями, включая атипичные микроорганизмы, грибами, простейшими;
- неинфекционные Б , возникающие как следствие воздействия на слизистую оболочку ДП разнообразных аллергенов (пыль, пыльца растений и др.); токсических веществ (паров кислот, щелочей, продуктов сгорания бензина, двуокиси серы и др.); физических факторов (горячий сухой или чрезмерно холодный воздух) и др.;
- Б смешанной этиологии – когда причиной формирования заболевания является группа факторов как инфекционной, так и неинфекционной природы.
Согласно современным эпидемиологическим исследованиям, наиболее частыми возбудителями Б в детском возрасте являются вирусы и вирусно-бактериальные ассоциации (до 80% и более).
Вирусная этиология характерна для большинства острых и рецидивирующих форм заболевания. Установлена высокая тропность вирусов к слизистой оболочке ДП. При подавлении защитных механизмов бронхов (у детей ослабленных, имеющих предрасположенность, с низкими показателями здоровья) некоторые вирусы приобретают способность к длительному персистированию в клетках эпителия ДП, активизируясь под воздействием неблагоприятных факторов (переохлаждение, перегревание, инфицирование другим вирусом и др.). Спектр вирусов и их серотипов, способных вызвать Б, очень широк и достигает более 200 видов. Однако наиболее часто причиной Б являются вирусы гриппа, парагриппа, респираторно-синтициальные вирусы (РС), адено-, рино-, корона-, рота-, энтеровирусы, метапневмовирусы и др.Патогенная роль вирусной инфекции связана с негативным влиянием как на слизистую оболочку ДП, так и на весь организм в целом:
Бактериальные Б в детском возрасте встречаются существенно реже (менее 20%) и, как правило, являются осложнением изначально вирусных процессов в ДП, т.е. бактериальной суперинфекцией. Бактериальный процесс более характерен для затяжных, хронических форм заболевания и для детей с дефектами мукоцилиарного аппарата, аномалиями развития трахеобронхиального дерева, депрессией иммунных реакций организма, нарушением анатомии ДП [2, 4].
- вирусы легко внедряются в эпителий, интенсивно размножаются, нарушают обменные процессы в клетках, приводя их к гибели. Причем количество разрушенных эпителиальных клеток пропорционально патогенности вируса. Гибель эпителиоцитов приводит к нарушению целост ности эпителиального пласта, а поврежденная поверхность эпителия становится уязвимой для бактериальных возбудителей, аллергенов, полютантов и др.;
- вирусная инфекция активизирует эндогенную условно-патогенную флору;
- вирусы играют кондуктивную роль в проникновении бактериальной инфекции (преимущественно кокковой флоры) вглубь тканей стенки бронха, а присоединение бактериальной инфекции утяжеляет течение заболевания и может быть причиной неблагоприятного исхода Б;
- вирусная инфекция оказывает депрессивное влияние на специфические и неспецифические факторы защиты как на местном тканевом, так и на организменном уровне.
По условиям инфицирования ребенка, с учетом причинно-значимой микрофлоры, все бактериальные процессы в ДП принято делить на:
В этиологии внебольничных Б основными бактериальными возбудителями являются условно-патогенные пневмотропные микроорганизмы, являющиеся частью обычной флоры ДП. Среди огромного многообразия бактерий-возбудителей инфекций респираторного тракта наибольший удельный вес имеет Str. Pneumoniae (пневмококк).
- внебольничные (ненозокомиальные или амбулаторные);
- внутрибольничные (госпитальные, или нозокомиальные).
Более 50% случаев заболеваний ДП в детском возрасте связаны именно с этим патогеном. Однако микробиологическое/серологическое исследование вне сезона эпидемических вспышек ОРВИ в 10% случаев позволяет обнаружить участие в развитии Б таких возбудителей, как Bordetella pertussis и Bordetella parapertussis, Mycoplasma pneumonia, Chlamydia pneumonia. Возбудители коклюша и паракоклюша способны быть причиной Б у ранее иммунизированных детей, поскольку известно, что только после перенесенной инфекции (коклюша, паракоклюша) формируется стойкий пожизненный иммунитет, тогда как после плановых вакцинаций сила поствакцинального иммунитета значительно снижается через 3 года и полностью исчезает через 10–12 лет [6, 7].
В этиологии внутрибольничных Б большое значение имеет эпидемиологическая обстановка в стационаре, где лечится ребенок. При внутрибольничном инфицировании причиной Б может быть грамотрицательная инфекция (Klebsiella pn., Enterococcus spp., Pseudomonas aerugenosa и др.) , полирезистентные штаммы Staphylococcus aureus. Роль этих возбудителей существенно возрастает на фоне длительных, повторных курсов антибиотикотерапии. Они способны серьезно повреждать мукоцилиарный клиренс, вызывать глубокую деструкцию эпителия ДП, приводить к воспалительному поражению всех слоев стенки бронха (панбронхиту). В ходе воспалительной реакции, как правило, продуцируется большое количество цитокинов и ферментов, которые, концентрируясь в слизистой оболочке, усугубляют деструкцию эпителия, разрушают структуру эластина, способствуют формированию необратимых морфологических изменений стенки бронхов, иногда прогрессирующего характера [5].
Б неинфекционной этиологии связаны с воздействием на слизистую оболочку бронхов самых разнообразных повреждающих факторов: аллергенов, пылевых частиц, дымов, газов, при ингаляционной токсикомании – химически активных соединений (бензина, различных растворителей и др.), сигаретного дыма, физических факторов (чрезмерно низких или очень высоких температур, колебания атмосферного давления, магнитных полей и др.).
Характер реакции слизистой оболочки бронхов, а, следовательно, и особенности клинической картины таких Б зависят, как правило, от химического состава и длительности воздействия причинно-значимого фактора. Так, при воздействии на слизистую оболочку ингаляционных аллергенов возникает картина вазомоторного отека, дискринии и нередко бронхоспазма. Влияние химических и физических факторов, которые чаще имеют место в особых, экстремальных условиях (пожар, нарушение техники ингаляции, ингаляционная токсикомания и др.), вызывает раздражение слизистой оболочки бронхов, формирует ирритативный бронхит с серьезным прогнозом для исхода заболевания, снижает неспецифическую резистентность, предрасполагает к развитию вторичного воспалительного процесса инфекционной природы.
Особое значение для формирования затяжных и хронических форм Б имеет курение. Социологические исследования последних лет свидетельствуют, что около 80% детей являются пассивными курильщиками, проживая в семьях активно курящих родителей и поглощая из прокуренной атмосферы никотин и другие токсические вещества. Известно, что табачный дым содержит около 4000 химически активных соединений и оказывает:
Диагностика Б не представляет сложностей. В детском возрасте Б имеет две основные клинические формы:
- прямое раздражающее и токсическое действие на слизистую оболочку бронхов;
- снижает эффективность действия специфической и неспецифической защитных систем;
- серьезно повреждает цилиарный эпителий (парализует движение ресничек, увеличивает количество бокаловидных клеток, секрецию, способствует процессам метаплазии эпителия и др.);
- подавляет фагоцитарную активность альвеолярных макрофагов;
- угнетает синтез легочного сурфактанта и ингибиторов протеаз;
- блокирует процессы тканевого дыхания за счет избыточного образования и концентрации в крови карбоксигемоглобина;
- способствует формированию сенсибилизации и гиперреактивности бронхов (каждый 4–5-й ребенок курильщика имеет сенсибилизацию к табачному дыму);
- по данным ВОЗ, в 80–90% случаев, длительное вдыхание табачного дыма является причиной рецидивирующих и хронических заболеваний органов дыхания, а 85% случаев рака легких индуцировано курением [8].
Простой Б чаще возникает в первые дни вирусной инфекции, вслед за развитием проявлений со стороны носоглотки (ринита, фарингита, синусита и др.). С учетом тесной связи заболевания с вирусной инфекцией в клинической картине Б выделяют две группы симптомов:
- простой Б;
- обструктивный Б.
К симптомам вирусной интоксикации можно отнести нарушение самочувствия, познабливание, снижение аппетита, изменение настроения ребенка, вялость, слабость или чрезмерную возбудимость, нарушение сна, повышение температуры тела, головную боль, боли в мышцах преходящего характера. Характерны катаральные явления со стороны носоглотки.
- симптомы, связанные с вирусной интоксикацией;
- симптомы, непосредственно связанные с поражением слизистой оболочки бронхов.
К симптомам непосредственно Б можно отнести кашель, экспекторацию мокроты, появление хрипов.
Кашель является основным симптомом Б и возникает как следствие раздражения кашлевых рецепторов слизистой оболочки бронхов воспалительным процессом. Характер кашля и его интенсивность зависят от вида, вирулентности причинно-значимого возбудителя, степени повреждения слизистой оболочки бронхов.Обычно в дебюте Б кашель преимущественно сухой, навязчивый, раздражающего характера, а при поражении гортани – лающий. Пароксизмы кашля могут завершаться откашливанием скудной слизистой мокроты. При интенсивном кашле дети могут жаловаться на боли в животе (напряжение прямых мышц живота), на болезненность в нижних отделах грудной клетки (результат длительного судорожного сокращения диафрагмы), на боли в груди, в подлопаточных областях. В течение недели кашель постепенно становится менее интенсивным, более мягким, продуктивным. Как наиболее стойкий симптом заболевания кашель может сохраняться на протяжении всего периода болезни и часто покашливание беспокоит ребенка длительное время в период реконвалесценции. Однако длительный кашель (более месяца) может быть проявлением осложнений Б, инородного тела ДП, аномалий органов дыхания и др. и требует обязательного проведения лучевой диагностики (рентгенографического исследования грудной клетки).
Мокрота в первые дни Б слизистая скудная или отсутствует. В последующем количество ее нарастает, на 2-й неделе болезни она может приобретать зеленоватый оттенок за счет примеси фибрина, что не является признаком микробного воспаления. Однако при присоединении бактериальной инфекции мокрота, как правило, имеет слизисто-гнойный или гнойный характер. Чрезмерно интенсивный кашель (особенно в случаях Б гриппозной этиологии) может вызвать появление в мокроте прожилок крови. При нисходящем фибринозном трахеобронхите в мокроте могут появляться слепки фибрина. Физические параметры мокроты, объем секреции и прочие ее характеристики зависят от этиологии и характера воспалительного процесса в бронхах.
Из физикальных проявлений заболевания наибольшее диагностическое значение для Б имеют аускультативные данные. Осмотр, пальпация, перкуссия грудной клетки несут существенно меньше клинической информации. Аускультативная картина весьма вариабельна. Для простого Б характерны жесткое дыхание, нестойкие, без определенной локализации, влажные разнокалиберные и/или сухие звучные хрипы. Хрипы, как правило, изменчивы, количество их зависит от степени заинтересованности секреторного аппарата бронхов, выраженности кашлевого рефлекса. Перкуторные изменения не характерны.
Течение острого, неосложненного Б обычно нетяжелое. Достаточно быстро нормализуется температура тела, исчезают явления интоксикации и катаральные явления в носоглотке. В течение 2–3 недель уменьшается и постепенно исчезает мокрота, стихает и полностью прекращается кашель. Однако в ряде случаев сроки разрешения бронхитического процесса затягиваются более 3–4 недель, и заболевание принимает затяжное течение. Затяжное течение острого Б более характерно для Б вирусно-бактериальной этиологии.
Причинами затяжного течения Б могут быть:
Гематологические изменения неманифестны, не постоянны и зависят от этиологии Б. Однако иногда гемограмма позволяет решить вопрос о преимущественно вирусной (лимфоцитоз), бактериальной (лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево) или аллергической (эозинофилия) природе Б.
- осложнения Б (мукостаз, бронхогенные ателектазы);
- распространение воспалительного процесса на мелкие бронхи;
- бактериальное суперинфицирование;
- отсутствие полной иррадикации микроор ганизма из ДП (имунодефицитные состояния – ИДС);
- анатомические особенности строения ДП и др.
Рентгенографическое исследование грудной клетки при остром Б обычно не показано. Однако при наличии длительного кашля (более 2–3 недель), стойких односторонних, локальных катаральных явлений в легких, в случаях необычной аускультативной картины заболевания проведение рентгенологического исследования целесообразно с целью исключения пневмонического процесса, аспирации инородного материала в ДП, бронхолегочного процесса специфической природы, онкологического заболевания и др.
Рентгенологические изменения при Б неспецифичны и связаны в основном с изменением легочного рисунка. Для острого Б характерно усиление, избыточность легочного рисунка особенно в прикорневых и нижнемедиальных отделах; перибронхиальная, периваскулярная инфильтрация (размытость, нечеткость контуров легочного рисунка); реакция корней легких (увеличение интенсивности, потеря структурности, некоторое расширение, прикорневая инфильтрация).
Обструктивный Б (ОБ) – особый клинический вариант заболевания. Это Б, протекающий с явлениями нарушения бронхиальной проходимости вследствие воспалительного уменьшения просветов бронхов, преимущественно небольшого диаметра.
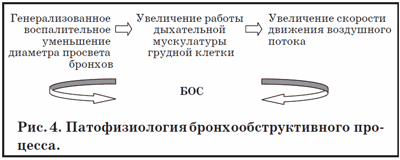
ОБ более характерен для детей первых 3 лет жизни, вследствие физиологической узости и податливости стенок бронхов, более выраженной склонности к спадению на выдохе, вязкости бронхиального секрета (за счет преобладания в нем сиаломуцинов). Эти особенности требуют особых условий для удаления секрета из ДП, а именно увеличения скорости воздушного потока (патофизиология обструктивного процесса представлена на рис. 4) [3]. Обструкция может стать источником серьезных дыхательных расстройств, требующих нередко экстренных лечебных мероприятий.
У детей раннего возраста этиологическими факторами ОБ чаще являются респираторно-синтициальная и парагриппозная 3-го типа вирусные инфекции. В более старшем возрасте, помимо вирусной инфекции, причиной ОБ могут быть внутриклеточные патогены (микоплазменная и хламидийная инфекции). ОБ у детей с признаками сенсибилизации и проявлениями атопии (особенно рецидивирующие его формы) можно рассматривать как дебют БА.
ОБ обычно начинается на фоне ОРВИ и для него, так же как и для простого Б, могут быть характерны вирусная интоксикация, кашель, наличие мокроты, хрипы. Однако отличительным клиническим симптомом ОБ является затрудненное дыхание с удлиненным продолжительным выдохом. В тяжелых случаях присоединяются экспираторная одышка и дистанционные хрипы.
Кашель при ОБ преимущественно сухой или малопродуктивный, различной интенсивности, спастического характера. Тембр кашля зависит от уровня поражения ДП.
Мокрота обычно или отсутствует, или не обильная, слизистая, а при аллергических ОБ -стекловидная, вязкая.
При физикальном исследовании обращают внимание на вздутие грудной клетки, расширение ее в передне-заднем размере, увеличение частоты дыхательных экскурсий, участие в дыхании вспомогательной межреберной мускулатуры, продолжительный, форсированный, иногда шумный выдох. Перкуторно характерен коробочный оттенок звука. При аускультации можно отметить жесткое дыхание, нарушение соотношения фаз дыхательного цикла в пользу преобладания фазы выдоха, сухие рассеянные, свистящие хрипы. При наличии в бронхах жидкого секрета могут выслушиваться и влажные хрипы (чаще мелкопузырчатые).
ОБ вирусной этиологии имеет склонность к затяжному течению. Несмотря на то, что ОБ клинически может напоминать обострение БА, у большинства детей раннего возраста бронхооб-структивный синдром (БОС) носит эпизодический характер или повторяется несколько раз на фоне ОРВИ. При рецидивирующем течении ОБ необходимо уточнение характера обструкции с целью исключения дебюта БА.
К факторам риска дебюта БА следует отнести:
К рациональным лечебно-диагностическим мероприятиям в группе детей с рецидивирующим характером течения ОБ следует отнести:
- рецидивирующий характер обструкции - 3 эпизода БОС и более;
- наследственную отягощенность по атопии;
- возникновение обструкции при контакте с аллергеном неинфекционной природы;
- наличие пищевой, бытовой, эпидермальной и других видов сенсибилизации;
- наличие других заболеваний аллергической природы: атопического дерматита, аллергическо го ринита, конъюнктивита и др.;
- уровень IgE в сыворотке крови выше 100 МЕ/л.
Рентгенографическое исследование грудной клетки при ОБ выявляет изменения, аналогичные простому Б. Из особенностей можно отметить эмфизематозность легочных полей, неравномерность пневматизации, наличие участков гиповентиляции вплоть до формирования ателектазов, как следствие обтурации бронхов, нарушения бронхиальной проходимости.
- диспансерное наблюдение;
- анализ гематологических показателей в динамике;
- консультацию аллерголога, проведение скарификационных тестов и др.;
- углубленное обследование, включающее определение IgE, исследование функции внешнего дыхания, риноцитограммы; проведение по показаниям провокационных тестов с гистамином или метахолином, медикаментозных проб с симпатомиметиками.
Лечение Б, как и лечение других заболеваний нижних ДП, включает следующие лечебные мероприятия:
Этиотропное лечение. С учетом этиологии Б педиатру чаще всего приходится решать вопрос необходимости и целесообразности противовирусной и антибактериальной терапии.
- этиотропную терапию;
- патогенетическую терапию;
- симптоматическое лечение.
Поскольку Б у подавляющего большинства детей – заболевания вирусной этиологии, определенное значение в лечении могут иметь противовирусные препараты. Однако широкого распространения противовирусная терапия в лечении Б у детей в настоящее время не получила. Это связано с тем, что препаратов, обладающих противовирусной активностью, доказанной в ходе клинических испытаний и разрешенных в детской практике, немного, основным условием их эффекта является раннее назначение (с появлением первых симптомов ОРВИ), что не всегда возможно, многие препараты обладают серьезными побочными эффектами или имеют возрастные ограничения.
Антибактериальная терапия (АБТ) чрезвычайно актуальна в лечении заболеваний нижних ДП у детей. Этот вид лечения должен быть обоснован, эмпирически подобран и направлен на подавление актуальных бактериальных патогенов. Необоснованная АБТ в педиатрии – достаточно частое явление, что связано с трудностями дифференциальной диагностики между вирусными и бактериальными инфекциями в детском возрасте, а также желанием врача подстраховаться. Известно, что антибиотики эффективны только при заболеваниях бактериальной природы и не оказывают лечебного воздействия на болезни вирусной этиологии. Необоснованное применение этой группы препаратов имеет риск серьезных нежелательных и побочных эффектов, ведущими из которых являются нарушение микробного биоценоза кишечника, формирование и распространение резистентных штаммов микробов, сенсибилизация организма ребенка, прямое токсическое воздействие и др.
При Б – заболеваниях преимущественно вирусной природы – назначение антибиотиков всегда требует взвешенного подхода с обоснованием необходимости и целесообразности применения этого вида лечения у каждого конкретного больного. Включение антибиотиков в терапию Б целесообразно только при признаках активности бактериальной инфекции.
Показанием к назначению АБТ у детей с Б могут служить:
С целью обоснования применения АБТ при Б целесообразно лабораторное подтверждение активности бактериальной инфекции исследованием гемограммы, выделением возбудителя из мокроты. Именно выделение причинно-значимого возбудителя путем бактериологического исследования существенно повышает шансы на успех АБТ.
- наличие лихорадки (t свыше 38 °С в течение более 3 дней), особенно у детей раннего возраста;
- признаки интоксикации (вялость, слабость, потеря аппетита, рвота и др.);
- наличие обильной гнойной мокроты в сочетании с интоксикацией;
- наличие очага острой или хронической инфекции на фоне текущего Б (гнойного отита, ринита, синусита, лимфоаденита и др.);
- затяжной (свыше 2 недель) или рецидивирующий характер течения заболевания;
- недоношенность или малый возраст ребенка (до 6 мес) с низкими показателями здоровья;
- неблагоприятный преморбидный фон заболевания (гипотрофия, анемия, рахит; Б на фоне ИДС, аномалий и пороков развития, генетически обусловленных заболеваний, тяжелой энцефалопатии и другой тяжелой соматической патологии);
- обострение хронического Б с клинико- лабораторными признаками активности бактериальной инфекции;
- госпитальные Б.
Принципы патогенетической терапии Б. Успех лечения Б часто определяют методы воздействия на узловые моменты патогенеза и симптомы заболевания (воспаление слизистой оболочки бронхов, кашель, формирование мокроты, обструкция и др.).
Программа патогенетического лечения должна строиться индивидуально у каждого конкретного больного с учетом возраста, ведущих симптомов заболевания, характера и особенностей течения, наличия осложнений.
Основные задачи патогенетической терапии любого клинического варианта Б:
Известно, что воспалительный процесс в ДП не завершается только устранением причины его вызвавшей, а требует противовоспалительной терапии, направленной на морфологическое и функциональное восстановление структур бронхолегочной системы [3].
- подавление воспаления слизистой оболочки ДП;
- нормализация функции секреторного аппарата и работы мукоцилиарного транспорта;
- влияние на кашлевой рефлекс;
- восстановление бронхиальной проходимо сти (устранение бронхиальной обструкции при обструктивных вариантах Б).
Современная противовоспалительная терапия должна быть направлена не только на подавление и элиминацию из организма повреждающего агента (микробиоты, причинно-значимого антигена и др.), но и на снижение проявлений интенсивности уже «запущенной» воспалительной реакции путем блокады выработки биологически активных веществ – медиаторов воспаления. Доказано, что именно неконтролируемая продукция медиаторов воспаления и их концентрация в слизистой оболочке бронхов могут играть решающую роль в поддержании воспаления, морфологической перестройке эпителия ДП, формировании осложненных, рецидивирующих форм заболевания, в хро-низации бронхолегочного процесса [1, 9, 12].
Из противовоспалительных препаратов с оптимальным фармакологическим эффектом при бронхолегочных заболеваниях наиболее целесообразным и показанным является фенспирид гидрохлорид (Эреспал, «Лаборатории Сервье»). Эреспал является неантибактериальным, нестероидным противовоспалительным, тропным к эпителию ДП, широко используемым для лечения разнообразных клинических вариантов Б препаратом.
Эреспал зарегистрирован и применяется в РФ с 1998 г. Имеет доказанный в многочисленных клинических испытаниях, проведенных как в нашей стране, так и за рубежом, многоплановый, направленный на узловые патогенетические моменты воспаления фармакологический эффект. В клинических испытаниях и экспериментально установлено, что противовоспалительный эффект Эреспал по механизму действия близок к кортикостероидам, однако препарат лишен многочисленных побочных эффектов, характерных для стероидной терапии и прежде всего не влияет на функцию системы гипоталамус–гипофиз–кора надпочечников.
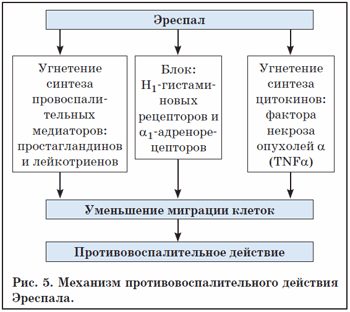
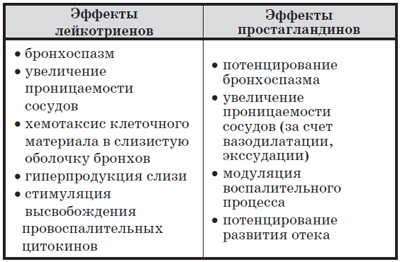
Противовоспалительное действие Эреспал связано с блокадой транспорта в клетки ионов кальция, необходимых для синтеза и активации ключевого фермента – активатора каскада арахидонового цикла – фосфолипазы А2 (рис. 5). Подавление активации арахидонового цикла препятствует выработке основных провоспалительных метаболитов арахидоновой кислоты – лейкотриенов и простагландинов и блоку их клинических эффектов (см. таблицу).
Таблица
Основные клинические эффекты клеточных медиаторов воспаления
К основным фармакологическим эффектам Эреспал можно отнести:
В настоящее время высокая клиническая эффективность Эреспал доказана в лечении ОРВИ; заболеваний верхних ДП (как острых, так и хронических - хронических отитов, синуситов и др.); всех клинических вариантов Б (включая ОБ и хронический Б); в лечении обострений ХОБЛ; в лечении бронхопневмоний у детей; как дополнительный лекарственный препарат в лечении БА [6-13].
- воздействие на сосудистый и клеточный компонент воспаления, результатом которого является уменьшение проницаемости сосудистой стенки, ограничение экссудации и отека;
- частичную блокаду α1-адренорецепторов, что снижает гиперпродукцию слизи;
- спазмолитический эффект за счет влияния на гладкую мускулатуру бронхов, способствующий улучшению бронхиальной проходимости;
- антагонистическое действие на Н1-гистаминовый рецептор, снижающее синтез и подавляющее действие гистамина, а также блокирующее увеличение объема бронхиальной секреции;
- ингибирующее влияние на синтез и секрецию фактора некроза опухоли α, простагландинов, лейкотриенов и других провоспалительных цитокинов;
- ограничение лейкоцитарной инфильтрации слизистой оболочки ДП;
- снижение интенсивности экссудативного воспаления и как результат этого процесса - влияние на основные клинические его проявления со стороны бронхолегочной системы (кашель, экспекторация мокроты, БОС и др.) [6, 7, 11, 12];
- Эреспал, блокируя эффекты некоторых бронхоконстрикторов (гистамина, серотонина, ацетилхолина, субстанции Р, лейкотриена D4 и др.), обеспечивает дополнительный бронхолитический эффект [14].
Эреспал может применяться в виде монотерапии (при легких формах заболевания), в комплексе с антибактериальными препаратами (при среднетяжелых и тяжелых формах инфекционных Б), в форме последовательного лечения после АБТ (при затяжных вариантах Б), в комбинации с бронхолитическими препаратами, что дает более стойкий и выраженный бронхолитический эффект (это может быть связано с восстановлением чувствительности β2-адренорецепторов под влиянием противовоспалительной терапии Эреспалом) [14].
Собственный опыт длительного использования Эреспал для лечения самых разных клинических вариантов Б у детей не выявил отрицательных лекарственных взаимодействий между Эреспалом и другими препаратами комплексного лечения заболеваний ДП (антигистаминными, мукоактивными, иммунотропными и др.) [13].
Следует отметить хорошую переносимость препарата пациентами, имеющими неблагоприятный аллергологический преморбидный фон или коморбидные заболевания, такие как атопический дерматит, аллергический ринит, БА, а также детьми раннего возраста (до 1 года).
Современная противовоспалительная терапия Б в детском возрасте является основой патогенетического лечения заболевания. Из известных нестероидных противовоспалительных препаратов Эреспал обладает наиболее выраженным эффектом, подавляющим ключевые звенья воспалительного процесса в ДП, независимо от этиологии бронхолегочного процесса. Воздействуя многогранно на ключевые моменты воспаления, препарат позволяет:
Контактная информация:
- снизить медикаментозную нагрузку на пациента;
- обладает косвенным мукоактивным и противокашлевым эффектом, связанным с подавлением воспаления и снижением слизеобразования в ДП;
- может использоваться в качестве основно го противовоспалительного препарата в лечении незавершенных бронхолегочных процессов по окончании курса АБТ как альтернатива антибактериальному лечению;
- является безопасным лекарственным препаратом с незначительным числом побочных и нежелательных эффектов, не имеет выраженных лекарственных взаимодействий и хорошо сочетается с наиболее часто используемыми в лечении Б лекарственными средствами;
- имеет хороший профиль безопасности.
Сорока Наталья Дмитриевна – к.м.н., доц. каф. педиатрии и детской кардиологии Санкт-Петербургского Северо-Западного государственного медицинского университета
Адрес: 193036 г. Санкт-Петербург, Лиговский пр-кт, 8.ЛИТЕРАТУРА
1. Середа Е.В. Бронхиты у детей: современные принципы терапевтической тактики. Фарматека. 2002; 11: 38–44.
2. Ревякина В.А. Кашель у детей: причины, подходы к терапии. Consilium medicum. Пульмонология. 2006; 8 (2): 38–42.
3. Самсыгина Г.А. Острый бронхит у детей и его лечение. Педиатрия. 2008; 87 (2): 25–32.
4. Инфекции респираторного тракта у детей раннего возраста. Под ред. Г.А. Самсыгиной. М.: Миклош, 2006: 111–136. B 5. Бубнова Н.И. Хронические неспецифические заболевания лёгких у детей. В кн.: Клеточная биология легких в норме и при патологии. Под ред. В.В. Ерохина, Романовой Л.К. М.: Медицина, 2000: 351–357.
6. Артамонов Р.Г. Бронхиты. Мед. научный и учебно-методический журнал. 2008; 42: 3–24.
7. Dietzsch HJ, Rupprecht E,Wunderlich P. Epidemiologic and bronchologic aspects of Chronic bronchitis in childhood (author’s transl). Padiatr. Padol. 1975; 10 (2): 176–183.
8. Васильченко Е.А. Табакокурение. М.: Интел, 2002.
9. Evrard Y, Kato G, Bodinier MC, et al. Fenspiride and inflammation in experimental pharmacology. Eur. Resp. Rev. 1991; 1 (2): 93–100.
10. Сорока Н.Д., Коршунова Е.В. Анализ тенденций в динамике статистических показателей заболеваемости болезнями органов дыхания у детей Санкт-Петербурга. Пульмонология детского возраста: проблемы и решения. Под ред. Ю.Л. Мизерницкого и А.Д. Царегородцева. М.: МНИИ педиатрии и детской хирургии Росздрава, 2009; 9: 171–176.
11. Дроздова М.В., Полевщиков А.В., Рязанцев С.В. Высокая клиническая эффективность Эреспала при лечении заболеваний верхних дыхательных путей. Новости оториноларингологии и логопедии. 1999; 2: 15–18.
12. Сорока Н.Д. Бронхиты у детей: Пособие для врачей. СПб.: Издательский дом СПб МАПО, 2006: 77–81.
13. Сорока Н.Д., Коршунова Е.В., Гомозова С.П. Эффективность и безопасность применения Фенспирида гидрохлорида (Эреспала) в лечении детей и подростков в раннем реабилитационном периоде внебольничных пневмоний. Педиатрия. 2010; 89 (2): 120–127.
14. Полевщиков А.В. Фенспирид (Эреспал) – рациональные направления использования. Клин. фармакол. и тер. 2002; 11 (5): 37–40.
| Июнь 2014 г. |