Опубликовано в журнале:
ЭФ. Педиатрия 1 / 2011Метформин в лечении сахарного диабета 2 типа у детей и подростков
Д.м.н. Т.Л. Кураева
Сахарный диабет (СД) 2 типа – полигенная патология углеводного обмена, характеризующаяся инсулинорезистентностью и относительным снижением секреции инсулина. Длительное время СД 2 типа традиционно рассматривался как заболевание, характерное для взрослых людей, преимущественно среднего и пожилого возраста. Однако с ростом распространенности СД 2 типа в последнем десятилетии заболевание все чаще выявляется среди более молодого контингента населения, включая детей и подростков.
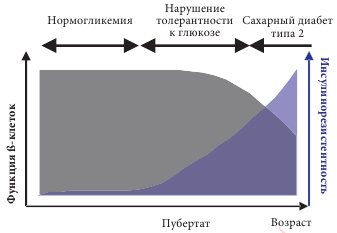
Так же как у взрослых, инсулинорезистентность у детей развивается постепенно, часто после начала пубертатного периода, с постепенным снижением функции β-клеток поджелудочной железы до того уровня, который сопровождается манифестацией СД 2 типа (рис. 1).
Рис. 1. Инсулинорезистентность и функция β-клеток.
Случаи заболевания СД 2 типа в детском возрасте зарегистрированы во всем мире, включая США, Японию, Индию, Австралию и Великобританию. Причины связывают с ростом распространенности ожирения в детском возрасте [1,2]. При этом тенденция выявления заболевания среди молодежи и подростков наблюдается не только в этнических группах, для которых характерна высокая распространенность диабета 2 типа у взрослых, но и среди европейских популяций с традиционно низкой распространенностью заболевания, а также в России [3, 4]. Пристальное внимание к проблемам терапии СД 2 типа у детей и подростков обусловлено высокой частотой развития специфических осложнений, даже в сравнении с взрослыми пациентами с СД 1 типа. В ряде работ описаны случаи микрососудистых осложнений уже на момент диагностики СД 2 типа. У 36% японских школьников с СД 2 типа на этапе установления диагноза была зарегистрирована непролиферативная ретинопатия, а через 2 года ее частота возросла уже до 39%. У 22% детей индейцев пима с СД 2 типа на момент диагностики наблюдалась микроальбуминурия, у 20–29–летних ее частота возрастала до 60% [5,6]. По данным канадских исследователей 9% из 51 пациента с манифестацией СД 2 типа в детском возрасте к 18–33 годам погибли, 6% находились на диализе, у 2% больных были ампутированы пальцы стопы, у 2% – развилась слепота [7]. Такое чрезвычайно агрессивное в отношении сосудистых осложнений течение СД 2 типа, диагностированного в детском и подростковом возрасте, требует проведения своевременного, патогенетически обоснованного эффективного лечения.
Проблемы терапии СД 2 типа у детей и подростков
Стартовая терапия СД 2 типа должна быть направлена на повышение чувствительности к инсулину, учитывая, что в основе развития заболевания лежит инсулинорезистентность с прогрессивным, развивающимся в течение длительного времени, нарушением функции β-клеток. Снижение инсулинорезистентности может достигаться либо путем изменения образа жизни, либо посредством фармакологической коррекции. Однако при многочисленности сообщений о случаях осложнений СД 2 типа у детей, исследований эффективности терапевтических подходов у педиатрических пациентов проводится очень мало. Данные многолетних многоцентровых исследований по эффективности пероральных сахароснижающих препаратов у детей и подростков отсутствуют; только метформин прошел рандомизированные двойные слепые плацебо-контролируемые исследования у подростков с НТГ и СД 2 типа. В большинстве случаев, детские эндокринологи вынуждены пользоваться алгоритмами терапевтической практики, применяемыми у взрослых пациентов с СД 2 типа. Несмотря на то, что патофизиологические процессы, лежащие в основе СД 2 типа у детей, в целом те же, что и у взрослых, в детском и подростковом возрасте заболевание имеет ряд особенностей, которые играют важную роль при выборе терапевтической тактики.
Во-первых, у детей с впервые выявленным СД, дифференциальная диагностика типа диабета может вызывать серьезные затруднения [8,9]. У 30–45% подростков c СД 2 типа наблюдается острая манифестация заболевания с симптомами кетоацидоза. С другой стороны, СД 1 типа в момент манифестации все чаще регистрируется у детей с ожирением. Это вызывает необходимость проведения дифференциальной диагностики типа диабета во всех случаях выявления заболевания у пациентов с ожирением. Исследование секреции инсулина по уровню иммунореактивного инсулина (ИРИ) и/или С-пептида натощак и в условиях нагрузки глюкозой или углеводистым завтраком (в зависимости от степени нарушения углеводного обмена), определение иммунологических маркеров СД 1 типа и эффективность проводимой пероральной терапии в конечном счете позволяют достаточно успешно проводить дифференциальную диагностику. СД 2 типа у детей, несмотря на его растущую распространенность, остается достаточно редким заболеванием в сравнении с диабетом 1 типа, при этом надежных клинических индикаторов, позволяющих быстро установить диагноз, нет. Поэтому по мере поступления новой диагностической информации терапевтическая тактика может меняться.
Во-вторых, пубертатный период характеризуется психологической и эмоциональной нестабильностью, что может негативно влиять на приверженность пациента к режимам терапии.
В-третьих, помимо патологической инсулинорезистентности, характерной для СД 2 типа, у пациентов этого возраста имеет место также физиологическая инсулинорезистентность, свойственная пубертатному периоду, которая снижается при достижении половой зрелости. Это требует соответствующей коррекции терапии, направленной на снижение инсулинорезистентности.
Наконец, выбор терапевтической тактики осоложняется тем, что долгосрочные исследования безопасности и эффективности применения пероральных сахароснижающих препаратов у детей не проводились [8].
Изменение образа жизни
С учетом патофизиологических механизмов заболевания начальные меры при лечении СД 2 типа должны быть направлены на коррекцию основных факторов развития инсулинорезистентности – ожирение, несбалансированное питание и сидячий образ жизни [10]. Однако многочисленные исследования таких мероприятий, проведенные среди взрослых больных, показали неоднозначные результаты. У подростков комплаентность в отношении изменения образа жизни выражена еще меньше. В дополнение к этому, члены семей подростков с СД 2 типа часто сами имеют ожирение, не сдержанны в еде и ведут сидячий образ жизни. Поэтому в большинстве случаев при планировании тактики лечения юных пациентов этот негативный фактор должен быть принят во внимание. Кроме того, со всеми членами семьи должна проводиться разъяснительная работа.
Обучение Поскольку диабет у юных пациентов, в отличие от взрослых, может быть первоначально расценен как диабет 1 типа, важно, чтобы они прошли обучение в соответствии с правильным диагнозом, и как можно скорее. Обучение должно быть сосредоточено на объяснении различий в этиологии и патогенезе СД 1 и 2 типа, особое внимание следует уделять необходимости существенного изменения образа жизни. Обучающие курсы необходимо повторять регулярно. В противном случае, пациенты быстро возобновляют свои старые привычки. Все члены семьи должны оказывать поддержку пациенту. Несмотря на то, что родители могут считать, что подростки в состоянии взять на себя личную ответственность, многочисленные исследования показывают, что участие семьи в изменении образа жизни пациента необходимо для достижения оптимальных терапевтических результатов.
Диета
Опыт показывает, что мероприятия по коррекции питания должны быть направлены на постепенное, длительное снижение веса. Даже небольшая потеря веса может заметно улучшить показатели гликемического контроля и снизить инсулинорезистентность. Помимо снижения веса, целью диетических мероприятий должно быть достижение оптимального метаболического контроля уровня глюкозы крови и уменьшение содержания липидов и липопротеинов. Внимание специалиста должно быть также направлено на выявление нарушений пищевого поведения у подростков с СД 2 типа, в том числе скрываемых ими погрешностей в питании. Как показывают исследования, диета, бедная углеводами или включающая продукты с низким гликемическим индексом, приводит к большей потере веса у подростков с ожирением, чем обезжиренная диета. Однако соответстветствующих исследований у детей с СД 2 типа не проводилось.
Физические нагрузки
Рутинные физические нагрузки и увеличение ежедневной физической активности имеют первостепенное значение в управлении СД 2 типа, о чем свидетельствует показатели гликемического контроля. Учитывая, что подростки с СД 2 типа и выраженным ожирением очень плохо переносят физические нагрузки, их необходимо поощрять к любой рутинной физической деятельности, как минимум два-три раза в неделю.
Фармакологические препараты
Без сомнения, все пациенты с острой манифестацией заболевания в состоянии кетоза и кетоацидоза нуждаются в незамедлительной инсулинотерапии, независимо от типа диабета. По мере компенсации заболевания пациенты с ожирением и сохраненной или повышенной секрецией инсулина могут быть переведены с инсулина на пероральные сахароснижающие препараты.
У небольшого количества пациентов с мягкой манифестацией заболевания, не требующей неотложной инсулинотерапии, мероприятия по изменению образа жизни дают хороший эффект. Но большинство пациентов плохо выполняют предписанные рекомендации, следствием чего является сохранение избыточного веса и недостаточный гликемический контроль. Это приводит к тому, что большинство подростков уже в начале заболевания нуждается в медикаментозной терапии. Однако каких-либо рекомендаций по выбору стартового препарата для этих пациентов не существует. Кроме того, к настоящему времени доступные сахароснижающие препараты не были соответстветствующим образом изучены в педиатрической практике. Это особенно касается использования комбинированной терапии с целью улучшения контроля гликемии или применения фармакологических препаратов в сочетании с мероприятиями по изменению образа жизни.
Существующие в настоящее время пероральные сахароснижающие препараты делятся на три подгруппы: 1) сенситайзеры инсулина (метформин и тиазолидиндионы) – препараты, улучшающиечувствительность к инсулину, они позволяют снизить уровень гликемии без стимуляции секреции инсулина; 2) секретагоги(стимуляторы секреции) инсулина (препараты сульфонилмочевиныи аналоги меглитинида); и 3) ингибиторы глюкозидазы, которые замедляют всасывание углеводов в кишечнике (акарбоза). В качестве дополнительной терапии у детей СД 2 типа могут применяться препараты, способствующие снижению веса (субитамин, орлистати адренергические агенты центрального действия) [10]. Наконец, новые препараты, такие как аналоги ГПП-1 (экзенатид) и ингибиторы ДПП-4, которые недавно появились в практическом здравоохранении, в будущем могут применяться в лечении СД 2 типа у подростков, однако на данный момент сообщений об исследованиях этих препаратов в педиатрической практике нет.
Метформин в лечении СД 2 типа у детей и подростков
Метформин снижает продукцию глюкозы в печени и повышает утилизацию ее мышечной тканью. «Точки приложения» действия метформина представлены на рис. 2.
Рис. 2. Места воздействия препарата.

Основным действием метформина является его повышение чувствительности тканей к инсулину. В сравнении, действие препаратов сульфонилмочевины или инъекций экзогенного инсулина направлены на компенсацию недостаточности секреции инсулина.
Препараты метформина используются у взрослых пациентов с СД 2 типа уже более 50 лет. За эти годы проведено огромное количество клинических испытаний препарата Глюкофаж (метформин) с участием 89 миллионов пациентов. На рис. 3 представленные клинические эффекты метформина у взрослых больных с СД 2 типа.
Рис. 3. Эффекты метформина (Глюкофажа)

В настоящее время доказано, что инсулинорезистентность является достоверным фактором риска кардиоваскулярных заболеваний (сочетание этих патологий получило название «инсулинорезистентный синдром» или «синдром Х»). Этим объясняется эффект метформина в снижении риска развития кардиваскулярных заболеваний.
При условии адекватности инсулиновой секреции метформин может использоваться как единственный препарат для снижения инсулинорезистентности. Преимущество метформина как начального препарата при лечении СД 2 типа заключается в умеренном снижении веса, уменьшении концентрации инсулина в сыворотке крови и улучшении липидного профиля [11]. Кроме того, метформин в настоящее время – это единственный пероральный сахароснижающий препарат, одобренный для использования у подростков. В России, Европе и США один из препаратов этой группы – Глюкофаж разрешен к использованию в педиатрической практике, начиная с 10-летнего возраста.
В 16-недельном рандомизированном мультицентровом плацебоконтролируемом исследовании, проведенном Jones KL с соавт. с участием российских исследователей [12], была подтверждена безопасность и эффективность применения метформина для лечения СД 2 типа у детей и подростков [13]. 82 подростка с СД 2 типа в возрасте 10–16 лет принимали метформин в дозе 1000 мг дважды в день. Использование метформина привело к значительному снижению уровня глюкозы в плазме натощак и уровня HbA1 c (в сравнении с плацебо 7,5% против 8,6% соответственно). Кроме того, среднее содержание общего холестерина в сыворотке крови снизилось в группе, получающей метформин, по сравнению с небольшим увеличением в группе плацебо. Средний вес в большей степени снизился в группе, получавшей метформин (- 1,5 кг против – 0,9 кг в группе плацебо). Как и у взрослых пациентов, наиболее частыми нежелательными явлениями были боли в области желудка (25% против12% в группе плацебо), диарея, тошнота, рвота (17% против 10% в группе плацебо), головная боль. Не было отмечено случаев клинической гипогликемии, лактацидоза или клинически значимых изменений физического состояния. Не зафиксировано случаев прекращения приема метформина из-за нежелательных эффектов со стороны ЖКТ.
Еще одно значимое рандомизированное двойное слепое плацебо-контролируемое 6-месячное исследование метформина в дозе 1000 мг/сут было проведено у 29 подростков в возрасте 12–19 лет с ожирением (без СД), ближайшими родственниками которых были пациенты с СД 2 типа. Лечение метформином существенно снижало уровень глюкозы и инсулина плазмы (p<0,02) по сравнению с исходными показателями, тогда как прием плацебо не оказывал значимого влияния на указанные параметры. Более того, индекс массы тела значимо снижался на фоне приема метформина, в отличие от плацебо [14]. По данным долгосрочного (5-летнем) ретроспективного анализанаблюдения 89 афроамериканских и латиноамериканских пациентов молодого возраста с СД 2 типа, у 45% уровень HbA1 c ниже 7% достигался путем применения оральных сахароснижающих препаратов (метформини/или глипизид), у 18% использовался инсулин (0,4 ЕД/кг/день) в дополнение к оральным препаратам, и у 37% не требовалось никакого лечения [15].
Противопоказания и побочные эффекты
Осложнения со стороны желудочно- кишечного тракта, такие как дискомфорт и диарея, наблюдаются у 50% лечившихся пациентов, и в большинстве случаев являются транзиторными. Примерно у 10% пациентов развивается дефицит витамина B12, который может быть также вызван изменениями в питании. Лактацидоз – потенциально опасное для жизни состояние, которое может быть связано с приемом метформина. Однако, метаанализ 40 000 пациентов, получавших метформин, не выявил повышения частоты лактацидоза даже при наличии противопоказаний для его применения [16]. В дополнение к этому, недавнее исследование более 7000 взрослых пациентов, получавших метформин в комбинации с диетой и/или препаратами сульфонилмочевины, не выявило ни одного случая лактацидоза [17]. Поэтому в настоящее время считается, что риск развития лактацидоза при применении метформина является чрезвычайно низким.
Метформин противопоказан больным с заболеваниями почек, нарушениями функции печени, при чрезмерном употреблении алкоголя, а также всем пациентам с риском тканевой гиперперфузии и гипоксическими состояниями (астма и тяжелое инфекционноезаболевание). Mетформин такжедолжен быть отменен перед радиографическими исследованиями с использованием контрастных препаратов.
Дозирование
Для уменьшения побочных эффектов со стороны желудочнокишечного тракта, титрация дозы метформина должна проводиться постепенно, начиная с 500 мг ежедневно перед сном; при отсутствии гастроинтестинального дискомфорта дозу в течение недели увеличивают до 500 мг два раза в день во время приема пищи; каждую последующую неделю доза увеличивается на 500 мг/сут. Эффективная доза составляет приблизительно 2000 мг/сут, максимальная рекомендуемая ежедневная дозировка – 2500 мг. Применение пролонгированных препаратов 1 раз в сут, может уменьшить количество побочных эффектов, но стоимость такого лечения будет выше. Что касается других пероральных сахароснижающих препаратов, в настоящее время пока не получено одобрения использования их у подростков ни в США, ни в Европе, но ожидается, что в будущем оно будет одобрено.
Заключение
Сахарный диабет 2 типа у детей и подростков все чаще встречается в клинической практике педиатров-эндокринологов. У детей, как и у взрослых, основными факторами патогенеза сахарного диабета являются инсулинорезистентность и дисфункция β-клеток поджелудочной железы. Снижение инсулинорезистентности с помощью мероприятий по изменению образа жизни и характера питания у пациентов этого возраста является сложной задачей, что обусловливает необходимость фармакологической коррекции. Проведенные клинические исследования показали: эффективность и безопасность применения метформина у детей сходна с таковой у взрослых, что подтверждает возможность использования препарата для лечения СД 2 типа у детей. Препарат метформина Глюкофаж одобрен к применению при СД 2 типа у детей старше 10 лет в качестве монотерапии, а также в комбинации с инсулином, в странах Европы, США и России. Однако по-прежнему существует острая необходимость в проведении дальнейших клинических исследований пероральных сахароснижающих препаратов у детей с СД 2 типа.
Справка
Сахарный диабет 2-го типа (инсулиннезависимый диабет) – метаболическое заболевание, характеризующееся хронической гипергликемией, развивающейся в результате нарушения секреции инсулина или механизмов его взаимодействия с клетками тканей. Этот тип заболевания обусловлен снижением чувствительности тканей к действию инсулина (инсулинорезистентность), который на начальных стадиях заболевания синтезируется в нормальных или даже повышенных количествах. Диета и снижение массы тела пациента в некоторых случаях помогают нормализовать углеводный обмен и снизить синтез глюкозы в печени из неуглеводистого сырья. Со временем избыточная секреция инсулина истощает β-клетками поджелудочной железы, что делает необходимыми инъекции инсулина.
Диабет 2 типа составляет 85–90% от всех типов сахарного диабета и наиболее часто развивается у людей старше 40 лет, и, как правило, ассоциирован с ожирением. Заболевание прогрессирует медленно. Для него характерны второстепенные симптомы, кетоацидоз развивается редко. С течением времени развиваются осложнения: микро- и макроангиопатия, нефро- и нейропатия, ретинопатия и другие.
Сахарный диабет 2 типа является наследственным заболеванием. Подавляющее большинство лиц с этим типом заболевания, имеют избыточную массу тела. Само по себе ожирение является одним из серьёзных факторов риска развития сахарного диабета 2 типа.
Сахарный диабет проявляется повышением уровня глюкозы в крови, понижением способности тканей захватывать и утилизировать глюкозу и повышением мобилизации альтернативных источников энергии – аминокислот и свободных жирных кислот.
Высокий уровень глюкозы в крови и различных биологических жидкостях вызывает повышение их осмотического давления – развивается осмотический диурез (повышенная потеря воды и солей через почки), приводящий к дегидратации (обезвоживанию) организма и развитию дефицита катионов натрия, калия, кальция и магния, анионов хлора, фосфата и гидрокарбоната. У больного с сахарным диабетом возникают жажда, полиурия (частое обильное мочеотделение), слабость, повышенная утомляемость, сухость слизистых оболочек несмотря на обильное питьё воды, мышечные подёргивания, сердечные аритмии и другие проявления дефицита электролитов.
Кроме того, повышенный уровень глюкозы в крови и биологических жидкостях усиливает неферментативное гликозилирование белков и липидов, интенсивность которого пропорциональна концентрации глюкозы. В результате нарушается функционирование многих жизненно важных белков, и как следствие развиваются многочисленные патологические изменения в разных органах.
| Март 2012 г. |