Глюкофаж – профилактика сердечно–сосудистых заболеваний при сахарном диабете
Профессор П.Х. Джанашия, к.м.н. Е.Ю. Мирина
РГМУСахарный диабет (СД) является наиболее распространенным эндокринным заболеванием. В связи с неуклонным ростом числа людей, страдающих сахарным диабетом, экспертами ВОЗ данная патология названа неинфекционной эпидемией нашего времени. Проблема сахарного диабета – это проблема всех возрастов и практически всех стран. До 1968–1970 гг. сахарный диабет отсутствует в списке первых двадцати причин смертности. В 1975 г. СД и его осложнения фигурируют на 17–м месте как причина летального исхода. В настоящее время СД и его осложнения – в числе первых трех причин смертности после сердечно–сосудистых (инфарктов, инсультов) и онкологических заболеваний. Причем в настоящее время сахарный диабет выходит на второе место, поскольку инфаркт миокарда, осложненный сердечной недостаточностью, часто является поздним макрососудистым осложнением сахарного диабета.
Ежегодная заболеваемость сахарным диабетом составляет 4–5%. При этом 16% больных сахарным диабетом составляют пациенты с СД 1 типа (ранее называемого инсулинозависимым), 84% – пациенты с СД 2 типа (т.н. инсулинонезависимым).
По данным Diabetes Atlas 2000, в 2000 году в мире был зарегистрирован 151 млн больных сахарным диабетом 2 типа. По данным 2006 года, это уже 246 млн человек, из них 50% – наиболее активного трудоспособного возраста (40–59 лет). По прогнозам Всемирной Организации Здравоохранения, к 2025 году число больных сахарным диабетом может увеличиться в 2–3 раза и составить более 380 млн (!) человек (в 2000 году этот прогноз составлял 300 млн).
В России на начало 2000 года 8 млн человек страдали сахарным диабетом, т.е. около 5,5% населения России (по статистике – всего 2 млн, на 01.01.08 официально зарегистрировано 2,83 млн). К 2025 г., по прогнозам ВОЗ, это число увеличится до 13,2 млн человек. Одна из причин такого расхождения статистических и реальных данных заключается в том, что нередко СД 2 типа диагностируется спустя некоторое время (иногда спустя более чем 5 лет) после истиной манифестации этого заболевания, что связано с особенностями его клинического течения.
Сердечно–сосудистые осложнения являются основной причиной инвалидизации и смертности у больных сахарным диабетом 2 типа. Относительный риск смерти у лиц с нарушенной толерантностью к глюкозе повышен на 30%, у лиц с недиагностированным сахарным диабетом – на 80% и у людей, которым поставлен диагноз сахарного диабета, относительный риск смерти увеличен в 2,8 раза по сравнению с теми, у кого нет сахарного диабета.
Риск инфаркта миокарда возрастает в 5 раз при сочетании СД 2 типа и артериальной гипертензии. При этом смертность после перенесенного инфаркта миокарда при том же сочетании увеличивается в 6 раз. А риск развития ОНМК возрастает в 8 раз при сочетании СД 2 типа и артериальной гипертензии.
Следует обратить внимание на то, что 75% пациентов, страдающих СД 2 типа, имеют повышенные цифры артериального давления.
Факторы риска развития ИБС и атеросклероза
Наиболее часто изучаемые факторы условно можно разделить на следующие группы:
- некорригируемые изменению (возраст, пол, наследственность);
- корригируемые (повышенные цифры артериального давления, курение, несбалансированное питание, ожирение и гиподинамия);
- частично корригируемые (дислипидемия: снижение количества ЛПВП и повышение ЛПНП; сахарный диабет (гиперинсулинемия и инсулинорезистентность); психоэмоциональное напряжение).
Все эти факторы риска развития ИБС неоднократно изучались в многочисленных исследованиях. Подробнее остановимся на некоторых из них.
Пол. Как известно, до наступления менопаузы женщины значительно реже страдают ИБС – их защищает эстрадиол. Однако после того, как происходит угасание функции яичника, частота встречаемости ИБС у мужчин и у женщин выравнивается. В постменопаузе снижение уровня эстрогенов приводит к повышению уровня ли попротеидов низкой плотности (ЛПНП), общего холестерина, триглицеридов и снижению уровня липопротеидов вы сокой плотности (ЛПВП), что делает возможным изменения в сосудистой стенке.
Здесь стоит обратить внимание, что при наличии СД как у мужчин, так и у женщин, независимо от сохранности функции яичника, ИБС и атеросклероз встречаются с одинаковой частотой.
Дислипидемия. Хотя уровень ЛПНП обычно нормальный, скорости синтеза и удаления ЛПНП увеличены. Размер плотности частиц ЛПНП у людей, страдающих СД 2 типа, в значительной степени зависят от уровня триглицеридов. При гипертриглицеридемии повышается содержание мелких, более плотных фракций ЛПНП. Осахаренные (гликозилированные) ЛПНП более склонны к окислительной модификации.
При эпидемиологических исследованиях людей, страдающих СД 2 типа, часто обнаруживают гиперхолестеринемию, связанную с повышенными показателями ЛПНП. По данным ряда исследований, повышение холестерина плазмы выявляется у 54–77% пациентов. Однако частота гиперхолестеринемии при СД 2 типа у людей, не имеющих данной патологии, примерно одинакова. Большинство исследователей считают, что повышение ЛПНП у больных СД 2 типа обусловлено в основном генетическими причинами.
Уменьшение уровня триглицеридов отмечается при терапии инсулином или препаратами метформина (Глюкофаж), а также при снижении веса у больных СД 2 типа с ожирением. Однако часто уровень триглицеридов остается повышенным у такой категории пациентов, несмотря на нормализацию уровня гликемии. При этом чем выше уровень общего холестерина у больных СД 2 типа, тем выше риск сердечно–сосудистной смертности у данного пациента. В то же время выявлено, что при одном и том же уровне холестерина смертность больных в связи с наличием ИБС выше в 3–4 раза при сопутствующем СД 2 типа в сравнении с ситуацией, когда это заболевание отсутствует.
Среди причин формирования атеросклероза у пациентов с СД 2 типа выделяют количественные и качественные изменения липопротеинов крови. Из количественных изменений наиболее характерны гипертриглицеридемия и уменьшение холестерина ЛПВП, которые встречаются приблизительно у 20% больных. Уменьшение холестерина ЛПВП выявляется как при впервые выявленном СД 2 типа, так и у больных с раннедиагностированным СД 2 типа и находящемся на комплексной терапии, включающей в себя как диету, так и пероральные сахароснижающие препараты и/или инсулин. Из качественных изменений – образование маленьких плотных частиц ЛПНП. Гиперхолистеринемию, обусловленную повышением ХС ЛПНП, при СД 2 типа находят с такой же частотой, как и у лиц без СД.
Выявлена связь между уровнем триглицеридов и риском возникновения ИБС и атеросклероза у больных СД 2 типа. По данным 11–летнего исследования (Paris Prospective Study), уровень триглицеридов связан с риском смерти от ИБС и ее осложнений при сочетании с СД 2 типа. Уровень триглицеридов может иметь бульшую прогностическую ценность в отношении развития коронарного атеросклероза, чем другие факторы риска.
По мнению M. Laakso и соавторов, важное прогностическое значение в отношении заболеваемости и смертности от ИБС и ее осложнений у пациентов с СД 2 типа имеет снижение ЛПВП, уменьшение которых <0,9 ммоль/л сопровождается четырехкратным увеличением риска смерти от сердечной патологии. В Финляндии было проведено проспективное исследование при участии 1059 человек, страдающих СД 2 типа среднего возраста, где было показано, что повышение триглицеридов >2,3 моль/л и снижение ЛПВП<1,0 ммоль/л сопровождается двукратным увеличением риска развития и смертности в связи с ИБС независимо от других факторов риска.
Гиперинсулинемия и инсулинорезистентность вне зависимости от нарушений липидного обмена являются независимыми факторами риска развития ИБС. Выявлена связь между инсулинорезистентностью и низким уровнем ЛПВП. Количество ЛПВП увеличивается при терапии СД 2 типа инсулином и снижением веса пациентов. Гиперинсулинемия является независимым предиктором риска развития инфаркта миокарда и смерти от осложнений ИБС вне зависимости от возраста, индекса массы тела (ИМТ), артериального давления и уровня холестерина, курения и физической активности. Проспективные эпидемиологические исследования показали, что гиперинсулинемия увеличивает риск развития ангиографически подтвержденного коронарного атеросклероза и коррелирует с повышенной смертностью от него. Одномоментное исследование (Atherosklerosis Risk in Communities Study) подтвердило взаимосвязь между уровнем инсулина натощак и степенью атеросклеротического поражения стенок артерий.
Имеющиеся данные свидетельствуют о том, что инсулинорезистентность в значительно большей степени, чем гиперинсулинемия, ассоциируется с атеросклерозом, тромбогенезом, гипертонией, ожирением и сахарным диабетом. При ожирении базальная и суточная секреции инсулина в 3–4 раза выше, чем у лиц с нормальной массой тела.
Исследование японских ученых у больных с ангиографически подтвержденным коронарным атеросклерозом выявило существование тесной взаимосвязи между степенью резистентности к инсулину и выраженностью коронарного атеросклероза.
Здесь также играет роль и наследственность, как в развитии сахарного диабета, так и в развитии ИБС и атеросклероза. Не стоит упускать из виду и наличие в семьях нарушений липидного обмена, свертываемости крови, артериального давления, реактивности со стороны нервной системы и, разумеется, сахарного диабета. Роль наследственного фактора определяется наличием генов, мутации которых могут вызвать гиперхолестеринемию и ранний атеросклероз.
Как правило, гиперинсулинемией (с последующим возможным развитием инсулинорезистентности) страдают лица с избыточной массой тела и ожирением. Причем наиболее неблагоприятной является категория лиц именно с избыточной массой тела, т.е. ИМТ от 25 до 29 кг/м². По данным Фрамингемского исследования, смертность мужчин с массой тела, превышающей идеальную на 10–20%, вдвое выше по сравнению с лицами с нормальной массой тела (ИМТ от 18 до 25 кг/м2). В последнее время четко доказана неблагоприятность в плане прогноза ожирения по так называемому центральному типу, т.е. со скоплением жировых отложений на передней брюшной стенке и, что самое неприятное, вокруг внутренних органов. Этот типа ожирения оказывает влияние на атеросклеротическое поражение сосудов. При этом следует помнить, что 80% пациентов с СД 2 типа страдают ожирением той или иной степени выраженности.
Также хочется отдельно остановиться еще на одном факторе развития ИБС и атеросклероза, а именно – на дисфункции эпителия и курении. Основное воздействие данного фактора риска (курения) на патогенез атеросклероза связывают с его системным воздействием на сердечно–сосудистые показатели: увеличение ударного объема, учащение ЧСС, повышение минутного объема, воздействие на липидный и углеводный обмен, обмен катехоламинов, свертываемость крови. Существует четкая зависимость степени стенозирования сосудов атеросклеротическими бляшками и количеством потребляемого никотина. Доказана реакция сердечно–сосудистой системы в виде возможного спазма коронарных артерий и метаболических изменений под влиянием никотина (здесь следует обратить внимание на тот факт, что «легкие» сигареты влияют на сосудистую стенку не меньше, чем обычные сигареты).
Причина таких изменений лежит в дисфункции эндотелия, возникающего под воздействием никотина. Дисфункции эпителия в настоящее время уделяется очень большое и пристальное внимание. Эндотелий – монослой клеток вытянутой формы, гетерогенных по раз меру, тесно связанных между собой. Эндотелий секретирует мощные вазоактивные вещества: вазодилататоры (оксид азота NO, эндотелиальный гиперполяризующий фактор, простациклин) и вазоконстирикторы (ангиотензин II, эндотелин, свободные радикалы недоокисленных жирных кислот, простагландин F2α, тромбоксан А2). Наиболее важным и значимым вазодилататором считается оксид азота NO. Он вызывает расслабление гладкомышечных клеток сосудов, предупреждает структурные изменения эндотелия, ингибируя рост и миграцию глакомышечных клеток. NO присутствует во всех эндотелиальных клетках, независимо от размера и функции сосудов. В покое эндотелий постоянно секретирует NO, поддерживая нормальный тонус артерий. Дисфункция эндотелия протекает с высвобождением вазоконстрикторных субстанций, свободных радикалов, факторов, угнетающих эндотелиальный фибринолиз и усиливающих агрегацию тромбоцитов, пролиферативную и миграционную активность лейкоцитов (макрофагов) и гладкомышечных клеток сосудов, что способствует тромбозу и формированию атеросклеротической бляшки. Здесь следует обратить внимание на тот факт, что при сахарном диабете гипергликемия сама по себе является мощным фактором, инициирующим образование свободных радикалов различными путями (аутоокисление глюкозы, полиоловый шунт и другие). По мимо этого, стойкая гипергликемия снижает активность факторов антиоксидантной защиты – супероксиддисмутазы, витамина С (аскорбиновой кислоты) и Е (α–токоферола) и прочих. Высокая активность окислительных реакций при сахарном диабете напрямую коррелирует с выраженностью сосудистых осложнений.
Учитывая, к каким серьезным последствиям приводит гиперинсулинемия и инсулинорезистентность, лечение сахарного диабета 2 типа при наличии этих двух компонентов следует направлять не только на нормализацию уровня гликемии, но и на устранение ГИ и ИР.
Препаратом выбора в данном случае являются бигуаниды [2,4,5,9]. В настоящее время единственным препаратом этой группы, разрешенным к применению, является метформин. Оригинальным метформином является Глюкофаж. История Глюкофажа началась в 1957–1959 годах, когда были проведены его первые клинические испытания в дозе 500 мг. В 1960 году опубликованы первые результаты, свидетельствующие о том, что на фоне приема этого препарата улучшается проникновение глюкозы в клетки, и, что не менее важно – уменьшается инсулинорезистентность. В 1977–1982 годах применение препаратов группы бигуанидов было частично запрещено в связи с развитием на фоне фенформина лактоацидозов.
В 1977 году началось многоцентровое плацебо–контролируемое исследование UKPDS (UK Prospective Diabetes Study), проводимое в 23 клинических центрах Великобритании. В исследовании участвовало 5102 пациента с впервые выявленным СД 2 типа. Естественно, первым пунктом в программе лечении стояла диетотерапия. Интенсивный контроль гликемии достигался при проведении инсулинотерапии, терапии препаратами сульфанилмочевины или метформином (только у пациентов с избыточной массой тела). Все группы показали снижение риска развития:
- любого клинического исхода, связанного с наличием СД на 12%;
- микроангиопатий на 25%;
- частоту фотокоагуляции сетчатки на 29%.
Дополнительный контроль уровня артериального давления у пациентов с высокими цифрами артериального давления снижает риск развития:
- любого клинического исхода, связанного с наличием СД на 24%;
- смерти от длительных осложнений СД на 32%;
- острого нарушения мозгового кровообращения на 44%;
- микроангиопатий на 37%.
В группу, получающую метформин (применялся Глюкофаж), входило 342 пациента. Учитывая, что у подавляющего числа людей, страдающих СД 2 типа, имеется избыточная масса тела (более 80%), метформин является препаратом выбора для лечения этой категории больных с целью исключения дальнейшего увеличения массы тела. За счет чего это происходит? Глюкофаж уменьшает инсулинорезистентность и, как следствие, гиперинсулинемию. Инсулин – единственный гормон, вызывающий чувство голода. Поэтому люди с исходно повышенным его уровнем постоянно хотят есть. При этом инсулин требует именно углеводной пищи. Как следствие – переедание, ожирение. Это ведет к снижению физической активности: тяжело встать на беговую дорожку или подняться пешком на 3–4 этажа, когда диафрагма подпирается желудком. И замыкается патологический круг. Абдоминальное ожирение влечет за собой усиление инсулинорезистентности, это, в свою очередь, стимулирует еще больший выброс инсулина и увеличение аппетита. Круг замкнулся. Только не следует забывать, что это ведет не только к косметическим проблемам, но и к увеличению риска сердечно–сосудистой патологии (рис. 1).
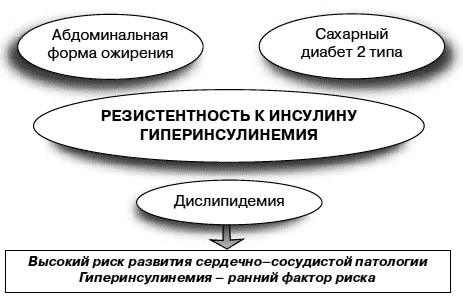
Рис. 1. Синдром резистентности к инсулинуПомимо снижения уровня гликемии (при монотерапии метформином уровень HbA1c снижается на 0,9–1,5%), были получены и другие интересные данные. По результатам UKPDS, монотерапия метформином приводит к снижению:
- общей смертности на 36%;
- смертности от СД на 42%;
- частоты развития любых осложнений на 32%;
- частоты инфаркта миокарда на 39%;
- частоты острого нарушения мозгового кровообращения на 41% (н/д).
Результаты UKPDS и других исследований, проведенных в последние годы, показали, что метформин обладает множеством разнонаправленных действий. Одно из его свойств – способность снижать концентрацию липидов в плазме и образование ингибитора активатора тканевого плазминогена–1 (ИАП–1), что повышает фибринолитическую активность крови. В результате при длительном применении препарата снижается риск развития атеросклероза и его последствий.
Таким образом, спектр действия метформина сводится к следующим пунктам:
- снижает уровень гликемии (HbA1c) на фоне монотерапии данным препаратом;
- тормозит всасывание глюкозы в кишечнике;
- снижает массу тела за счет уменьшения инсулинорезистентности;
- увеличивает чувствительность периферических тканей к инсулину;
- повышает фибринолитическую активность плазмы, что препятствует тромбообразованию;
- повышает уровень антиатерогенной фракции ЛПВП;
- снижает уровень общего холестерина, ЛПНП, триглицеридов;
- уменьшает образование конечных продуктов гликозилирования;
- уменьшает оксилительный стресс.
Все вышеперечисленные факторы ведут к снижению сердечно–сосудистого риска.
Противопоказанием к назначению метформина являются:
- гипоксические состояния любого генеза (шок, сепсис, кровопотеря, острая или хроническая анемия, выраженная дыхательная недостаточность II–III ст., сердечно–сосудистая недостаточность II–III ст.);
- повышение уровня печеночных ферментов (более 2 норм);
- нарушение функции почек (уровень креатинина более 150 мкмоль/л, расчетная СКФ менее 60 мг/мин/1, 73 кв.м);
- применение контрастных веществ;
- серьезные оперативные вмешательства;
- лактоцидоз в анамнезе;
- хронический алкоголизм;
- тромбоцитопения, лейкопения.
Начальная доза составляет 500 мг в последний прием пищи. Препарат принимается во время или после еды. При несоблюдении этой рекомендации может появиться металлический привкус во рту и более вероятны диспепсические явления. В дальнейшем при необходимости доза может быть постепенно увеличена до оптимальной – 2000 мг/сут. (максимальная суточная доза – 3000 мг/сут.). Титрация дозы проводится каждые 7–14 дней.
Из побочных эффектов наиболее часто встречаемыми являются реакция со стороны желудочно–кишечного тракта, аллергические реакции и лактат–ацидоз при несоблюдении противопоказаний к назначению препарата.
Для исключения негативного влияния на печень и почки через 3 месяца проводится контроль уровня печеночных ферментов (АСТ, АЛТ) и креатинина. В дальнейшем контроль проводится 1 раз в 6–12 мес. Также отслеживается динамика показателей липидного обмена.
С 2000 года Глюкофаж официально разрешен к применению в педиатрической практике. Это крайне важно, поскольку проблема ожирения у детей и подростков в настоящее время стоит очень остро.
Таким образом, метформин является препаратом выбора для пациентов, страдающих СД 2 типа в сочетании с дислипидемией на фоне ожирения с высоким сердечно–сосудистым риском. Несомненными плюсами являются:
- оптимальный контроль гликемии;
- возможность профилактики сердечно–сосудистых заболеваний;
- его кардиопротективное действие;
- профилактика сахарного диабета 2 типа (исследование DPP, 2002 г.);
- возможность применения у детей.
Литература
- Балаболкин М.И. Эндокринология. М.: «Универсум Паблишинг», 1998. C. 367–470.
- Балаболкин М.И., Клебанова Е.М., Креминская В.М. Возможности лечения сахарного диабета 2 типа на современном этапе // Русский медицинский журнал. – Т.10. – №11. – 2002. – С.496–502.
- Бутрова С.А. Эффективность Глюкофажа в профилактике сахарного диабета 2 типа //Русский медицинский журнал. – Т.11. – №27. – 2003. – С.1494–1498.
- Дедов И.И., Шестакова М.В. Сахарный диабет. Руководство для врачей. – М., 2003. – С.151–175, 282–292.
- Дедов И.И., Шестакова М.В., Максимова М.А. Федеральная целевая программа сахарный диабет. М., 2002.
- Древаль А.В., Мисникова И.В. Роль сахароснижающих таблетированных препаратов в лечении сахарного диабета 2 типа // Российский медицинский журнал. – Т.13. – №6. – 2005. – С. 332–334.
- Сахарный диабет Доклад исследовательской группы ВОЗ Серия технических докладов 947 пер с англ. – М., 1999.
- Смирнова О.М. Впервые выявленный сахарный диабет 2 типа. Диагностика, тактика лечении. Методическое пособие.
- Ожирение. Метаболический синдром. Сахарный диабет 2 типа. / Под ред. акад. РАМН. И.И. Дедова. М., 2000. – С.111.
- Чугунова Л.А., Шамхалова М.Ш., Шестакова М.В. Лечебная тактика при сахарном диабете 2 типа с дислипидемией (по результатам крупных международных исследований), инф. сист.
- Diabetes Prevention Program Research Group. N EnglJ Med 2002; 346: 393–403.
- Howard B.V. Pathogenesis of diabetic dyslipidaemia. Diabetes Rev 1995; 3: 423–432.
- Laakso M. Epidemiology of Diabetic Dyslipidemia. Diabetes Rev 1995; 3: 408–422.
- Koyama K., Chen G., Lee Y., Unger R.H. Tissue triglycerides, insulin resistance, and insulin production: implications for hyperinsulinemia of obesity // Am. J. Physiol. – 1997. – Vol. 273. – P. 708–713.
- Manzato E., Zambon A., Lapolla A. et al. Lipoprotein Abnormalities in well–treated type II diabetic patients. Diabetes Care 1993; 16: 469–475.
- Stamler J., Vaccaro O., Neaton J.D. et al. for the Multiple Risk Factor Intervention Trial Research Group: Diabetes, other risk factors, and 12–yr cardiovascular mortality for men screened in the Multiple Risk Factor Intervention Trial. Diabetes Care 1993; 16: 434–444.
- Sacks F.M., Pfeffer M.A., Moye L.A. et al. for the Cholesterol and Recurrent Events Trial Investigators. The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. N Engl J Med 1996; 335: 1001–1009.
- United Kingdom Prospective Diabetes Study Group: Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. BMJ 317:703–713, 1998.
| Апрель 2010 г. |