Опубликовано в журнале:
«Справочник поликлинического врача», 2006, №8, с. 48-52Клинический разбор: опыт неинвазивного лечения острого гнойного риносинусита, возникшего на фоне острых респираторно-вирусных инфекций
А.С.Лопатин, А.Ю.Овчинников, Я.В.Деточка
Кафедра болезней уха, горла и носа ММА им. И.М.Сеченова
Носовое дыхание обусловливает многие аспекты взаимоотношения организма человека с окружающей средой. Важнейшей функцией носа является проведение воздуха в нижние отделы дыхательного тракта.
Полость носа, являясь начальным отделом респираторного тракта, оптимально с точки зрения физиологии обеспечивает потребность органов и тканей в кислороде. Дыхательная функция носа непосредственно связана с защитной и обонятельной. Защитная функция во многом обеспечивается мукоцилиарным клиренсом и чиханьем. Проходя через носовую полость, вдыхаемый воздух очищается от пыли и микроорганизмов, увлажняется и приобретает комфортную температуру. Попадание воздуха в обонятельную зону обусловливает восприятие того или иного запаха. Наличие множества рефлексогенных зон и чувствительных нервных окончаний обеспечивают широкие связи полости носа с различными системами организма.
Неадекватное носовое дыхание и раздражение слизистой оболочки полости носа приводят к целому ряду функциональных нарушений и развитию патологических процессов в органах и тканях. При этом изменяется частота и глубина дыхания, снижается газообмен в легких, повышается внутриглазное, внутричерепное и венозное давление, изменяется работа сердца, желудочно-кишечного тракта, центральной нервной системы, состав и физиологические свойства элементов крови и многое другое. Полость носа является одним из резонаторов для голоса, участвует в слезоотведении.
Нормальное функционирование слизистой оболочки полости носа возможно лишь при комфортной степени влажности окружающей среды. В условиях современного мира люди постоянно испытывают на себе негативные последствия загрязненности воздушной среды, повышенной сухости кондиционированного воздуха и воздуха в отапливаемых помещениях. Пониженная относительная влажность воздуха и его загрязненность приводят к высушиванию слизистой оболочки и осаждению массы взвешенных частиц на ее поверхности. Все это обусловливает значительные функциональные нарушения полости носа, ухудшение качества жизни, а в дальнейшем и развитие различных патологических состояний.
Кроме того, к функциональным нарушениям приводят острые и хронические заболевания полости носа, которые по-прежнему остаются одними из самых частых в оториноларингологической практике, несмотря на достаточно богатый арсенал современных хирургических и терапевтических средств.
Воспаление относится к тем феноменам, дискуссии о сущности которых на протяжении веков ведут медики, биологи и философы. Однако до сих пор нет единого представления о том, где же место воспаления в биологии, медицине и патологии, поэтому не существует пока исчерпывающего определения этого процесса. Одни исследователи, давая определение воспаления, вообще не указывают, к какой категории биологических процессов оно относится; другие, считая воспаление приспособительной реакцией, тем не менее подчеркивают его относительную целесообразность; третьи рассматривают воспаление как патологическую реакцию, связанную с врожденным или приобретенным дефектом лейкоцитов. Существует точка зрения, согласно которой воспаление - это лишь реакция на любое повреждение тканей. В настоящее время большинство исследователей считают, что воспаление - это защитно-приспособительная гомеостатическая реакция организма. Клинические проявления этого процесса наблюдаются в области верхних дыхательных путей при острой респираторно-вирусной инфекции (ОРВИ).
ОРВИ приводят и к формированию воспалительных патологических изменений со стороны носа и околоносовых пазух. Эта проблема на сегодняшний день крайне актуальна и имеет большое социальное значение. По данным различных эпидемиологических исследований, проведенных за последние 5 лет в более чем 30 странах, заболеваемость риносинуситом увеличилась в 2 раза, а удельный вес госпитализированных по этому поводу возрастает ежегодно на 1,5-2%. Поэтому в настоящее время лечение таких больных остается одной из самых актуальных проблем оториноларингологии.
Рост распространенности воспалительных заболеваний околоносовых пазух происходит в первую очередь из-за серьезных экологических сдвигов, в частности, возросшей загрязненности и загазованности воздушной среды, увеличения числа респираторных вирусных инфекций, количества ингалируемых аллергенов, снижения резервных возможностей верхних дыхательных путей, возросшей резистентности флоры в результате нерационального применения антибиотиков.
Тесные топографические взаимоотношения носа и околоносовых пазух с полостью черепа и глазницы, единая кровеносная и лимфатическая сеть обусловливают сравнительно частый переход ряда патологических процессов, главным образом воспалительного характера, на полость черепа и особенно глазницы, вызывая тяжелые осложнения, порой приводящие к инвалидизации и угрожающие жизни больного.
Одной из анатомических особенностей строения околоносовых пазух является близость расположения соустий большинства из них в среднем носовом ходе, что предрасполагает к циркуляции инфекции между пазухами и формированию комбинированных процессов. На первом же месте по частоте поражения стоит верхнечелюстная пазуха.
Диагностика воспалительных заболеваний верхнечелюстных пазух, как правило, не представляет затруднений и основывается на типичной клинической картине и данных рентгенологического исследования.
Традиционным способом терапии гнойных гайморитов в России до настоящего времени являлся пункционный метод. Однако этот сравнительно простой и привычный способ лечения имеет ряд существенных отрицательных сторон. Вполне обоснован страх перед достаточно неприятной процедурой. Как правило, однократная пункция не приводит к выздоровлению, и врач вынужден прибегать или к установке дренажа, или к повторным, иногда многочисленным манипуляциям, которые в значительной мере снижают качество жизни в период заболевания. Существует также определенный риск проникновения пункционной иглы в пограничные области. Иногда присутствуют и прямые противопоказания к выполнению пункций (непереносимость местных анестетиков, нарушения в свертывающей системе крови и др.).
Сама по себе пункция не является патогномоничным способом лечения, а лишь разгрузочным мероприятием, особенно в отношении тяжелых сочетанных форм синуситов с угрозой развития внутричерепных осложнений. Ввиду отсутствия стандартизированных антибактериальных препаратов для введения в пазуху ошибочно считать, что при многократных пункциях бактериальный агент может быть успешно элиминирован. Кроме того, введение медикаментозных средств непосредственно в пазуху может также негативно отразиться на сопутствующей патологии нижних дыхательных путей, в частности бронхиальной астмы.
Одним из перспективных направлений в отношении лечения гнойных гайморитов остается проведение рациональной антибактериальной терапии, которая в свою очередь является одной из ответственных и противоречивых проблем современной медицины в целом. С одной стороны, тяжесть и характер заболевания диктуют назначение антибактериального препарата в ранние сроки, когда клиницист еще не располагает данными о природе возбудителя, а с другой - нерациональное использование антибиотиков приводит к развитию резистентных штаммов, вызывает депрессию иммунной системы и аллергическую перестройку в организме.
Проблеме консервативного лечения гнойных синуситов в целом и гайморитов в частности посвящено достаточно большое количество работ как в отечественной, так и в зарубежной литературе, однако число таких больных не только не сокращается, а имеет тенденцию к увеличению, и, следовательно, поиск новых высокоэффективных и безопасных методов лечения, альтернативных пункционному, остается актуальным.
Переходя к рассмотрению микробного пейзажа синусита, следует подчеркнуть, что вирусное инфицирование является лишь первой фазой заболевания и оно "прокладывает путь" бактериальной инфекции. В условиях нормального функционирования механизма мукоцилиарного транспорта бактерии не имеют возможности для достаточно длительного контакта с клетками эпителия полости носа. При поражении слизистой оболочки вирусом продлевается время контакта патогенных бактерий с клетками и становится возможным вторичное бактериальное инфицирование.
Ранее существовало представление о стерильности околоносовых пазух. Однако это вряд ли возможно, так как согласно законам нормальной физиологии околоносовые пазухи имеют постоянный контакт с другими отделами верхних дыхательных путей, где постоянно вегетирует самая разнообразная микрофлора. Возбудителями инфекционного синусита могут быть как патогенные, так и условно- патогенные микроорганизмы. Последние являются естественными обитателями организма человека и вызывают заболевания при снижении местного и общего иммунитета. Именно представители условно-патогенной микрофлоры являются наиболее значимыми возбудителями бактериального синусита, подчеркивая тот факт, что при любом синусите в той или иной степени страдает иммунитет.
Среди возбудителей синусита наиболее значимыми в настоящее время являются S. pneumoniae, H. influenzae, реже встречается Moraxella catarrhalis.
Как известно, воспалительные заболевания околоносовых пазух занимают одно из ведущих мест в оториноларингологической практике. По данным литературы, до 25% взрослого населения страдают различного вида синуситами. В настоящее время отмечается значительный рост данной патологии в человеческой популяции. Эта тенденция обусловлена целым комплексом факторов различной природы. Немаловажную роль играют изменения микробного пейзажа - увеличение числа антибиотикорезистентных штаммов бактерий, патологии, вызванной атипичной флорой и грибами. Негативным моментом является большая частота иммунопатологических процессов - различных иммунодефицитных и аллергических заболеваний. Увеличение частоты поражения околоносовых синусов обусловлено в том числе и неадекватным лечением воспалительных заболеваний полости носа и острых синуситов. Этот момент чрезвычайно важен и требует более тщательного подхода к назначению рациональной терапии воспалительных процессов в полости носа и околоносовых пазухах.
Более половины всех синуситов у взрослых составляют поражения верхнечелюстной пазухи, что связано с анатомо-физиологическими особенностями, в том числе высоким расположением естественного соустья, соединяющего пазуху с полостью носа, и связанным с этим нарушением вентиляции и оттока содержимого из пазухи даже при незначительном отеке слизистой оболочки.
Традиционным методом консервативного лечения как синуситов вообще, так и гайморитов в частности является системная антибиотикотерапия, которая при грамотно выбранном препарате позволяет в ряде случаев отказаться от достаточно неприятной травматической пункционной тактики.
Однако успешной борьбы с возбудителем иногда бывает недостаточно для полного исчезновения клинических проявлений синусита и предотвращения последующего рецидивирования.
Мы попытались решить эту проблему комбинированным использованием антибиотиков и муколитиков.
Карбоцистеин - единственный препарат среди отхаркивающих средств, обладающий одновременно мукорегулирующим и муколитическим эффектами. Препарат нормализует количественное соотношение кислых и нейтральных сиаломуцинов секрета, что восстанавливает вязкость и эластичность слизи. Данный эффект достигается за счет фермента сиаловой трансферазы, вырабатываемого бокаловидными железами слизистой оболочки, выстилающей верхний и нижний отделы дыхательной системы.
На фоне применения препарата восстанавливается секреция IgA, что способствует повышению местного иммунитета и улучшению мукоцилиарного транспорта, а также ускорению регенерации структур слизистой оболочки. Действие препарата распространяется на слизистую оболочку всех отделов дыхательного тракта.
Одновременное назначение карбоцистеина и антибиотиков потенцирует лечебную эффективность последних при воспалительных процессах в области как верхнего, так и нижнего отделов дыхательного тракта. Кроме того, карбоцистеин взаимно повышает эффективность глюкокортикостероидной терапии, усиливает бронхолитический эффект теофиллина. Активность карбоцистеина ослабляют противокашлевые и атропиноподобные средства.
Достаточно высокой эффективностью при лечении синуситов обладают цефалоспорины, которые на протяжении 40 лет занимают ведущие позиции среди антибиотиков. Достоинствами, объясняющими такое долголетие, являются: высокая избирательность действия на прокариотическую клетку и связанная с этим безопасность применения у новорожденных и беременных; меньший аллергенный потенциал по сравнению с пенициллинами; быстрое бактерицидное действие. Некоторые пероральные цефалоспорины 2-3-й генерации (цефуроксима аксетил, цефиксим) также хорошо зарекомендовали себя как препараты с удобным режимом дозирования (1-2 раза в сутки), а также высоким уровнем антибактериальной активности по сравнению с цефалоспоринами предыдущих поколений в отношении пенициллинорезистентных пневмококков, а также b-лактамустойчивых гемофиллов и моракселл.
Достоинствами некоторых представителей (цефиксим) является оптимальная фармакокинетика в ЛОР-органах, позволяющая сохранять высокие концентрации действующего вещества в слизистой оболочке околоносовых пазух.
Для проведения данного исследования была сформирована группа из 20 пациентов, страдающих острым и обострением хронического риносинусита, получающих цефиксим (препарат "Супракс") по 400 мг в сутки и карбоцистеин (препарат "Флюдитек") в виде 5% сиропа по 3 столовые ложки в день. Курс лечения 8-10 дней. Также формировалась группа контроля из 20 пациентов, получающих цефиксим по 400 мг в сутки в виде монотерапии.
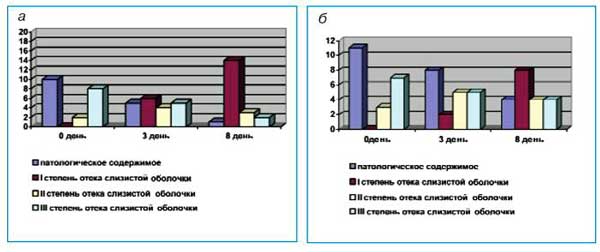
Результаты исследования регистрировались в специально разработанной карте. Динамика клинических проявлений оценивалась по системе баллов. Учитывались такие показатели, как головная боль, недомогание, затруднение носового дыхания, выделения из носа. Об эффективности препарата также свидетельствовала динамика показателей УЗ-сканирования (рис. 3). Результаты этого исследования интерпретировали следующим образом (2-4 светодиода - норма, 4-6 - I степень отека слизистой оболочки верхнечелюстной пазухи, 6-8 - II степень, 8-10 - III степень, разрыв между светодиодами - наличие патологического содержимого), которое производилось с помощью одномерного УЗ-аппарата Sihuscan со встроенным светодиодовым индикатором.
Рис. 3. Результаты УЗ-сканирования у больных в исследуемой группе (цефиксим + карбоцистеин) (а) и в контрольной группе (цефиксим) (б)
Выводы
Результаты эффективности апробируемых способов лечения (динамика уменьшения клинических проявлений в исследуемой и в контрольной группах; результаты УЗ-сканирования у больных исследуемой и контрольной групп) позволили сделать уверенный вывод об уменьшение гнойного экссудата как в первой, так и во второй группах больных, однако на фоне приема препарата "Флюдитек" (карбоцистеин) положительный эффект возникал быстрее и у большего числа больных.
Приведенные результаты лечения пациентов, страдающих острым и обострением хронического синусита, свидетельствуют о высокой эффективности комбинированного применения цефалоспорина III поколения цефиксима (препарат "Супракс") и мукорегулятора карбоцистеина (препарат "Флюдитек"). Мы считаем наиболее целесообразным максимально раннее назначение препаратов от момента возникновения заболевания.
Режим дозирования лекарственного препарата ФЛЮДИТЕК (карбоцистеин) Сироп 2% для детей. 1 чайная ложка (5 мл) содержит 100 мг карбоцистеина. Детям в возрасте от 2 до 5 лет назначают 1 чайную ложку (5 мл) 2 раза в сутки; детям старше 5 лет назначают 1 чайную ложку (5 мл) 3 раза в сутки. Продолжительность лечения 8-10 дней. Сироп 5%. 1 столовая ложка (15 мл) содержит 750 мг карбоцистеина. Детям старше 15 лет и взрослым назначают по 1 столовой ложке (15 мл) 3 раза в сутки, желательно натощак или через 2 ч после приема пищи. Продолжительность лечения 8-10 дней.
Представлена краткая информация производителя по дозированию лекарственных средств у взрослых. Перед назначением препарата внимательно читайте инструкцию.
Клинический пример
Больная К., 44 лет, поступила в клинику с жалобами на выделения из обеих половин носа гнойного характера, умеренную заложенность носа с обеих сторон, периодическую головную боль, нарастающую к вечеру, гипосмию.
Длительность заболевания составляла 7 дней, в течение которых больная закапывала сосудосуживающие капли в нос. Обратилась в клинику в связи с отсутствием улучшения состояния.
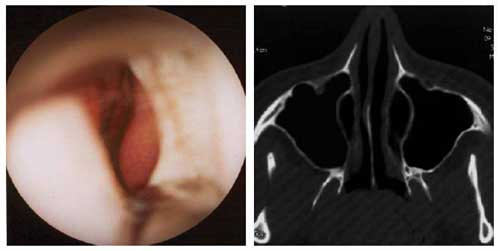
На рис. 1 показаны риноскопическая картина и компьютерная томограмма до лечения. Слизистая оболочка полости носа гиперемирована, средние и нижние носовые раковины сильно увеличены в объеме за счет отека, средний носовой ход значительно сужен, в общем носовом ходе большое количество слизисто-гнойного отделяемого.
Рис. 1. Риноскопическая картина и компьютерная томограмма до лечения.
При обследовании в общем анализе крови отклонений от нормы не выявлено. При эндоскопии полости носа видимых патологических изменений в области остиомеатального комплекса не выявлено. При бактериологическом исследовании выявлен рост Streptococcus pneumoniae 107.
Заключение оториноларинголога. Острый двусторонний гнойный гайморит.
Больная принимала цефиксим ("Супракс") по 400 мг 1 раз в день в течение 8 дней и карбоцистеин ("Флюдитек").
Через 2 дня после начала лечения головная боль прекратилась, периоды затрудненного носового дыхания сократились, появились обильные выделения из носа слизисто-гнойного характера.
За последующие 6 дней слизистая оболочка полости носа приобрела равномерную розовую окраску, полностью исчез ее отек и стали обозримы средние носовые ходы.
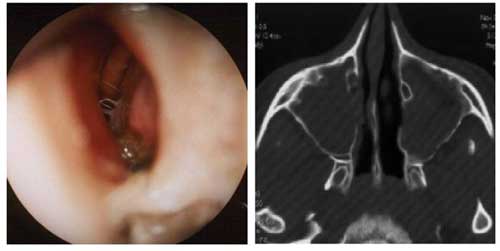
На рис. 2 показаны риноскопическая картина через 8 сут и компьютерная томограмма через 30 сут после начала лечения. Слизистая оболочка полости носа розовая, влажная, носовые раковины не увеличены, носовые ходы свободны.
Рис. 2. Риноскопическая картина через 8 сут и компьютерная томограмма через 30 сут после начала лечения.
При повторном бактериологическом исследовании роста микрофлоры выявлено не было. Сахариновое время для правой и левой половин носа уменьшилось соответственно до 17 и 15 мин.
Режим дозирования лекарственного препарата СУПРАКС (цефиксим) Для взрослых и детей старше 12 лет с массой тела более 50 кг суточная доза составляет 400 мг (1 раз в сутки или по 200 мг 2 раза в сутки). Продолжительность курса лечения 7-10 дней.
При неосложненной гонорее мочеиспускательного канала и шейки матки назначают 400 мг однократно.
Детям в возрасте до 12 лет препарат назначают в виде суспензии в дозе 8 мг/кг массы тела 1 раз в сутки или по 4 мг/кг каждые 12 ч.
Детям в возрасте 5-11 лет суточная доза составляет 6-10 мл, в возрасте 2-4 лет - 5 мл, в возрасте от 6 мес до 1 года - 2,5-4 мл.
При инфекциях, вызванных Streptococcus pyogenes, курс лечения должен составлять не менее 10 дней.
Представлена краткая информация производителя по дозированию лекарственных средств у взрослых. Перед назначением препарата внимательно читайте инструкцию.
| Июнь 2010 г. |