Методическое пособие для врачей
2006ДЕПРЕССИИ В ОБЩЕМЕДИЦИНСКОЙ ПРАКТИКЕ
(клиника, диагностика, лекарственная терапия)Авторы: профессор кафедры психиатрии, наркологии и психотерапии ФПК и ППС, д.м.н. П.Б. Зотов, М.С. Уманский
Рецензент: зав. кафедрой медицинской психологии и психотерапии Тюменской ГМА, д.м.н. Б.Ю. ПриленскийФГОУ ВПО "Тюменская медицинская академия Росздрава" Факультет повышения квалификации и ППС
В методическом пособии рассмотрены основные вопросы диагностики, клинических особенностей и лекарственной терапии депрессий в общемедицинской практике.
ВВЕДЕНИЕ
Депрессия - психическое расстройство, характеризующееся патологически сниженным настроением с негативной, пессимистической оценкой себя, своего положения в окружающей действительности, своего прошлого и будущего.
Депрессивное изменение настроения наряду с искажением когнитивных процессов сопровождается моторным торможением, снижением побуждений к деятельности, сомато-вегетативными дисфункциями [Смулевич А.Б., 2001].
Важность выявления и лечения депрессии связана с тем, что она:
- снижает адаптационные возможности индивида;
- ухудшает течение или провоцирует соматическое заболевание;
- повышает риск осложнений и летальность при соматической патологии;
- нарушает микросоциальное функционирование индивида (в семье, коллективе);
- снижает качество жизни;
- повышает риск суицида;
- может вести к снижению социального статуса и потере работы; увеличивает риск инвалидизации.
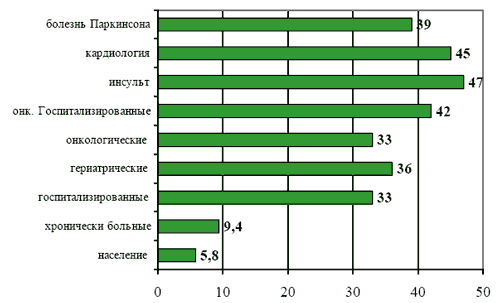
Распространенность депрессии в общей популяции составляет от 3 до 6%, а среди пациентов, обращающихся за помощью в учреждения общемедицинской сети клинически очерченные, типичные формы депрессий выявляются не менее чем в 12-25% случаев [Смулевич А.Б., 2001]. Среди женщин частота депрессий составляет от 18 до 25%, среди мужчин - 7-12%, при этом средняя длительность нелеченных эмоциональных расстройств составляет до 6-8 месяцев. Наиболее часто депрессии присутствуют у больных, перенесших инсульт, пациентов кардиологических и онкологических клиник [World Congress of Psychiatry Hamburg, 1999].
Распространенность депрессий (%)
[Depression Guideline Panel. Depression in Primary Care: Volume 2., 1993; Дробижев М.Ю., 2003]
Диагностика типичных форм депрессий в большинстве случаев не представляет сложностей, тем не менее, низкие показатели их выявляемости могут быть обусловлены рядом причин:
- низкая осведомленность врача общей практики о клинике депрессий;
- "смещение" диагностики исключительно на выявление соматического заболевания;
- использование диагнозов: нейро-циркуляторная дистония, диэнцефальный синдром, астено-вегетативные нарушения и др.
- предубежденность пациента и/или врача против констатации психического расстройстваКЛИНИКА ДЕПРЕССИИ
В классическом варианте клинические проявления депрессии включают следующие группы симптомов:
- лимит времени, отводимый врачу общей практики на обследование больного.Факторы, влияющие на развитие депрессий, могут иметь различную природу.
Среди них можно выделить:
1. Психогении - стрессовые факторы (конфликты в семье, на работе, социальные).
2. Соматические заболевания - могут сами определять развитие депрессии, являться их следствием или протекать независимо друг от друга. Депрессии ухудшают течение соматического заболевания и вместе с тем, усложняя клиническую картину, ведут к повышению частоты обращений за медицинской помощью и значительному числу ненужных исследований.
3. Прием лекарственных средств [Вейн А.М., 2002]:
- гипотензивные средства - резерпин и его производные, клонидин, метилдопа, бета-адреноблокаторы - обзидан, пропранолол, блокаторы кальциевых каналов - нимотоп, нимодипин;
- сердечные средства - сердечные гликозиды из группы препаратов наперстянки, прокаинамид;
- гормональные средства - кортикостероиды, анаболические стероиды, оральные контрацептивы, прогестерон, эстрогены;
- препараты с антиконвульсивным эффектом - клонидин, барбитураты;
- анальгетики и нестероидные противовоспалительные средства -индометацин, фенацетин, бутадион;
- антибиотики - циклоспорин, гризеофульвин, налидиксовая кислота;
- противотуберкулезные средства - этионамид, изониазид.
4. Эндогенные факторы (нарушение обмена серотонина, норадреналина, АКТГ, кортизола, эндорфинов и др.)
5. Органические заболевания ЦНС (поражение сосудов головного мозга при атеросклерозе, гипертонической болезни, последствия инсульта, черепно-мозговых травм и др.).
6. Особенности питания.1. Снижение настроения, очевидное по сравнению с присущей пациенту нормой, преобладающее почти ежедневно и большую часть дня. При этом состояние пониженного настроения мало подвержено изменениям в течение суток. Снижение настроения нередко сочетается с тревогой. Могут так же наблюдаться:
- снижение / утрата интересов и способности получать удовольствие (ангедония);
- заниженная самооценка и уверенность в себе;
- мрачно, пессимистическое видение будущего;
- идеи вины и самоуничижения;
- суицидальные идеи, попытки;
- снижение способности концентрации внимания;2. Сомато-вегетативные нарушения:
- повышенная утомляемость;
- головокружения;
- нарушение сердечного ритма;
- сухость во рту;
- запоры;
- снижение аппетита;
- снижение половой потенции или фригидность;
- нарушение менструального цикла и др.3. Расстройства сна:
- нарушения засыпания;
- поверхностный сон с частыми пробуждениями;
- ночные кошмары;
- потеря чувства удовлетворения от сна.В общей практике встречаются различные варианты депрессивных расстройств, среди которых преобладают депрессии, сочетающиеся с тревожными нарушениями. По степени тяжести чаще встречаются легкие формы.
Типичный вариант простой депресиии характеризуется умеренной выраженностью симптоматики и преобладанием угнетенного настроения (грусть, уныние, печаль). Прошлое, настоящее и будущее воспринимается больными в мрачном свете. Отмечаются нарушения сна, снижение аппетита, запоры. Больные жалуются на вялость, усталость. Для успешной терапии этих состояний обычно оказывается достаточным назначение амитриптилина, азафена, флуоксетина, рексетина, ципралекса, пиразидола и др. антидепрессантов в умеренных дозах (см. таблицу 1).
Тревожно-депрессивный вариант - преобладание тревоги, неясного беспокойства, неуверенности в будущем. Больные долго не могут усидеть на одном месте, перебирают пальцами рук, кусают ногти. При достаточно выраженном тревожном компоненте депрессии психосоматические симптомы связаны с более резкой вегетативной дисфункцией и преобладанием симпатикотонии: тахикардия, боли за грудиной, одышка (тахипноэ), ощущение нехватки воздуха, расширение зрачков, тремор, гипергидроз, бледность кожных покровов, сухость во рту, тошнота, диарея, снижение аппетита, ощущение жара или холода, бессонница (преимущественно трудности при засыпании), никтурия, повышение АД и содержания глюкозы в крови.
При данном варианте депрессии рекомендуется предпочтение антидепрессантов с седативным эффектом (амитриптилин, азафен) или препаратам сбалансированного действия (рексетин, людиомил, тианептин и др.).
Астено-депрессивный вариант характеризуется преобладанием астенических жалоб, сенсорной гиперестезией, эмоциональной лабильностью, особым типом астенического мышления, при котором отмечается быстрая истощаемость, страдает понимание сложной взаимосвязи между явлениями, и общей вялостью, слабостью, быстрой утомляемостью, т.е. элементами физической астении, но наиболее важными в утренние часы. Раздражительность легко сменяется слезами. Настроение сниженное, моторика и речь несколько замедленны, однако наиболее тягостно больными переживается свое интеллектуальное бессилие. При выборе препаратов предпочтение следует отдавать антидепрессантам со стимулирующим действием (имипрамин, флуоксетин, анафранил, ципралекс).
Апато-депрессивный вариант - на первый план выступает отсутствие или снижение уровня побуждений (мотиваций), интереса к окружающему, эмоционального реагирования на происходящие события, безразличие, анергия или недостаточность волевых импульсов с невозможностью преодолеть себя, сделать усилие над собой, принять определенное решение. При этом варианте депрессии так же предпочтительны антидепрессанты со стимулирующим эффектом.
ВАРИАНТЫ СОМАТИЗИРОВАННЫХ ДЕПРЕССИИ
I. С нарушением функции внутренних органов:
1. Расстройства сердечно-сосудистой и дыхательной систем - наиболее часто встречаются в соматической практике и квалифицируются терапевтами как вегето-сосудистые или нейроциркуляторые дистонии.
Больные предъявляют жалобы на головокружение, слабость, потливость, давящие головные боли, сдавление / жжение в области сердца, приливы жара, похолодание конечностей, нехватку воздуха.
Состояние периодически может прерываться раптусами с функциональными нарушениями сердечно-сосудистой и дыхательной систем (лабильность пульса и АД, аритмия, тахикардия, сдвиги на ЭКГ, нарушения дыхательного ритма), похожие на приступы стенокардии, инфаркт миокарда, инсульт, бронхиальную астму, и сопровождающиеся страхом смерти.
2. Маски в виде патологии желудочно-кишечного тракта. При этом больные предъявляют в основном жалобы на диспептические расстройства (сухость во рту, тошнота, рвота, метеоризм, запоры или диарея) и боли в области живота. Функциональные нарушения обычно обнаруживаются в виде различных дискинезий (спазмы глотки и пищевода, дискинезии желчных путей, тонкого и толстого кишечника), спастических или атонических явлений (спастический колит, атония толстого кишечника и др.).
3. Расстройства мочеполовой системы - учащенное мочеиспускание, позывы к мочеиспусканию в ночное время, импотенция у мужчин, фригидность у женщин, снижение либидо.
Клинически четко оформленные депрессивные расстройства не представляют проблем для их выявления врачами общей практики. Обычно сложности возникают при диагностике так называемых соматизированных, маскированных или ларвированных вариантов депрессии, характеризующихся доминированием в клинической картине соматических и / или вегетативных симптомов. При этих состояниях у больных характерная депрессивная симптоматика присутствует в стертом виде или отсутствует вовсе. Маскированные депрессии могут составлять от 10 до 30% всех хронически больных общемедицинской практики (Мосолов С.Н., 1995).
II. Алгический вариант - преобладают жалобы на болевые проявления различной локализации:
- головные и лицевые боли;
- зубная боль;
- боли в спине и позвоночнике;
- межреберная невралгия;
- люмбаго и др.III. Маски депрессии в виде функциональных двигательных расстройств.
На первый план выступают различные парестезии, неврологические и мышечные боли с достаточно четкой локализацией ("синдром беспокойных ног", различные тики, мышечные подергивания, блефароспазм и т.д.).
IV. Депрессия с преобладанием нарушений сна встречается, главным образом, в амбулаторной практике. Больные предъявляют жалобы преимущественно на расстройство сна, утрату чувства сна и сонливость в течение дня. При этом страх не заснуть может приобретать навязчивый характер. Этот вариант часто встречается в начале развития депрессии и в дальнейшем может сменяться появлением более типичной симптоматики. В терапевтическом плане при диссомнических депрессиях хорошо помогают доксепин, миансерин, тразодон.
ДИАГНОСТИКА ДЕПРЕССИЙ
Диагностика депрессии во многом основана на правильном сборе и анализе жалоб пациента, данных анамнеза заболевания и анамнеза жизни.
Клиническое интервью с потенциально депрессивным больным достаточно сложный процесс, требующий от врача определенного терпения и навыка. Это связано с тем, что многие больные отрицают, не осознают или не хотят говорить о своих психологических проблемах и душевных переживаниях и поэтому на прямые вопросы о снижении настроения, тоске или тревоге обычно отвечают отрицательно. Кроме того, больные часто затрудняются вербально изложить свое душевное состояние и используют более привычную соматическую терминологию, т.е. описывают болевые или сенестопатические ощущения различной модальности и почти всегда подчеркивают их необычность и связь с эмоциональным состоянием (чаще всего тревожными или тоскливыми переживаниями).
Поэтому первым вопросом после выслушивания жалоб больного должен быть вопрос о влиянии этих симптомов на его повседневную жизнь (мешают ли они его профессиональной деятельности, учебе, семейной жизни, досугу). Здесь можно уточнить, получает ли больной удовольствие от развлечений.
Следующей задачей врача является уточнение особенностей личности больного с целью исключения истерических расстройств или установочного поведения (симуляция). Затем можно спросить, имеются ли расстройства сна, аппетита (нет ли уменьшения массы тела), половой сферы, колебаний настроения в течение дня. И, наконец, нужно прицельно уточнить, сузился ли круг интересов больного, насколько пессимистично он оценивает свою ситуацию (так же будущее и прошлое), не предшествовали ли развитию симптомов какие-либо неприятные (стрессовые) события и т.д. Жалобы в комплексе с ответами на эти вопросы в большинстве случаев позволяют врачу определить наличие или отсутствие депрессии у больного.
С целью выработки дальнейшей тактики лечения важно понять взаимоотношение аффективных нарушений с основной соматической патологией. При этом можно выделить следующие варианты:
1) соматическое заболевание явилось непосредственной причиной депрессия (например, гипотиреоидизм часто вызывает депрессивную симптоматику);
2) соматическое заболевание ускоряет развитие депрессии у предрасположенных личностей (например, болезнь Кушинга способствует возникновению развернутого депрессивного эпизода):
3) депрессия развивается как реактивное состояние на тяжелое соматическое заболевание (например, при раковых заболеваниях, инфаркте миокарда и др.);
4) соматическое заболевание и депрессия не связаны друг с другом.Во всех случаях обязательным компонентом терапии является психотерапевтическая работа, а применение психотропных средств определяется характером и выраженностью аффективных нарушений.
Улучшение состояния или полное излечение соматического заболевания не всегда приводит к исчезновению депрессивной симптоматики. У 60% больных полной редукции депрессивной симптоматики не происходит и прогноз течения соматической патологии при персистировании депрессии значительно ухудшается. Поэтому в случае отсутствия эффекта от адекватной соматической терапии в течение достаточного промежутка времени или если у больного имеется неизлечимое хроническое заболевание (диабет, ревматоидный полиартрит, рак), находящиеся под медицинским контролем, и персистировании депрессии следует начинать проводить соответствующее тимоаналептическое и психотерапевтическое воздействие.
ПРЕДПОЧТИТЕЛЬНЫЙ ВЫБОР АНТИДЕПРЕССАНТА В ЗАВИСИМОСТИ ОТ ХАРАКТЕРА ДЕПРЕССИИ
При выборе лекарственной терапии важно учитывать несколько основных моментов, ведущими из которых являются характер и структура депрессивного синдрома и особенности клинического эффекта антидепрессанта.
Эту группу лекарственных средств принято подразделять на 3 основные категории:
1) антидепрессанты со стимулирующим эффектом (предпочтительные при депрессиях с астенической, апатической составляющими);
2) антидепрессанты сбалансированного действия (обладают широким поливалентным спектром действия);
3) антидепрессанты с седативным эффектом (предпочтительны при депрессиях с тревожным аффектом и дисфорией).Соматогенные депрессии могут быть разделены на органические, развивающиеся вследствие морфологических изменений в мозге, и симптоматические, сопровождающие нецеребральные соматические заболевания или являющиеся следствием воздействия каких-либо веществ (лекарственных, наркотических и др.).
Клиническая классификация антидепрессантов
[по С.Н. Молосову. 1995]*
*Сверху вниз увеличивается стимулирующий эффект, ослабевает седативныйАнтидепрессанты - седатики
Амитриптилин (триптизол)
Миансерин (леривон, толвон)
Азафен (пипофезин)
Альпразолам (ксанакс, кассадан)
Флуоксамин (феварин, флоксифрал, мироксим)
Фемокседин (малексил)
Опипрамол (инсидол, прамалон)
Медифоксамин (кледиль, гердаксил)
Медазофан (серзон)Антидепрессанты сбалансированного действия
Венлафаксин (эффексор)
Мапротилин (лудиомил)
Ноксиптилин (агедал, ногедал, дибензоксин)
Дибензепин (экатрил, новерил)
Тианептин (стаблон, коаксил)
Мидалципрам (милнаципрам, иксел)
Пропизепин (вагран)
Сертралин (золофт)
Пароксетин (рексетин, пароксетин, паксил)
Кломипрамин (анафранил, гидифен)Антидепрессанты - стимуляторы
S-аденозилметионин (гептрал)
Иприндол (галатур, прондол)
Инказан (метралиндол)
Имипрамин (мелипрамин)
Нортриптилин (нортрилен)
Протриптилин (конкордин, вивактил)
Циталопрам
Флуоксетин (прозак, продел)
Индопан
Сиднофен
Ниаламид (нудерал)
Ипрониазид (ипразид)А. СИМПТОМАТИЧЕСКИЕ ДЕПРЕССИИ
Депрессии при ишемической болезни сердца наиболее часто встречается у больных, перенесших инфаркт миокарда (до 65%). Эти депрессии склонны к затяжному течению и, как правило, продолжаются не менее года. При этом по сравнению с обычным течением постинфарктным периодом у этих больных наблюдается более высокий уровень инвалидизации, суицидальных попыток и смертности. Для этих больных характерно фиксирование на тревожно-болевых ощущениях, развитие кардиофобий и тревоги ожидания.
При маскированной депрессии болевой синдром редко носит приступообразный характер и не зависит от физического напряжения. Такие больные чаще предпочитают купировать боль с помощью валидола или валокардина, а не нитроглицерина, который плохо переносится и не приносит желаемого облегчения.
Основные правила применения антидепрессантов в кардиологической практике не отличаются от таковых при лечении депрессий и соматоформных расстройств. При выборе препарата, прежде всего, нужно руководствоваться соответствием спектра его действия психопатологической структуре депрессии, т.е. при преобладании страха, тревоги, беспокойства, фобических образований применять седативные антидепрессанты (амитриптилин, азафен), а при преобладании тоски и других ядерных гипотимных проявлений (печальное, подавленное настроение, ангедония) - препараты со сбалансированными свойствами и отчетливым тимоаналептическим действием (рексетин, флуоксетин, флувоксамин и др.) и, наконец, при преобладании апатических, астенических и адинамических проявлений депрессии - антидепрессанты со стимулирующим компонентом действия (имипрамин, флуоксетин, ципралекс).
Лучший эффект антидепрессантов наблюдается при стенокардии напряжения. В процессе терапии, помимо купирования собственно депрессивных и тревожно-фобических проявлений, уменьшается выраженность болевого синдрома (снижение продолжительности и интенсивности болей в области сердца) и снижение числа приступов стенокардии.
Курс терапии антидепрессантами в среднем составляет 1-2 месяца, но при хорошем эффекте (уменьшение выраженности депрессивной симптоматики и стенокардии, а также отсутствии побочных эффектов) лечение в комплексе с ангинозной терапией следует продолжить в течение нескольких месяцев. Снижение дозы и прекращение приема антидепрессантов нужно проводить постепенно с целью избежать психовегетативных проявлений синдрома отмены.
При гипертонической болезни развиваются типичные депрессивные синдромы с оформленными аффектами тоски, тревоги или дистимическим характером аффекта. Нередко присоединяются тревожно-фобические (в том числе панические), обсессивно-фобические и ипохондрические расстройства. На отдаленных этапах течения гипертонической болезни на первый план могут выступать дисфорические аффективные нарушения, связанные с формирующимся психоорганическим синдромом.
Выбор антидепрессанта при гипертонической болезни определяется тремя основными факторами:
1) феноменологией депрессии в соответствии с общими принципами проведения тимоаналептической терапии;
2) выраженностью гипотензивного действия препарата;
3) взаимодействиями с различными гипотензивными средствами.Чтобы не усиливать действие основной терапии, среди антидепрессантов желательно выбирать препараты с минимальными гипотензивными свойствами типа селективных ингибиторов пресинаптического захвата серотонина (флуоксетин, флувоксамин, рексетин, сертралин, ципралекс и др.), миансерина (леривон, миансан), пиразидола, доксепина и др.
При язвенной болезни желудка и двенадцатиперстной кишки депрессивная симптоматика выявляется в виде неглубоких тревожных и тревожно-фобических (в том числе канцерофобических) или тревожно-ипохондрических переживаний с характерными сенестоалгическими проявлениями (жжение, давление, тупая боль). У некоторых больных ипохондрическая фиксация на своих ощущениях достигает сверхценного уровня. Присутствие депрессии значительно осложняет течение язвенной болезни. Практически постоянно наблюдается тошнота, рвота, постоянное жжение в животе, не поддающиеся воздействию обычных противоязвенных препаратов. При этом тяжесть клинической симптоматики часто не соответствует (превышает) действительные изменения, найденные в желудочно-кишечном тракте, например, при эндоскопическом исследовании. Поэтому коррекция психических нарушений имеет важное значение для успеха всего лечения в целом. Основная роль среди психотропных средств в комплексной терапии больных язвенной болезнью принадлежит транквилизаторам (диазепам, феназепам) и нейролептикам (эглонил, френолон и др.). Однако при появлении отчетливой депрессивной, тревожно-фобической или ипохондрической симптоматики важное значение имеет также присоединение антидепрессантов. Хороший эффект наблюдается при применении антидепрессантов обладающих седативным эффектом (тримипрамин, доксепин, азафен, амитриптилин) и препараты сбалансированного действия (рексетин, анафранил, ципралекс, людиомил и др.).
При назначении антидепрессантов при гастроэнтерологических заболеваниях необходимо выбирать препараты с минимальными побочными явлениями (особенно желудочно-кишечными) и отсутствием лекарственных взаимодействий с противоязвенными средствами.
При бронхиальной астме нередко развиваются различной степени выраженности депрессии, преимущественно с типичной тревожно-фобической или ипохондрической симптоматикой. На более поздних этапах развития заболевания могут присоединяться навязчивости. Важно отметить, что в отличие от широко рекомендуемых в таких случаях для купирования тревоги транквилизаторов (феназепам, седудксен и др.), которые угнетают дыхательный центр и ухудшают легочную функцию при обструктивном состоянии, гетероциклические антидепрессанты (амитриптилин, людиомил, азафен и др.) способны улучшить дыхательную функцию и уменьшить явления бронхоспазма. У больных с отчетливым агорафобическим компонентом хороший эффект наблюдается при назначении анафранила, рексетина, флуоксетина, сетралина, ципралекса и др. в стандартных дозах.
При сахарном диабете развернутые депрессии встречаются в 2 раза чаще, чем при других соматических заболеваниях. Причем распространенность депрессии одинакова как среди больных с инсулинозависимой, так и с инсулинонезависимой формой диабета; чаще встречается у женщин. Депрессии при диабете носят затяжной характер и имеют склонность к рецидивированию. На ранних стадиях диабета чаще встречаются астено-депрессивные и тревожные депрессии, а на отдаленных этапах наблюдаются ипохондрические и обсессивно-фобические депрессивные состояния. Основное внимание при диагностике депрессии следует уделять выявлению кардинальных ее симптомов (пониженное настроение, ангедония, тоска, тревога, идеи малоценности, бесперспективное видение будущего и др.).
При сахарном диабете лучше использовать селективные ингибиторы обратного захвата серотонина, поскольку они обладают лучшей физиологической переносимостью (рексетин, иксел, ципралекс и др.). Хороший эффект наблюдается при применении обратимых ингибиторов МАО (пиразидол, моклобемид и др.).
В онкологической клинике различной степени выраженности психогенные депрессивные нарушения встречаются практически у всех больных на этапе установки диагноза. Симптомы, длящиеся в течение 1 -2 недель после выявления заболевания, следует рассматривать как адаптационную реакцию, а основным методом помощи у большинства больных является психотерапия. В случае возникновения выраженных депрессивных нарушений индивидуально решается вопрос о назначении антидепрессантов.
В последующий период на развитие или поддержание депрессии могут оказывать специальные методы противоопухолевого лечения (операция, химиолучевая терапия), опухолевая интоксикация, болевой синдром, факторы социального неблагополучия. Этих больных отличает не столько гипотимный аффект, сколько дисфорический оттенок настроения, чувство беспомощности и безнадежности, пониженная самооценка и желание умереть. У этих больных хороший эффект наблюдается при назначении гетероциклических антидепрессантов (амитриптилин, имипрамин, азафен, анафранил и др.) и блокаторов обратного захвата серотонина (рексетин, ципралекс, иксел и др.).
Следует отметить, что показанием для применения антидепрессантов при онкологической патологии может являться и болевой синдром, так как большинство анидепрессантов, действуя на центральные механизмы боли, сами вызывают противоболевой эффект, а так же могут потенцировать действие центральных анальгетиков.
При хронических болевых синдромах антиноцицептивный эффект антидепрессантов может реализоваться по трем основным механизмам:
1) редуцирование депрессии;
2) потенцирование действия экзогенных или эндогенных анальгезирующих веществ (опиатных пептидов и др.);
3) собственный анальгезирующий эффект.В общей клинической практике хроническая боль наиболее часто проявляется в следующих формах: головная боль, боли в спине, невралгия тройничного нерва, диабетическая нейропатия, постгерпетическая боль, боль при заболеваниях опорно-двигательного аппарата, онкологической патологии и др.
Анальгетический эффект наблюдается при применении трициклических антидепрессантов (амитриптилин, анафранил), норадренегических препаратов (дезипрамин, людиомил) и селективных ингибиторов обратного захвата серотонина (рексетин, ципралекс, иксел и др.).
Б. ОРГАНИЧЕСКИЕ ДЕПРЕССИИ
При церебральном инсульте или инфаркте депрессии наблюдаются до 40% случаев и длятся в среднем около 1 года. В патогенезе данных депрессий в зависимости от локализации церебральной катастрофы доля психогенных и органических составляющих различна. Из психотропных средств при этих нарушения применяются, главным образом препараты нейрометаболического действия (ноотропы) и транквилизаторы. Антидепрессанты более эффективны на отдаленных стадиях заболевания, если депрессия персистирует, несмотря на объективное улучшение нарушенных моторных и когнитивных функций. В этих случаях обычно бывает достаточным назначение антидепрессантов со сбалансированным или седативным действием (рексетин, азафен и др.).
У ряда больных в постинсультный период развивается "синдром патологического плача" - внезапные приступы плача, провоцируемые малейшим поводом, которые сопровождаются специфическими лицевыми пароксизмами и могут неожиданно сменяться неконтролируемым смехом. Этот феномен тягостно переживается больными. Хороший лечебный эффект у этих пациентов может быть достигнут при назначении небольших доз (50-75 мг/сут) амитриптилина и флуоксетина и циталопрама (в стандартных дозировках).
Депрессия при болезни Альцгеймера отмечается у 30-40% больных. На ранних стадиях течения заболевания в генезе депрессии принимают участие реактивные компоненты, которые в последующие периоды могут вообще исчезнуть. Наиболее часто встречаются тревожные, тревожно-ипохондрические и сложные депрессивно-бредовые состояния. В этих случаях, наряду со специфической терапией могут быть использованы антидепрессанты с селективным действием (флуоксетин, рексетин, циталопрам и др.).
Депрессия при эпилепсии наблюдается у 19-31% больных, для которых характерны короткие (от 2 до 6 недель) депрессивные эпизоды с дисфорической окраской. Применение антидепрессантов в основном направлено на коррекцию дисфорий, особенно при астенических их формах, сопровождающихся подавленностью настроения, раздражительностью, иногда более отчетливой тоской или тревогой, а так же сенесто-ипохондрическими включениями и вегетативной симптоматикой. Среди антидепрессантов предпочтительны амитриптилин и доксепин, применяемые на фоне противоэпилептической терапии.
Характеристика некоторых антидепрессантов
[по С.Н. Мосолову, 1995]Азафен (пипофезин)- антидепрессант трициклической группы, обладает отчетливым антисеротонинэргическим действием; холинолитическая активность практически отсутствует.
Азафен относится к "малым" антидепрессантам и сочетает в себе умеренный тимоаналептический и седативный (транквилизирующий) эффекты.
Основной "мишенью" азафена являются состояния, протекающие со снижением настроения в сочетании с астенической и другой неврозоподобной симптоматикой - аффективные нарушения в виде раздражительности, эмоциональной лабильности, склонности к колебаниям настроения в разных диапазонах - от легкой эмоциональной неустойчивости до вспыльчивости, эксплозивности, недержании аффекта.
К азафену чувствительны также больные, у которых астенические и депрессивные явления сочетаются с заторможенностью, вялостью, адинамичностью, снижением энергетического потенциала. Его также применяют для лечения симптоматических депрессий при алкоголизме и коррекции нарушений сна при амбулаторных депрессиях, поскольку препарат обладает мягким гипнотическим эффектом. Препарат применяется при сосудистых, соматогенных, реактивных депрессиях, невротических астено-депрессивных состояниях, депрессивных состояниях климактерического возраста.
Азафен назначают внутрь с постепенным повышением до 75-200 мг/сут (начальная доза составляет 25-50 мг). Доза равномерно распределяется на трехразовый прием. Наличие транквилизирующего эффекта позволяет назначать препарат в вечернее время. После достижения терапевтического эффекта дозу понижают постепенно до 75 мг/сут, которую нередко сохраняют при амбулаторной терапии в качестве поддерживающей терапии.
Препарат хорошо переносится больными и лишь в редких случаях вызывает побочные явления (головокружения, тошнота, рвота), которые быстро исчезают при снижении дозы. Азафен не обладает кардиотоксическим и холинолитическим эффектами. В силу этого препарат нашел широкое применение, прежде всего, в амбулаторной практике, а также у пожилых и соматически ослабленных больных.
Азафен можно сочетать с нейролептиками, транквилизаторами и другими антидепрессантами, за исключением необратимых ингибиторов МАО.
Иксел (милнаципран) - новый антидепрессант, селективно ингибирующий обратный захват серотонина и норадреналина (СИОЗСН) без прямого влияния на постсинаптические рецепторы, что повышает его эффективность относительно антидепрессантов, воздействующих только на серотонинергическую систему (СИОЗС).
Иксел обладает сбалансированным действием, является антидепрессантом выбора для терапии всех типов депрессии, включая депрессивные расстройства с преобладанием тревоги и высоким риском суицида, а также депрессивные расстройства у социально активных пациентов с преобладанием психомоторной заторможенности и адинамии.
Селективный механизм действия способствует более раннему наступлению тимоаналептического эффекта, чем у традиционных антидепрессантов, и лучшему профилю переносимости - Иксел не вызывает сексуальных расстройств, не оказывает отрицательного влияния на когнитивные функции и деятельность сердечно-сосудистой системы. Иксел не взаимодействует с системой цитохрома Р450, поэтому его можно сочетать с большинством препаратов, наиболее часто применяемых в психиатрии и при терапии соматических заболеваний. Иксел не усиливает седативное действие алкоголя.
При оценке с помощью шкалы Гамильтона и MADRS в процессе лечения Икселом показано, что препарат существенно сокращает выраженность суицидальных тенденций: фактическое число успешных самоубийств у больных, получающих Иксел, приблизительно в 3 раза меньше, чем в группе плацебо.
Иксел обладает высокой степенью безопасности при передозировке: за время клинических испытаний имелись случаи намеренной передозировки препарата, превышающей 2800 мг (т.е. в 28 раз больше, чем рекомендованная суточная доза). Ни один из этих случаев не стал смертельным и не привел к нарушениям сердечного ритма или коме.
В настоящее время не имеется данных о возможном тератогенном или фетотоксическом действии Иксела. Не рекомендуется его применение при беременности и в период лактации. С осторожностью следует применять Иксел при повышенном риске развития дизурии; он противопоказан при гиперплазии предстательной железы и наличии дизурии.
Нельзя применять одновременно с ингибиторами МАО. Иксел можно назначать не ранее, чем через 14 дней после отмены ингибиторов МАО. Кроме того, от момента отмены препарата Иксел до начала терапии ингибиторами МАО должно пройти не менее 7 дней.
Режим дозирования: стартовая доза - 7-8 дней 50 мг в сутки (по 1 капс 25 мг 2 раза в сутки во время еды). Последующий прием 100 мг в сутки (по 1 капс 50 мг или по 2 капс 25 мг 2 раза в сутки).
Форма выпуска : капсулы 25 мг № 56; капсулы 50 мг № 56.
Рексетин (пароксетин, паксил, аропакс) является мощным и наиболее специфическим блокатором обратного захвата серотонина среди селективных серотонинергических антидепрессантов и введен в клиническую практику в течение последних лет. Как и другие препараты группы селективных ингибиторов, он мало влияет на основные рецепторные системы, за исключением мускариновых, и, следовательно, обладает умеренным холинолитическим действием.
Главными составляющими профиля психотропной активности препарата являются тимоаналептическое и анксиолитическое действие при достаточно отчетливом стимулирующем эффекте. Препарат в равной степени эффективен как при классических эндогенных, так и при невротических и реактивных депрессиях. В отличие от других антидепрессантов нового поколения, рексетин может с успехом применяться в тяжелых случаях (как при тоскливых, так и при заторможенных вариантах), не уступая по эффективности имипрамин и даже опережая его в быстроте действия (1 -2 недели лечения). Редукция симптоматики постепенно нарастает на протяжении нескольких недель и даже месяцев. Более того, препарат нередко оказывается эффективным у резистентных к трициклическим антидепрессантам больных.
Препарат обладает хорошим эффектом при тревожных состояниях с депрессивной симптоматикой и не вызывает гиперстимуляции, усиления ажитации или нарушений сна. Рексетин существенно редуцирует суицидальные мысли; способен улучшать сон депрессивных больных уже на ранних этапах лечения, не вызывая при этом дневной сонливости или заторможенности. Положительный эффект рексетина обнаружен так же при болевом синдроме у больных с диабетической нейропатией.
Отсутствие метаболитов и относительно небольшой период полураспада обеспечивают хорошую переносимость и безопасность его применения даже у лиц пожилого возраста.
Применяемые дозы колеблются от 10 до 40 мг/сут. Наиболее оптимальной дозой, обеспечивающей практически полное отсутствие побочных явлений и высокую терапевтическую эффективность, считается 20 мг/сут (прием с пищей утром 1 таблетки 1 раз в сутки). При превышении этой дозы чаще других побочных явлений встречаются тошнота, сухость во рту, запоры и другие диспептические расстройства, сонливость, нарушения сна, потливость, нарушения аккомодации зрения.
Противопоказано сочетанное применение рексетина с ингибиторами МАО, а также у больных с явлениями почечной и печеночной недостаточности и повышенной чувствительностью к препарату. Препарат не рекомендуется применять в период беременности и лактации.
Препараты других групп
Мексидол (3-окси-6-метил-2-этилпиридина сукцинат) - современный отечественный препарат, относящийся к группе антигипоксантов и антиоксидантов прямого действия. Препарат прошел клинические испытания в условиях НИИ фармакологии РАМН, НИИ неврологии РАМН, ГНЦ социальной и судебной психиатрии, НИИ наркологии и отделения геронтологической психиатрии НЦПЗ РАМН с доказанным мягким транквилизирующим действием.
Мексидол обладает широким спектром фармакологической активности, оказывает нейропротекторное, антигипоксическое, антиоксидантное и антистрессорное действие. Препарат повышает резистентность организма к воздействию различных стрессорных факторов (гипоксия, ишемия, реперфузия, воспаление, шок, интоксикация, в том числе различными лекарственными средствами). Мексидол эффективен при разных видах гипоксии, защищает нервные клетки от гибели, вызываемой ишемией, нормализуя метаболизм мозговой ткани, улучшает усвоение кислорода в мозговой ткани, усиливает аэробный гликолиз в мозге, повышает устойчивость организма к кислородозависимым патологическим процессам, повышает порог судорожной готовности мозга, улучшает мнестические функции, уменьшает токсические эффекты алкоголя.
При этом Мексидол обладает свойством стабилизировать мембраны, присущим всем 3-оксипиридинам и, в отличие от всех препаратов экзогенной янтарной кислоты, облегчает проникновение молекулы в клетку и использование остатка пиридина и сукцината в качестве энергетических субстратов. Показано, что в присутствии мексидола происходит активация сукцинатоксидазного пути окисления, которая в условиях ограничения НАД-зависимого окисления на ранних стадиях гипоксии позволяет сохранить в митохондриях определенный уровень окислительного фосфорилирования. Активация сукцинатоксигеназного пути окисления при гипоксии способствует повышению резистентности клеток мозга, миокарда, печени к дефициту кислорода и определяет механизм антигипоксического действия сукцинатсодержащих производных оксипиридина. Мексидол ингибирует перекисное окисление вследствие повышения резервных возможностей системы антиоксидантной защиты, благоприятно влияет на липидный спектр крови и агрегационную активность тромбоцитов, снижает увеличенную гемостатическую активность за счет повышения деформируемости эритроцитов, снижения вязкости крови. Оказывает анксиолитическое, антистрессорное, ноотропное, антиалкогольное, церебропротективное, противогипоксическое, противопаркинсоническое и вегетопротективное действие.
Механизм действия мексидола, помимо ингибирования свободнорадикального окисления липидов мембран, связан с улучшением энергетического обмена клетки, активацией энергосинтезирующих функций митохондрий, влиянием на содержание биогенных аминов и улучшением синаптической передачи. К ключевым элементам действия препарата также относятся модуляция рецепторных комплексов мембран мозга - бензодиазепиновых, ГАМК-ергических, ацетилхолиновых рецепторов, усилению их способности к связыванию.
Мексидол обладая отчетливо выраженным транквилизирующим действием, способствует быстрой редукции эмоционального напряжения, тревоги, астенических и вегетативных расстройств, а так же оказывает лечебный эффект при расстройствах сна пресомнического, постсомнического и, особенно, интрасомнического характера, повышает коэффициенты социальной адаптации. Это позволяет применять препарат при лечении различных эмоциональных расстройств, алкогольного абстинентного синдрома с сомато-неврологическими и психическими признаками, энцефалопатиях различного генеза (диабетическая, посттравматическая и др.).
Мексидол обладает способностью оказывать потенцирующее действие на эффекты других нейропсихотропных препаратов. Под его влиянием усиливается действие антидепрессивных, транвилизирующих, нейролептических, снотворных, противосудорожных и анальгезирующих средств, что позволяет снизить их дозы и таким образом уменьшить побочные действия. Применение мексидола в комплексной терапии депрессий позволяет преодолевать фармакологическую резистентность депресий.
В пограничной психиатрии показаниями к применению мексидола являются:
тревожные расстройства при невротических и неврозоподобных состояниях;
легкие когнитивные расстройства этеросклеротического генеза;
интоксикация этиловым спиртом и купирование алкогольного абстинентного синдрома;
острая интоксикация антипсихотическими средствами (нейролептиками);
экзогенно-органические заболевания головного мозга (в результате ранее перенесенных нейроинфекций, черепно-мозговой травмы и др.).Способ применения: Мексидол назначают внутривенно (струйно или капельно), внутримышечно и внутрь. При внутривенном способе введения препарат разводят водой для инъекций или изотоническим раствором натрия хлорида. Внутривенно струйно Мексидол вводят 1,5-2 минуты, внутривенно капельно - со скоростью 80-120 капель в минуту.
При тревожных расстройствах. Мексидол применяют внутримышечно в суточной дозе 200-400 мг, разделенной на 2 приема в течение 14-30 дней или внутрь по 0,25 г (2 таблетки по 0,125 г) дважды в день в течение не менее 4-х недель.
При невротических и неврозоподобных состояниях. Мексидол применяют по 100-200 мг (2-4 мл) внутривенно струйно на 10-16 мл 0,9% раствора NaCL, ежедневно - 10 дней. Возможно внутримышечное введение препарата по 200 мг (4 мл), ежедневно, 15 дней. После инъекций целесообразно назначение таблетированной формы по 0,25-0,50 г в сутки. Суточную дозу препарата рапределяют на 2-3 приема. Курс лечения - 26 недель. Курсовую терапию заканчивают в этом случае постепенно, уменьшая в течение 2-3 дней дозу препарата.
При алкогольном абстинентном синдроме. Режим дозирования: по 200-400 мг (4-8 мл) внутривенно струйно, разделив на два приема, на 16,0 мл 0,9% раствора NaCL, ежедневно, в течение 10-15 дней. Далее возможен переход на внутримышечное введение препарата в дозе 200 мг (4 мл), ежедневно, в течение 10 дней, с последующим переходом на таблетированную форму по 0,125-0,250 г два-три раза в день, 4-6 недель.
При когнитивных расстройствах атеросклеротического генеза
Мексидол применяют внутривенно или внутримышечно, в суточной дозе 200-400 мг в сутки, разделенной на 2 приема в течение 14-30 дней или внутрь по 0,25 г (2 таблетки по 0,125 г) дважды в день в течение не менее 4-х недель.
Противопоказания к применению Мексидола: острые нарушения функции печени и почек; повышенная чувствительность или непереносимость препарата.
Взаимодействие препарата с другими лекарственными средствами -не установлено. Мексидол потенцирует действие транквилизаторов, анальгетиков, противосудорожных и противопаркинсонических средств, уменьшает токсические эффекты этилового спирта.
Формы выпуска: раствор для инъекций 5% в ампулах по 2 мл № 10; таблетки, покрытые оболочкой 125 мг № 30.
Список литературы:
1. Александровский Ю.А. Пограничные психические расстройства: Учебное пособие. - М.: М, 2000. - 496 с.
2. Вейн А.М., Вознесенская Т.Г., Голубев В.Л., Дюкова Г.М. Депрессия в неврологической практике (клиника, диагностика, лечение). - М.: МИА, 2002. -160 с.
3. Гиндикин В.Я. Соматогенные и соматоформные психически расстройства: справочник. - М., "Триада-Х", 2000. - 256 с.
4. Мосолов С.Н. Клиническое применение современных антидепрессантов. -СПб: МИА, 1995. - 568 с.
5. Смулевич А.Б. Депрессии в общей медицине: Руководство для врачей. - М.: МИА, 2001. - 256 с.
| Июнь 2008 г. |