Какую надежду подарило нам исследование HOPE?
Чазова Ирина Евгеньевна
Что мы можем противопоставить эпидемии артериальной гипертонии и метаболических нарушений
Председатель секции артериальной гипертонии ВНОК, руководитель отдела системных гипертензий Российского кардиологического научно-производственного комплекса Росздрава, профессорОжирение и сахарный диабет (СД) типа 2 признаны Всемирной организацией здравоохранения (ВОЗ) неинфекционными эпидемиями нашего времени в связи с их широкой распространенностью среди населения, высоким риском развития сердечно — сосудистых заболеваний, ранней инвалидизацией больных и преждевременной смертностью.
По данным ВОЗ около 30% жителей планеты страдают избыточным весом. Из них 16,8% - женщин и 14,9 % - мужчин. Численность людей страдающих ожирением прогрессивно увеличивается каждые 10 лет на 10%.
Улиц с ожирением вероятность развития артериальной гипертонии (АГ) на 50% выше, чем у лиц с нормальной массой тела. На каждые лишние 4,5 кг систолическое артериальное давление (АД) повышается на 4,4 мм рт ст у мужчин и на 4,2 мм рт ст у женщин, как показало Фрамингемское исследование. В целом ряде исследований была выявлена прямопропорциональная зависимость между массой тела и общей смертностью. Ожирение I степени увеличивает риск развития СД типа 2 в 3 раза, II степени - в 5 раз и III степени - в 10 раз.
В России 8 млн. человек (5 %) страдает СД, из них 90 % СД типа 2. Общая смертность этих больных в 2,3 раза выше смертности среди остального населения. В 60 % случаев больные СД погибают от кардиоваскулярных расстройств и в 10 % от цереброваскулярных осложнений. АГ страдают до 80 % больных СД типа 2 и у этих больных увеличен риск смертности и снижена продолжительность жизни на 1/3 по сравнению со здоровыми лицами. Распространенность ИБС у больных с СД типа 2 в 2 — 4 раза, а риск развития острого инфаркта миокарда в 6 - 10 раз, острого нарушения мозгового кровообращения в 4 — 7 раз превышает таковую у пациентов без СД. На основании результатов эпидемиологических исследований установлено, что если в настоящее время СД является лишь одной из 10 главных причин смертности, то к 2010 году СД типа 2 и вызванные им осложнения и преждевременная смертность могут стать главной проблемой здравоохранения во всех регионах мира.
В 90 % случаев СД типа 2 сочетается с ожирением.
Особую опасность представляет собой центральный тип ожирения с преимущественным отложением жира в абдоминальной области. Частое сочетание висцерального ожирения, нарушений углеводного, липидного обмена и АГ и наличие тесной патогенетической связи между ними послужило основанием для выделения их в самостоятельный синдром.
Выделение метаболического синдрома (МС) имеет большое клиническое значение, поскольку с одной стороны это состояние является обратимым, т.е. при соответствующем лечении можно добиться исчезновения или, по крайней мере, уменьшения выраженности основных его проявлений, а с другой стороны, оно предшествует возникновению таких болезней как сахарный диабет типа 2 и атеросклероз — заболеваний, которые в настоящее время являются основными причинами повышенной смертности населения.
Предпринимается множество попыток систематизировать и разработать единые диагностические критерии МС. Наиболее адаптированными к амбулаторной и эпидемиологической практике являются Рабочие критерии экспертов Национального института здоровья США (Adult Treatment Panel III, АТР III). Согласно этим рекомендациям достаточно выявления у пациента абдоминального типа ожирения по показателю окружность талии более 89 см для женщин и более 102 см для мужчин, повышенного уровня глюкозы натощак более 6,1 ммоль/л, повышенного уровня триглицеридов более 1,69 ммоль/л, снижения холестерина липопротеидов высокой плотности менее 1,29 ммоль/л для женщин и менее 1,04 для мужчин, и уровня АД более 135/85 мм рт ст. Согласно рекомендациям АТРIII о наличии у пациента МС можно предположить при наличии 3 или более указанных симптомов.
Терапевтические меропрятия при лечении пациентов с МС должны быть направлены на основные звенья патогенеза данного синдрома.
Главными целями лечения больных ожирением следует считать:
- снижение массы тела,
- достижение хорошего метаболического контроля,
- достижение оптимального уровня АД,
- предупреждение острых и отдаленных сердечно-сосудистых осложнений
Основными звеньями патогенеза МС и его осложнений являются ожирение, инсулинорезистентность, нарушение углеводного обмена, дислипидемия и АГ. При этом данный симптомокомплекс может протекать с преобладанием нарушения того или иного вида обмена, что в конечном итоге определяет приоритетные направления его терапии в том или ином случае.
Краеугольным камнем в лечении МС являются немедикаментозные меропрития направленные на снижение массы тела, изменение стереотипов питания, отказ от вредных привычек, таких как курение и злоупотребление алкоголем, повышение физической активности, то есть формирование здорового образа жизни. Присоединение медикаментозных методов лечения не исключает немедикаментозных мероприятий, а должно проводиться параллельно. Немедикаментозное лечение является более физиологичным, доступным и не требует больших материальных затрат, в то же время необходимы значительные усилия со стороны врачей и самого больного, так как проведение данного вида лечения связано с затратами дополнительного воремени. Эти мероприятия должны проводиться пожизненно потому, что ожирение относится к хроническим заболеваниям.
Немедикаментозное лечение МС включает диетические мероприятия и физические упражнения, результатом которых должно быть уменьшение выраженности ожирения. Снижение массы тела и, особенно, массы висцерального жира способствует коррекции метаболических нарушений, повышению чувствительности тканей к инсулину и снижению АД, значительно уменьшая и отдаляя риск осложнений. При недостаточной эффективности немедикаментозных методов лечения или наличии определенных показаний возникает необходимость медикаментозной или даже хирургической коррекции веса тела, но эти мероприятия должны осуществляться только на фоне продолжающихся немедикаментозных вмешательств. Определяя медикаментозную тактику лечения ожирения необходимо помнить о высокой степени сердечно-сосудистого риска у больных МС и учитывать влияние на него лекарственных средств.
Иногда МС протекает с преобладанием нарушения либо углеводного, либо липидного обмена, но чаще всего бывает их сочетание.
В случае преобладания изменений углеводного обмена, заключающихся в нарушении толерантности к углеводам, отсутствии достаточного эффекта от немедикаментозных мероприятий и высокой степени риска развития СД или атеросклероза, показано присоединение препаратов, влияющих на чувствительность тканей к инсулину и углеводный обмен периферического действия. Наличие декомпенсированного СД типа 2 служит показанием для назначения сахаропонижающих препаратов, стимулирующих повышение секреции инсулина.
Преобладание в клинической картине МС дислипидемии может служить основанием для назначения гиполипидемической терапии. Показания к назначению данного вида терапии определяются степенью сердечно-сосудистого риска и критическим уровнем основных показателей липидтранспортной системы. Важным условием терапии, направленной на улучшение углеводного и липидного обмена является достижение целевых уровней глюкозы и показателей липидтранспортной системы, что снижает степень риска развития СД, атеросклероза и сердечно-сосудистых заболеваний и повышает продолжительность жизни больных МС.
Лечение АГ относится к патогенетической терапии МС, поскольку как уже говорилось ранее, она может вносить определенный вклад в формирование и прогрессирование данного синдрома. При этом необходимо учитывать влияние того или иного антигипертензивного препарата на углеводный и липидный обмен. Преимуществом должны пользоваться лекарственные средства, по крайней мере, нейтрально действующие на обменные процессы, еще лучше, если они будут обладать свойствами снижать инсулинорезистентность и улучшать показатели углеводного и липидного обмена. Недопустимо применение препаратов с заведомо известным негативным влиянием на инсулинорезистентность и метаболические процессы. Еще одним из важных условий антигипертензивной терапии является достижение целевых уровней АД - менее 140 /90 мм рт ст (а для больных СД - менее 130/80 мм рт ст), так как именно при условии достижения этих уровней наблюдается наименьшее число сердечнососудистых осложнений.
Влияя только на один из компонентов МС, можно добиться заметного улучшения за счет компенсации изменений в других звеньях его патогенеза. Например, снижение веса вызовет снижение АД и нормализацию метаболических нарушений, а гипогликемическая терапия наряду с компенсацией углеводного обмена приведет к снижению АД и улучшению показателей липидного обмена. Гиполипидемическая терапия может способствовать повышению чувствительности тканей к инсулину и улучшению показателей углеводного обмена. Грамотно подобранная гипотензивная терапия помимо основного действия нередко улучшает показатели углеводного, липидного обмена и повышает чувствительность тканей к инсулину. Эффективность лечения во многом зависит от глубокого понимания врачом природы МС и знания основных и дополнительных механизмов действия лекарственных препаратов, применяемых для его лечения.
Препаратами выбора у больных с МС являются ингибиторы ангиотензинпревращающего фермента (ИАПФ), поскольку в ряде крупных многоцентровых исследованиях было достаточно убедительно доказано их метаболически нейтральное и органопротективное действие. Действие ИАПФ связано с блокадой АПФ, при этом снижается в крови концентрация ангиотензина II - мощного вазоконстриктора и повышается содержание брадикинина и почечных простагландинов, оказывающих вазодилатирующее действие, в результате чего уменьшается периферическое сопротивление сосудов. Преимуществом ИАПФ является их нейтральное действие на углеводный и липидный обмены. Кроме того, была обнаружена способность ИАПФ повышать чувствительность тканей к инсулину, и ряд исследователей доказали их прямое гипохолестериновое действие. Нефропротективный эффект ИАПФ обусловлен тем, что, блокируя образование ангиотензина II, они обеспечивают расширение выносящей артериолы клубочков, снижая тем самым внутриклубочковое гидростатическое давление. При изучении влияния ИАПФ на функцию эндотелия был обнаружен еще один возможный механизм ихангиопротективного действия. Известно, что ангиотензин II подавляет секрецию эндотелием оксида азота и стимулирует секрецию эндотелина I. ИАПФ, блокируя синтез ангиотензина II, восстанавливают баланс эндотелиальных вазоактивных факторов, способствуя нормализации тонуса сосудов.
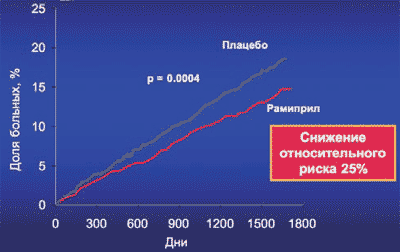
Одним из ярких представителей класса ИАПФ является рамиприл, который имеет ряд особенностей, благодаря которым обладает преимуществами у пациентов с АГ и МС и СД типа 2, что было наглядно показано в исследовании MICRO-HOPE (см. рисунки). В настоящее время в Российском кардиологическом НПК и ГНИЦ Профилактической медицины проводится исследование ХАРИЗМА, цель которого оценить антигипертензивную эффективность и метаболические преимущества рамиприл а (Хартил, Эгис) у больных метаболическим синдромом.
Рамиприл относится к липофильным препаратам и проходит биотрансформацию в печени до активного соединения рамиприлата. Этот механизм позволяет обеспечить мягкий и плавный гипотензивный эффект. Важным отличием препарата является то, что он не снижает АД у лиц с его нормальным уровнем. Рамиприл оказыват гипотензивный эффект преимущественно в дневное время суток, при этом снижается риск развития ночной гипотонии. Благодаря липофильности и высокой афинности к АПФ плазмы и тканей рамиприл обладает длительным действием, что позволяет принимать его 1 раз в сутки. Он обеспечивает равномерный гипотензивный эффект на протяжении суток, не изменяя естественного ритма колебаний АД, не вызывает постуральной гипотонии и компенсаторного увеличения частоты сердечных сокращений. Высокая афинность к тканям миокарда, эндотелия сосудов, почечным канальцам и клубочкам, обеспечивает органопротективное действие рамиприл а.
MICRO-HOPE
Цель исследования: Оценить эффективность рамиприла и витамина ? в профилактике сердечнососудистых и микрососудистых осложнений у пациентов с сахарным диабетом.Дизайн: Рандомизированное, двойное-слепое
Пациенты 3577 пациентов диабетом
Рандомизация:Период наблюдения: 4.5 года
- Рамиприл 10мг/день n= 1808
- Ппацебо n = 1769
- Всего n = 3577
Уровни АД
*изменение по сравнению с исходным показателем (рампирил vs плацебо)
Систолическое АД
(мм рт. ст.)Диастолическое АД
(мм рт. ст.)Рампирил Плацебо р* Рампирил Плацебо р* Исходно 141,7 142,3 - 80,0 79,3 - Δ через 1 месяц -5,3 -1,3 0,0001 -2,6 -0,3 0,0001 Δ через 2 года -2,7 0,6 0,0001 -2,6 -1,05 0,0001 Δ на посл. визите -1,9 0,55 0,0002 -3,3 -2,3 0,0008 Результаты по почечным и микрососудистым конечным точкам
Рампирил
(n=1808)Плацебо
(n=1769)Снижение относи-
тельного рискар ХНП 117 (6,5%) 149 (8,4%) 24% 0,027 Диализ 10 (0,5%) 8 (0,5%) 0,70 Ретинопатия 170 (9,4%) 186 (10,5%) 22% 0,24 Комбинированная
конечная точка
(ХПН/диализ/ретинопатия273 (15,1%) 312 (17,6%) 16% 0,036
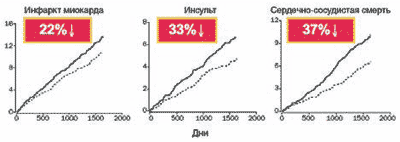
- Снижение случаев ХПН на 24%
- Снижение микрососудистых осложнений диабета на 16%
Комбинированная конечная точка (сердечно-сосудистая смерть, инфаркт и инсульт) в исследовании MICRO-HOPE
Результаты по сердечно-сосудистым конечным точкам
| Октябрь 2007 г. |