Опубликовано в журнале:
«Клиническая дерматология и венерология», 2012, № 5, с. 42-47Сертаконазол в местном лечении поверхностных микозов кожи
М.В. Горячкина1;, Т.А. Белоусова1;, Н.Н. Потекаев2;
1;Первый МГМУ им. И.М. Сеченова; 2;РНИМУ им. Н.И. ПироговаКлючевые слова: микоз, эпидемиология, этиология, диагностика, лечение, Сертаконазол.
Sertaconazole in the topical treatment of superficial skin mycoses
M.V. Goryachkina, T.A. Belousova, N.N. Potekayev
I.M. Sechenov First Moscow State Medical University; N.I. Pirogov Russian National Research Medical UniversityKey words: mycosis, epidemiology, etiology, diagnosis, treatment, Sertaconazole.
Среди инфекционных дерматозов лидерами по частоте встречаемости являются грибковые инфекции кожи. В структуре заболеваемости кожи и ногтевых пластин микозы составляют 37—40%. Актуальность проблемы микозов обусловлена не только их высокой распространенностью среди населения разных стран, но и постоянным ростом заболеваемости микотической инфекцией в мире. По разным экспертным оценкам, микозами стоп страдают 10— 20% взрослого населения. Распространенность среди мужчин в 2 раза выше, чем среди женщин. Представленность этой инфекции значительно увеличивается в группах пожилого и старческого возраста. У людей 70 лет и старше этим недугом поражен каждый второй человек. В последние годы наблюдается тенденция к увеличению заболеваемости микозами не только у взрослых, но и у детей [1, 2].
В современной дерматологической практике отмечается тенденция к увеличению числа больных дерматозами сочетанной этиологии (ДСЭ), когда грибковые поражения кожи наблюдаются одновременно с другими дерматозами. У пациентов, страдающих хроническими воспалительными дерматозами (экземой, атопическим дерматитом, псориазом), особенно при локализации процесса в складках и на стопах, часто наблюдается присоединение грибковой инфекции, осложняющей течение основного заболевания. Известно, что длительно не леченный микотический процесс часто приводит к развитию аллергодерматозов и присоединению бактериальной инфекции. Осложненный вариант микоза наблюдается у 25—30% больных, обращающихся к дерматологу. Практически у каждого пациента (96% случаев), имеющего рецидивирующее рожистое воспаление нижних конечностей, в анамнезе выявляется рубромикоз. ДСЭ протекают более торпидно, снижая эффективность лечения основного заболевания и существенно утяжеляя его течение [3, 4].
Росту заболеваемости микотической инфекцией способствует увеличивающая прослойка населения с компроментированной иммунной системой и тяжелой соматической патологией (иммунодефицит при ВИЧ-инфекции, паранеопластические процессы, длительный прием иммуносупрессивных препаратов, эндокринопатии метаболические и интоксикационные заболевания). У больных сахарным диабетом грибковая инфекция стоп встречается в 2,8 раза чаще, чем у людей того же возраста и пола, не страдающих этой эндокринопатией. Нарушения гемодинамики при заболевании сосудов и вен, патология суставов (остеоартроз, hallux valgus), постоянная травматизация кожи, избыточная потливость, сухость кожи, приводящая к снижению защитных свойств кожного барьера, также активно способствует заболеваемости микозами [2—4].
Ухудшение экологической обстановки, неудовлетворительное санитарно-гигиеническое состояние саун, бань, душевых, фитнес-клубов, бассейнов также способствуют росту заболеваемости грибковой инфекцией. Профессиональные факторы активно влияют на увеличение риска заболеваемости дерматофитиями. Чаще микозами стоп болеют военнослужащие, спортсмены, шахтеры ввиду особых условий производства и профессиональной деятельности (замкнутый коллектив, закрытые помещения, использование грубой обуви, спецодежды, общих душевых и раздевалок при частом нарушении санитарно-гигиенических норм) [2].
До настоящего времени не создана классификация грибковых заболеваний кожи, полностью удовлетворяющая запросам практикующего врача. В России наибольшим признанием пользуется классификация Н.Д. Щеклакова [5], предложенная в 1976 г.:
I. Кератомикозы
II. Дерматофитии:
1. Эпидермофития паховая
2. Микоз, обусловленный красным трихофитоном (руброфития)
3. Микоз, обусловленный интердигитальным трихофитоном
4. Трихофития
5. Микроспория
6. Фавус
7. Черепитчатый микоз
III. Кандидоз
IV. Глубокие микозыВ структуре грибковых заболеваний кожи преобладают дерматофитии (выявляются у 10% населения земли). В повседневной клинической практике дерматолог наиболее часто сталкивается с поверхностными микозами с поражением стоп и крупных складок. Дерматофитии — микозы, вызываемые патогенными грибами, поражающими кожу и ее придатки (волосы, ногти). Эти грибы относятся к родам Trichophyton, Microsporum и Epidermophyton. Данные микроорганизмы не могут использовать для своего питания углекислый газ из воздуха, и поэтому нуждаются в готовых органических веществах. Оптимальным питательным субстратом для них служит кератин, который в больших количествах содержится в роговом слое кожи и ее придатках. Одни виды дерматофитов могут паразитировать только на человеке, другие — на человеке и животных. В связи с этим различают соответственно антропофильные и зоофильные грибы. Эти микроорганизмы широко распространены в природе и встречаются повсюду — в земле, песке, камнях, в том числе прибрежной гальке, а также на останках деревьев и деревянных предметах (настилах, сиденьях, топчанах). Проникновение патогенных грибов в кожу зависит от массивности инфицирующей дозы гриба, наличия у грибов рецепторов, способствующих прилипанию к коже и слизистой оболочке, наличия специфических ферментов (протеазы, липазы).
Организм человека имеет специфические и неспецифические факторы защиты от инвазии грибов. К ним относятся:
- барьерная функция кожи и слизистых оболочек;
- кислотная мантия кожи (ундециленовая кислота кожного сала);
- лизоцим, лактоферрин, миелопероксидазная система и другие факторы, влияющие на фагоцитарую активность макро- и микрофагов;
- функциональная активность Т- и В-клеточного иммунитета - системы специфической защиты организма.
Дерматофиты достаточно устойчивы к воздействию ультрафиолетовых лучей. Оптимальной для них является слабощелочная или нейтральная среда, однако кислая среда воздействует на них пагубно. Необходимым условием для их развития и роста является постоянная высокая температура и влажная среда [6].
Проведенные в последнее десятилетие исследования ферментативной активности, прежде всего протеолитической, ряда дерматомицетов, сформировали новые представления о факторах патогенности этих микроорганизмов. Установлено, что дерматомицеты образуют несколько видов протеаз, способных разрушать разные белковые структуры, в частности, γ-глобулины, фибронектин, α1ρ1-кератин и фибриллярный белок – коллаген. У представителей рода Microsporum, в частности Microsporum canis, обнаружено 6 протеаз с разной молекулярной массой. Высказано предположение о том, что ферменты с молекулярной массой 122, 63, 25 кД индуцируются при переходе сапрофитной формы гриба в паразитическую [7].
Клинические признаки грибковой инфекции имеют большое значение в диагностике дерматофитий. Однако обязательным этапом диагностического процесса являются лабораторные исследования. В общей клинической практике для подтверждения диагноза микоза, а также для проведения дифференциальной диагностики с другими дерматозами наиболее часто используют метод микроскопического исследования (КОН-тест). В последнее время разработан и широко внедряется в практику новый метод микроскопии нативных препаратов с окрашиванием калькофлюором белым. По данным специалистов НИИ медицинской микологии им. П.Н. Кашкина [1, 6], данный метод при микроскопической диагностике дерматомикозов по сравнению со стандартным КОН-методом является более эффективным и позволяет на 10% увеличить выявляемость грибковой инфекции.
При идентификации возбудителя проводится посев материала на питательную среду Сабуро. В то же время даже при соблюдении всех правил сбора материала, высоком профессионализме сотрудников и наличии в лаборатории хорошего оборудования положительных результатов культурального исследования выявляется немного. По данным отечественных исследований, возбудитель не удается выделить в 64% случаев, а по данным зарубежных исследований, — в 50% случаев, что обусловлено как техническими погрешностями (нарушение правил получения материала, его транспортировки и др.), так и проведением предшествующей в большинстве случаев топической антифунгальной терапии [8].
В последние годы во всем мире, в том числе и в нашей стране активно разрабатывается и широко внедряется в практику медицинских учреждений новый эффективный метод диагностики микозов кожи и ногтевых пластин с использованием полимеразной цепной реакции (ПЦР) для детекции возбудителя. В настоящее время разработана и апробирована отечественная ПЦР-система диагностики с использованием пары видоспецифических праймеров Trichophytom rubrum и Trichophytom mentagrophytes var. interdigitale — главных возбудителей грибковых заболеваний человека. Теперь, забирая материал из пораженных инфекцией ногтей, врач в течение 24 ч может почти с абсолютной точностью фиксировать наличие/отсутствие грибкового поражения. Кроме того, этот метод сразу определяет вид возбудителя по обнаруженному в соскобе генетическому материалу гриба [8—10].
Современные принципы терапии дерматофитий должны быть направлены на скорейшее удаление патогенного гриба из пораженной области (кожа, ногти, волосы), а также по возможности устранение предрасполагающих факторов (повышенная потливость, травматизация, сопутствующие заболевания и др.). Этиотропная терапия — единственно верный и эффективный подход к лечению микозов. Она может проводиться наружно (противогрибковый препарат наносится на пораженный участок кожного покрова или ногтевую пластинку), а также системно (препарат назначают внутрь). Количество антигрибковых препаратов, использующихся в современной лечебной практике, постоянно увеличивается. В настоящее время существует много системных и местных препаратов (кремы, лаки, растворы). В зависимости от химической структуры они делятся на несколько групп (азолы, полиеновые антибиотики, аллиламины и др.) и известны под разными торговыми названиями, отличающихся по спектру активности и особенностям клинического применения. Таким образом, перед врачом стоит нелегкая задача выбора высокоэффективного, безопасного, оптимального по фармакологическому профилю препарата. В каждом клиническом случае врачу необходимо учитывать клинические проявления, длительность заболевания, наличие сопутствующих заболеваний, возраст, пол пациента, его финансовые возможности. Именно поэтому лечение микозов гладкой кожи, несмотря на богатый арсенал противогрибковых средств остается сложной задачей. Особого внимания заслуживают препараты, которые, наряду с противогрибковым действием, обладают специфической активностью в отношении сопутствующей микробной флоры.
Благодаря своей уникальной химической формуле наше внимание привлек препарат Залаин в форме крема, действующим началом которого является сертаконазол. Сертаконазол содержит азоловый матрикс и принципиально новое соединение — бензотиофен. Препарат обладает фунгицидным и фунгистатическим действием. Спектр специфической активности Залаина достаточно широк. Он действует на дерматофиты (Trichophyton, Microsporum, Epidermophyton), активен в отношении патогенных грибов Candida spp. (в том числе Candida albicans, Candida tropicalis), а также Malassezia spp. и возбудителей бактериальных инфекций кожи и слизистых оболочек (грамположительные штаммы стафило- и стрептококки) [11].
Фунгицидное действие сертаконазола обусловлено тем, что один из его компонентов, бензотиофен, имеет структурное сходство с триптофаном. Это облегчает проникновение сертаконазола в плазматическую мембрану гриба. Повреждая клеточную стенку гриба, препарат приводит к образованию в ней воронок, каналов, пор. Разрушение плазматической мембраны вызывает деструкцию скелета клетки и гибель ее содержимого в результате лизиса органелл. Действие бензотиофена может объяснять фунгицидную активность сертаконазола в низких концентрациях, отличающую препарат от других производных имидазола, а также его эффективность в отношении штаммов грибов с перекрестной резистентностью к имидазолам. Основной эффект последних обусловлен воздействием на биосинтез эргостерола, что приводит лишь к подавлению роста грибов [11, 12].
Фунгистатический эффект связан с азоловым матриксом сертаконазола, который подобно другим азолам, нарушает синтез эргостерола клеточной мембраны грибов. Эргостерол образуется в результате биосинтеза из более простых веществ через цепь реакций, которая включает синтез промежуточного вещества ланостерола. Ключевую роль в превращении ланостерола в эргостерол играет фермент 14-α-деметилаза, который входит в группу ферментов, известных под общим названием цитохром Р-450. Все ферменты группы цитохрома Р-450 содержат железосодержащий пигмент. Считается, что сертаконазол, подобно другим противогрибковым средствам из группы азолов, связывается с атомом железа гематиновой группы и инактивирует 14-α-деметилазу. Это приводит к нарушению синтеза эргостерола и накоплению ланостерола и других стеролов. Их включение вместо эргостерола в мембрану значительно нарушает структуру и функцию клеточной мембраны грибов [11, 13].
Токсическое влияние на клеточную мембрану грибковых клеток начинается уже через 10 мин после нанесения препарата. Существенным преимуществом Залаина по сравнению с другими антимикотиками является и тот факт, что минимальная ингибирующая концентрация находится в пределах достаточно узкого диапазона значений для возбудителей всех основных микозов кожи и не превышает 1 мкг/мл. Экспериментально доказано, что высокая липофильность Залаина приводит к накоплению его в глубоких слоях кожи. Сертаконазол сохраняется в коже в терапевтически эффективной концентрации в течение 48 ч после аппликации [11—13].
Препарат имеет высокую системную безопасность, доказанную во многих исследованиях. Сертаконазол не имеет системной абсорбции, не обладает мутагенным и канцерогенным эффектом, не вызывает фотосенсибилизации [11].
Высокая терапевтическая эффективность и безопасность сертаконазола в форме крема доказана во многих исследованиях в России и за рубежом.
Так, в рамках программы «Асклепий», проведенной в 2010—2011 гг. в 44 регионах Российской Федерации, была оценена эффективность местного применения 2% крема Залаин. Обследованы 50 398 пациентов обоих полов с поверхностными микозами кожи (62,5% — дерматомикозы, 20,6% — кератомикозы, 11,4% — поверхностный кандидоз кожи и слизистых оболочек). У 62,99% пациентов наблюдалась изолированная форма микоза, у 23,35% микоз развился на фоне предшествующего дерматоза, у 7,6% было выявлено сочетание двух видов микотической инфекции, у 43,78% — на фоне соматической патологии, у 0,29% на фоне соматической патологии и хронического дерматоза. Изначально из исследования исключали больных с онихомикозами, микроспорией, инфильтративно-нагноительной трихофитией, а также женщин в период беременности и лактации. Всем пациентам на область поражения был назначен крем Залаин. Препарат применяли 2 раза в сутки в среднем 4 нед. Оценку терапевтической активности (клиническая картина, микроскопия на грибы) проводили на 2 и 4-й неделе лечения. Через 2 нед терапии эффективность лечения составила 71,8%, а через 1 мес достигла 93,5%. Побочных эффектов и осложнений у пациентов не отмечено [14].
В Германии проведено исследование сравнительной эффективности клотримазола и Залаина у 173 больных микозами кожи, обусловленными С. albicans и Т brum, обратившихся в 14 специализированных микологических центров. Установлено, что клиническое излечение на 14-е сутки наступало в 1,5 раза чаще при использовании Залаина, чем клотримазола (32 и 21% больных соответственно) [15].
В другом исследовании у пациентов с разными видами дерматофитий проведена сравнительная оценка клинической эффективности 2% сертаконазол-крема и 2% миконазол крема. Под наблюдением находились 250 больных микозами: 128 из них лечились сертоконазол и 122 — миконазолом. Оба препарата наносили на пораженный участок кожного покрова 2 раза в сутки утром и вечером в течение 2 нед. Установлено, что клиническое излечение после 2-недельной терапии при использовании крема 2% сертаконазол наступило у 62,3% больных, а при применении крема 2% миконазол — только у 44,6%. Оба препарата хорошо переносились. Только 5 пациентов из группы сертаконазола и 9 из группы миконазола сообщили о незначительных и кратковременных побочных явлениях, не помешавшим им закончить лечение. Авторы делают выводы о том, что терапия дерматофитий кремом 2% сертаконазол более эффективна и безопасна, чем применение крема 2% миконазол [16].
C. Borelli и соавт. [17, 18] выявили высокую эффективность и безопасность крема 2% сертаконазол при лечении эпидермофитии стоп. Всего в исследовании приняли участие 92 пациента. Диагноз эпидермофития стоп был поставлен на основании клинического и культурального исследования. Крем 2% сертаконазол назначали на область стоп и межпальцевых промежутков 2 раз в сутки в течение 1 мес. Результаты эффективности терапии оценивали с помощью регресса основных клинических проявлений (эритемы, шелушения, зуда) в баллах и бактериологического исследования на грибы. Через 4 нед лечения у 88,8% пациентов рост культуры гриба в посеве отсутствовал. Отмечался выраженный регресс клинических проявлений: у 63,7% — эритемы, у 33,0% — шелушения, у 91,2% — зуда. Нежелательных реакций при использовании препарата не отмечено.
Нами изучена эффективность 2% крема Залаин при лечении больных с поверхностными микозами кожи (рис. 1 и 2). Под наблюдением находился 31 пациент (17 мужчин, 14 женщин) в возрасте 25—67 лет. Средний возраст пациентов составил 53,8 года. Клинический диагноз у каждого пациента был подтвержден результатами микологического исследования.
Рис. 1. До лечения.
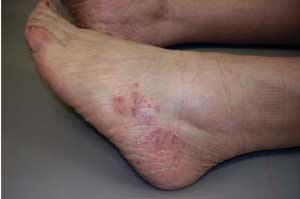
Рис. 2. После лечения 2% кремом Залаин.
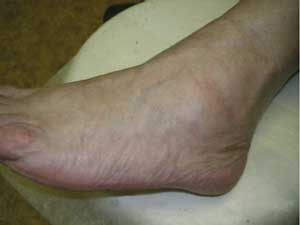
Согласно клиническому диагнозу, больные распределялись следующим образом: микоз стоп — 17 (54,8%) человек, микоз паховой области — 9 (29,0%), микоз туловища — 3 (9,7%), микоз кистей — 2 (6,5%).
У 6 (35,3%) пациентов с микозами стоп диагностировалась интертригинозная форма, проявляющаяся набуханием и мацерацией рогового слоя в глубине межпальцевых складок стоп и на боковых поверхностях пальцев, с формированием поверхностных эрозий и довольно глубоких трещин. Больные предъявляли жалобы на зуд, жжение, болезненность. «Сухие» проявления микоза в виде сквамозной — у 7 (41,2%) пациентов и сквамозно-кератотической — у 4 (23,5%) форм характеризовались сухостью, шелушением кожи, болезненными трещинами, особенно в области пяток, гиперкератотическими наслоениями.
Высыпания у пациентов с микозом паховой области были представлены резко ограниченными фестончатыми очагами розовато-коричневого цвета с мелкопластинчатым шелушением на поверхности. По периферии они имели четкий, местами прерывистый валик, возвышающийся над поверхностью кожи. У части пациентов очаги сливались между собой и распространялись на кожу бедер, ягодиц и половых органов. Все пациенты жаловались на зуд и жжение. Высыпания на туловище носили ограниченный характер и локализовались в области груди, спины и живота. Очаги имели четкие границы, округлые или фестончатые очертания. Кожа в пределах очагов имела красноваторозовый цвет, некоторые очаги были покрыты чешуйками.
У пациентов с микозом кистей наблюдалась сквамозно-кератотическая форма поражения, с резкими границами, умеренно выраженной гиперемией и обильным шелушением. У всех пациентов была поражена одна ладонь.
Крем Залаин наносили 2 раза в день (утром и вечером). Продолжительность курса зависела от клинической картины, длительности заболевания и локализации процесса, но не превышала 1 мес. Эффективность лечения оценивали по регрессу эритемы, шелушения, зуда при осмотре 1 раз в неделю и при микроскопическом исследовании (до и после окончания лечения).
Наиболее быстро регрессировали очаги у пациентов на туловище и у больных с микозом кистей. Уже на 1-й неделе терапии у них отмечался значительный регресс клинических проявлений. Через 2 нед клиническое выздоровление наступило у 5 (55,6%) пациентов с паховой дерматофитией, у всех пациентов со сквамозной формой микоза стоп и у 2 — с микозом туловища. Через 3 нед выздоровление наступило у всех пациентов с микозом паховых областей, кистей и туловища и у 5 (83,3%) пациентов с интертригинозной формой микоза. Торпидно на проводимую терапию реагировали пациенты со сквамозно-кератотической формой микоза стоп. Клиническое выздоровление только у половины больных наблюдалось через 1 мес лечения.
Таким образом, после проведенного лечения клиническое выздоровление отмечалось у 28 (90,3%) больных при 100% микологической излеченности. У 3 пациентов с микозом стоп (у 1 с интертригинозной и у 2 со сквамозно-кератотической формой) старшее 65 лет, отягощенных соматически (варикозная болезнь вен, сахарный диабет, артроз межфаланговых суставов), после лечения сохранялись незначительные трещины, шелушение, очаги гиперкератоза, что требовало продолжения специфической и неспецифической терапии.
Все пациенты отмечали приятную текстуру крема при нанесении на кожу. Нежелательных эффектов выявлено не было.
Выводы
Залаин обладает широким спектром антимикотической активности, позволяющей в короткие сроки добиться клинического и микологического выздоровления у пациентов с торпидными формами микоза, кроме того, препарат обладает выраженной антибактериальной активностью.
Высокая липофильность сертаконазола приводит к накоплению его в глубоких слоях кожи, обеспечивая сохранение в ней эффективной терапевтической концентрации в течение 48 ч после аппликации. Препарат не обладает системным действием, не вызывает побочных эффектов и хорошо переносится больными.
Длительность назначения препарата определяется индивидуально в зависимости от особенностей клинического случая и в среднем составляет 2—4 нед.
Применение крема Залаин позволяет расширить возможности наружной антимикотической терапии пациентов с микозами гладкой кожи.
ЛИТЕРАТУРА
1. Белоусова Т.А. Паховая дерматофития: этиология, клиника, современные возможности терапии. РМЖ 2008; 23: 333: 1555—1558.
2. Лукашева Н.Н. Особенности клинической диагностики дерматофи-тий. Conc Med (Дерматология) 2007; 2: 24—28.
3. Белоусова Т.А., Горячкина М.В., Грязева Т.М. Принципы наружной терапии дерматозов сочетанной этиологии. Conc Med (Дерматология) 2011; 2: 16—20.
4. Havlickova B., Czaika V.A., Friedrich M. Epidemiological trends in skin mycoses worldwide. Mycosis 2008; 51: Suppl 4: 2—15.
5. Потекаев Н.Н. Поверхностные микозы кожи. http://adventus.info
6. Елинов Н.П., Васильева Н.В., Разнатовский К.И. Дерматомикозы или поверхностные микозы кожи и ее придатков — волос и ногтей. Лабораторная диагностика. Пробл мед микол 2008; 10: 1: 27—34.
7. Лещенко В.М. Морфология, физиология, экология грибов (принципиальные положения). Materia Medica 1997; 2: 5—9.
8. Цыкин А.А. Онихомикозы:ДНК–диагностика, совершенствование комбинированной терапии: Автореф. дис. … канд. мед. наук. М 2008; 24.
9. Сергеев В.Ю., Сергеев А.Ю. Гены, молекулярные методы и новые концепции в диагностике грибковых заболеваний. Пробл мед микол 2006; 8: 2: 85.
10. Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. Руководство для врачей. М: Бином 2008.
11. Лещенко В.М. Морфология, физиология, экология грибов (принципиальные положения). Materia Medica 1997; 2: 5—9.
12. Залаин (сертаконазол). Монография для специалистов. 2005 http:// adventus.info/Doc/a0230204.htm
13. Соколова Т.В., Гладько В.В., Ишхнеян Н.Г и др. Залаин в лечении поверхностных микозов кожи. http://adventus.info
14. Agut J., Palacin C., Sacristan A., Ortiz J.A. Inhibition of Ergosterot Synthesis by Sertaconazoli in Candida albicans. Drug Res 1992; 42: 5a: 718—720.
15. Соколова Т.В., Малярчук А.П., Малярчук Т.А. Клинико-эпидемиологи-ческий мониторинг поверхностных микозов в России и совершенствование терапии. РМЖ 2011; 21: 1327—1332.
16. Hagedom M. Double-blind, randomizld, parallel group, multlcenter study to evaluate the efficacy and safety Setaconazole compared to Clotrimazole in patiets withdermatomycoses. Report on file.
17. Sharma A., Saple D.G., Surjushe A. et al. Efficacy and tolerability of serta-conazole nitrate 2% cream vs. miconazole in patients with cutaneous der-matophytosis. Mycoses 2011; 54: 3: 217—222.
18. Borelli C., Korting H.C., Bödeker R.H., Neumeister C. Safety and efficacy of sertaconazole nitrate cream 2% in the treatment of tinea pedis interdigitalis: a subgroup analysis. Cutis 2010; 85: 2: 107—111.
| Июль 2013 г. |