Опубликовано в журнале:
»» 1 / 2003
НОВЫЕ РЕКОМЕНДАЦИИ НАЦИОНАЛЬНОЙ ОБРАЗОВАТЕЛЬНОЙ ПРОГРАММЫ ПО ХОЛЕСТЕРИНУ
КЛИНИЧЕСКИЕ ТРЕБОВАНИЯ К БОЛЕЕ ШИРОКОМУ ПРИМЕНЕНИЮ ГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ ДЛЯ ЛЕЧЕНИЯ И ПРОФИЛАКТИКИ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА
(ПО МАТЕРИАЛАМ ЗАРУБЕЖНОЙ ПРЕССЫ)
Недавно опубликованные рекомендации третьей Национальной образовательной программы по холестерину (National Cholesterol Education Program III - NCEP III) [1] содержат ряд новых клинических предложений службам здравоохранения и пациентам. В этих рекомендациях представлены более строгие критерии целевых уровней липидов и более широкий подход к оценке риска, которые направлены на профилактику преждевременной смерти и инвалидности, обусловленных ишемической болезнью сердца (ИБС) и инсультом. Согласно новым рекомендациям значительно большее число пациентов являются кандидатами для улучшения липидного профиля, особенно в плане первичной профилактики.
Установлено, что непосредственным результатом использования новых рекомендаций NCEP III будет увеличение с 52 млн. до 65 млн. числа взрослых граждан США, у которых для снижения липидов потребуются терапевтические мероприятия по изменению образа жизни, включая диету, а также почти 3-х кратное увеличение, с 13 млн. до 36 млн. числа лиц, у которых будет необходима медикаментозная терапия (рис. 1) [2]. Данное сообщение посвящено определению и характеристике нелеченных пациентов, у которых изменение уровня липидов может оказать положительное действие, а также суммирует данные об эффективности, безопасности и стоимости различных статинов - класса препаратов с наиболее выраженным и доказанным действием, являющимся основой для их более широкого применения [З].
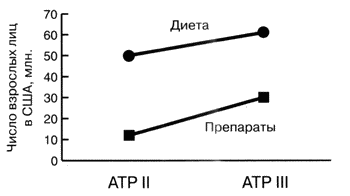
Рис. 1. Взрослые лица в США, приемлемые для терапевтических изменений образа жизни, включая диету и медикаментозную терапию по данным Adult Treatment Panel (ATP) II и АТР III (адаптировано из USA Today [2]). Общая оценка риска
Рекомендации NCEP II [4] предлагали медицинским работникам прежде всего учитывать наличие в анамнезе пациентов коронарных событий (вторичная или первичная профилактика), а затем принимать решение о назначении терапии, основываясь на уровнях общего холестерина (ХС) и холестерина липопротеидов низкой плотности (ХС-ЛПНП). Напротив, новые рекомендации NCEP III [1] расширяют прежний перечень сердечно-сосудистой патологии, включая в него практически все окклюдирующие заболевания сосудов сердца (то есть, стабильную и нестабильную стенокардию, перенесенные ангиопластику или аортокоронарное шунтирование), а также головного мозга (то есть, ишемический инсульт, преходящие ишемические атаки, клинически значимые стенозы сонных артерий) и периферических артерий, акцентируя внимание прежде всего на оценке общего риска, а не показателей липидного спектра. Общая оценка риска включает количественное определение риска развития ИБС за 10-летний период. Подобная количественная оценка основана на повой и важной концепции рисков, эквивалентных ИБС. (3 новых рекомендациях сахарный диабет переведен из категории главных факторов риска в разряд эквивалентов ИБС. Таким образом, все больные сахарным диабетом должны лечиться так же агрессивно, как пациенты, выжившие после события, произошедшего вследствие окклюзии сосудов сердца, головного мозга и периферических артерий. Согласно этой концепции пациент, которому должна проводиться первичная профилактика в связи с наличием риска, эквивалетного ИБС, может иметь абсолютный риск развития первого события равный или превышающий таковой у больного, которому должна проводиться вторичная профилактика для предотвращения повторного события. Более того, больные, нуждающиеся в первичной профилактике, нс' имеющие рисков, эквивалентных ИБС, но имеющие множественные факторы риска, также могут иметь 10-летний риск, который равен или превышает таковой у пациентов, нуждающихся во вторичной профилактике (т.е., выживших после ранее перенесенного события), но не имеющих дополнительных факторов риска. Таким образом, врачам предлагается количественно оценивать 10-летний риск у всех пациентов с 2-мя или более факторами риска, нуждающихся в первичной профилактике, с помощью Фрамингемской системы оценки риска (Framingham Risk Assessmeni System) [5]. Эта оценка общего риска включает но возраст, уровень общего ХС, курение, уровень холестерина липопротеидов высокой плотности (ХС-ЛПВП) и уровень систолического артериального давления. Если абсолютный риск составляет 20% и более, при проведении первичной профилактики больной должен получать такую же агрессивную терапию, как больной, который ранее перенес сердечно-сосудистое событие. Новые рекомендации NCEP III также содержат цели, которых следует добиваться при проведении первичной профилактики у пациенток с высоким риском, обусловленным множественными метаболическими факторами риска или метаболическим синдромом. В настоящее время в США метаболический синдром является одной из основных клинических и общественных проблем. Клиническая проблема в данном случае обусловлена тем, что общий риск у пациентов, требующих первичной профилактики вследствие множественных метаболических факторов риска, намного превышает арифметическую сумму рисков, обусловленных каждым из данных факторов в отдельности. Значимость данной проблемы для здравоохранения определяется тем, что метаболический синдром имеется более чем у 25% взрослых граждан США. Согласно рекомендациям NCEP III, для постановки диагноза метаболического синдрома достаточно сочетания любых трех из пяти факторов риска, включающих абдоминальное ожирение (талия > 101,6 см у мужчин и >88,9 см у женщин), низкий уровень ХС-ЛПВП (<40 мг/дл [1,03 ммоль/л] у мужчин и <50 мг/дл [1,29 ммоль/л] у женщин, высокий уровень триглицеридов (ТГ) (>150 мг [1,69 ммоль/л], повышение артериального давления (систолического >130 мм. рт. ст. или диастолического >85 мм.рт.ст.) и высокий уровень гликемии натощак (>110 мг/дл [6,11 ммоль/л]).
Критерии и цели для изменения уровня липидов
Для всех больных с ранее перенесенными сосудистыми событиями и риском, эквивалентным ИБС, или 10-летним риском в 20% и более, целевым уровнем ХС-ЛПНП является уровень менее 100 мг/дл (2,6 ммоль/л) (табл. 1). Для пациентов с 10-летним риском от 10 до 19%, нуждающихся в первичной профилактике, целевым уровнем ХС-ЛПНП является уровень менее 130 мг/дл (3,36 ммоль/л). Наконец, если риск составляет менее 10%, целевым уровнем ХС-ЛПНП является уровень менее 160 мг/дл (4,14 ммоль/л). В добавление к этому, в новых рекомендациях NCEP представлены два новых целевых уровня липидов. Во-первых, новые рекомендации NCEP поднимают уровень ХС-ЛПВП, считающийся низким, до значений менее 40 мг/дл (1,03 ммоль/л) (а не 35 мг/дл [0,90 ммоль/л]). Во-вторых, новые рекомендации снижают уровень ТГ, определяемый как высокий, до уровня выше 150 мг/дл (1,69 ммоль/л) (а не 200 мг/дл [2,26 ммоль/л]).
Скрининг и лечение
Новые рекомендации предлагают основывать начальный скрининг на определении натощак уровней общего ХС, ХС-ЛПНП, ХС-ЛПВП и ТГ. У пациентов с уровнем ТГ выше 200 мг/дл (2,26 ммоль/л) врачам рекомендую] проводить коррекцию как уровня ХС-ЛПВП, гак и уровня ХС-не-ЛПВП, нового линидного показателя, который определяется как комбинация уровней ХС-ЛПНП и холестерина липопротеидов очень низкой плотности (ХС-ЛПОНП).
Терапевтические изменения образа жизни
К сожалению большинство граждан США предпочитает принимать таблетки вместо отказа от нездорового образа жизни [6, 7]. Тем не менее, терапевтическое изменение образа жизни оказывает значительное и обычно более выраженное чем аддитивное действие в отношении снижения риска [I]. Кроме того, эффективность медикаментозной терапии статинами усиливается за счет благоприятных терапевтических изменений образа жизни, включая диету. В плане диетических рекомендаций для снижения ХС-ЛПНП врачи должны советовать ограничивать употребление насыщенных жиров менее 7% от общей калорийности пищи и холестерина менее 200 мг/сут, а также употреблять растительные станолы и стеролы и продукты с вязкими (растворимыми) волокнами. Станолы и стеролы содержатся в определенных видах маргарина и приправ к салатам. Источники растворимых волокон включают бобовые, зерновые культуры, фасоль, различные фрукты и овощи. Подобные изменения образа жизни, включая диету, по всей видимости, оказывают положительное влияние не только на риск развития ИБС, но и на некоторые формы рака, особенно толстого кишечника и матки, а возможно, и молочной железы.
Таблица 1. Критерии ХС-ЛПНП для определения целей и начала терапевтических изменений образа жизни или лекарственной терапии*.
Группа риска Целевой уровень ХС-ЛПНП, мг/дл Уровни ХС-ЛПНП, мг/дл, которые следует учитывать Терапевтические изменения образа жизни Медикаментозная терапия Наличие ИБС;
риск, эквивалентный ИБС;
или 10-летний риск >20%<100 >100 > 100 (120-129 по усмотрению) 10-летний риск <20%
>2 факторов риска<130 >130 >130 (10-летний риск 10-19%) 0-1 факторов риска <160 >160 > 160 (160-189 по усмотрению)
* Адаптировано из Доклада комиссии экспертов по выявлению, оценке и лечению высокого уровня холестерина у взрослых. 1 ХС-ЛПНП - холестерин липопротеидов низкой плотности; ИБС - космическая болезнь сердца. Для перевода холестерина в миллимоли нa литр умножьте на 0,02586.
Медикаментозная терапия
Хотя несколько групп препаратов, выписываемых врачом или отпускаемых без рецепта, способны благоприятно изменять липидный спектр, NCEP III рекомендует практически у всех пациентов, нуждающихся в медикаментозной коррекции уровня липидов, в качестве препаратов первого выбора использовать ингибиторы 3-гидрокси-Зметилглутарил коэнзима А редуктазы, или статины [I].
У больных, нуждающихся в первичной профилактике, для которых целевой уровень ХС-ЛПНП составляет ниже 130 мг/дл (3,36 ммоль/л), NCEP III предлагает начинать медикаментозную терапию одновременно с терапевтическими изменениями образа жизни. Статины снижают уровни общего ХС, ХС-ЛПНП и ТГ, а также повышают уровни ХС-ЛПВП. Что касается уровней ХС-ЛПВП, то обе его большие фракции, а именно 2 и 3, оказывают защитное действие в отношении ИБС [8, 9]. Более того, при лечении смешанных дислипидемий статины также остаются препаратами первого выбора. Подавляющее большинство пациентов (>90%), у которых будет проводиться терапия, достигнут целей, рекомендуемых NCEP, при снижении уровня ХС-ЛПНП примерно на 35% [10]. В обзоре, или мета-анализе, исследований вторичной и первичной профилактики у пациентов, рандомизированных в группы приема статинов, отмечалось снижение уровня холестерина на 22% и уровня ХС-ЛПНП на 30%. Эти положительные изменения сопровождались достоверным снижением рисков инфаркта миокарда, инсульта и сосудистой летальности, а также общей летальности [3, II].
Относительные польза, риск и стоимость различных статинов
В настоящее время доступны 5 статинов (аторвастатин, флувастатии, ловастатин, правастатин и симвагтатин). Что касается положительных эффектов 112], все эти препараты снижают уровни ХС-ЛПНП по меньшей мере от 30 до 35%, но обычные начальные дозы аторвастатина, флувастатина и симвастагина приводят даже к большему снижению. Более высокие дозы позволяют еще в большей степени
уменьшить уровни ХС-ЛПНП при относительно меньшем повышении уровней ХС-ЛПВП. Все статины имеют приемлемый профиль безопасности. Вызванные статинами дисфункция печени и миопатия возникают редко. Комбинация статинов с никотиновой кислотой или фибратами позволяет в большей степени повысить уровни ХС-ЛПВП и снизить ТГ, но может повысить риск развития миопатии. В связи с этим можно упомянуть, что церивастатин был недавно добровольно удален с рынка из-за случаев смерти вследствие рабдомиолиза, который, вероятно, развивался в основном за счет неблагоприятного идиосинкразического взаимодействия с гемфиброзилом, а также вследствие использования больших начальных доз [13]. При использовании флувастатина и правастатина можно ожидать меньшего взаимодействия с другими препаратами вследствие иных путей метаболизма. В отличие от других статинов флувастатин и правастатип не являются липофильными. Кроме того, ингибиторы метаболизма [14], включающие дилтиазем, эритромицин, верапамил и сок грейпфрута, не повышают концентрацию флувастатина или правастатина. Эти теоретические соображения могут иметь важное клиническое значение для больных, которым необходима комбинированная медикаментозная терапия для коррекции липидного профиля или лечения других сопутствующих заболеваний, например, сахарного диабета или гипертонии. Эти препараты могут иметь важную область клинического применения и использования в здравоохранении при лечении пациентов с инфекцией, вызванной вирусом иммунодефицита человека (ВИЧ). Как сама ВИЧ инфекция, так и терапия ингибиторами протеаз могут способствовать развитию крайне неблагоприятного ли-нидного профиля [15]. Несмотря на риск развития миопатии вследствие лекарственного взаимодействия, статины, несомненно, являются препаратами выбора для снижения риска ИБС у этих пациентов. В недавно проведенном небольшом рандомизированном исследовании при назначении ингибиторов протеаз здоровым добровольцам повышение концентрации статинов составило 0% для правастатина, 79% для аторвастатина и 3059% для симвастатина. В отношении стоимости статинов, основанной на оптовых ценах лечения на один день, опубликованные данные представляют диапазон от низкой стоимости для флувастатина, составляющей $1,92, до крайне высокой для симвастатина, составляющей $4,16.17 В табл. 2 суммированы относительные преимущества, риск и стоимость при лечении начальными дозами различных статинов.
Таблица 2. Относительные польза, риск и стоимость наиболее распространенных начальных доз различных статинов, основанная на оптовых ценах лечения на один день.
Препарат, мг Польза* Риск Средняя оптовая цена, $ ХС-ЛПНП ХС-ЛПВП ТГ Без фибратов С фибратами Аторвастатин, 10 >35 <10 <15 Редко Нечасто 1,97 Флувастатин, 80 >35 >10 >15 Редко Редко 1,92 Ловастатин, 20 30-35 <10 >15 Редко Нечасто 2,64 Правастатин, 40 30-35 <10 >15 Редко Редко 2,55 Симвастатин, 20 >35 <10 <15 Редко Нечасто 4,16
* Данные представлены как миллиграммы на децилитр. ХС-ЛПНП - холестерин липопротеидов низкой плотности; ХС-ЛПВП - холестерин липопротеидов высокой плотности: ТГ- триглицериды. Для перевода холестерина в миллимоли на литр умножьте на 0.02586; для перевода триглицеридов в миллимоли на литр умножьте на 0,01229.
Необходимость клинической оценки
Новые рекомендации NCEP [1] основаны на совокупности доказательств, достаточных для более широкого использования статинов для лечения и профилактики ИБС. Рекомендации NCEP III смогут проявить свое действие только в том случае, если они будут применяться. Хотя рекомендации позволяют количественно оценивать риски, не менее важно учитывать, что определение рисков не заменяет клиническую оценку. Например, шкалы Фра-мингемской системы оценки риска (Framingham Risk Assessment System) основаны преимущественно на данных популяции белой расы [5]. Афро-американцы имеют более высокий риск ИБС и инсульта по сравнению с их белыми соотечественниками [18]. Таким образом, при организации медицинской помощи следует принимать во внимание необходимость более агрессивной терапии для афро-американцев при любом данном показателе шкалы. Кроме того, семейный анамнез преждевременного развития ИБС, наличие ожирения и низкая физическая активность являются независимыми факторами риска [6, 7], которые не включены в шкалы, так что при наличии тех же значений шкал пациенты с этими факторами риска должны получать более агрессивную терапию.
В предыдущих рекомендациях NCEP [4] большее внимание уделялось соотношению ХС-ЛПНП и ХС-ЛПВП. Этот подход, например, подразумевал, что женщины, у которых имеется тенденция к более высоким уровням ХС-ЛПВП, не требуют терапии по поводу высоких уровней ХС-ЛПНП. В новых рекомендациях [1] отражено осознание факта, что уровень ХС-ЛПВП ниже 60 мг/дл (1,55 ммоль/л), вероятно, не оказывает защитного действия в отношении высоких уровней ХС-ЛПНП. И наоборот, маловероятно, что низкие уровни ХС-ЛПНП оказывают защитное действие в отношении низких уровней ХС-ЛПВП, Таким образом, имеется необходимость более широкого использования статинов у больных с высокими уровнями- ХС-ЛПНП, несмотря на наличие нормальных или высоких уровней ХС-ЛПВП.
Новые NCEP рекомендации [1] подразумевают, что пациенты с сочетанием низких уровней ХС-ЛПНП и ХС-ЛПВП могут иметь достаточно высокий риск, требующий коррекции липидного профиля. В рандомизированном исследовании Air-force/Texas Coronary Atherosclerosis Prevention Study показано положительное влияние статинов на сердечно-сосудистые показатели пациентов, требующих первичной профилактики и имеющих нормальные уровни ХС-ЛПНП и низкие уровни ХС-ЛПВП [19].
Что касается уровней ТГ, в новых рекомендациях NCEP [1] отражено осознание появившихся данных фундаментальных исследований, клинических исследований и наблюдательных, эпидемиологических исследований [9], которые подтверждают роль ТГ как независимых коронарных факторов риска. В недавно законченном рандомизированном исследовании Veterans Affairs High-Density Lipoprotein Cholesterol Intervention гемфиброзил повышал уровни ХС-ЛПВП на 6%, но снижал уровни триглицеридов на 31% [20]. Это исследование продемонстрировало достоверное на 22% снижение первичной конечной точки фатальной ИБС и нефатального инфаркта миокарда.
Появился ряд факторов риска, которые должны учитываться врачами для более точного определения риска в некоторых подгруппах пациентов. Они включают ряд провоспалительных маркеров, таких как высокочувствительный протеин С [21] а также такие проатерогенные маркеры, как мелкие плотные частицы ХС-ЛПНП [22[. Кроме того, помощь is более точном определении риска в отдельных подгруппах пациентов могут оказать такие неинвазивные оценки как лодыжечно-плечевой индекс, толщина интимы-медии сонных артерий по данным ультразвукового исследования, электронно-лучевая томография коронарных артерий и показатели ЭКГ при нагрузочных пробах. К пациентам, у которых подобные оценки могут оказаться полезными относят лиц, нуждающихся в первичной профилактике, но имеющих нормальные уровни холестерина при отсутствии других факторов риска ИБС, но наличии семейного анамнеза преждевременного развития ИБС, а также пациенты, нуждающиеся ко вторичной профилактике, по имеющие низкие уровни,ХС-ЛПНП при отсутствии других факторов риска.
Однако клиницисты не должны позволить, чтобы точность стала врагом возможного. Если данные исследований выдвигают отчетливые требования, клинические требования должны быть не менее четкими [7].
Выводы
Недавно опубликованные рекомендации NCEP 11] ставят перед работниками здравоохранения новые клинические задачи, состоящие в значительном увеличении числа пациентов, которым необходима коррекция липидного профиля, что является важнейшим компонентом оценки их общего риска и лечения. Современная оценка эффективности более ограниченных предыдущих рекомендаций NCEP [4] говорит о том, что поставленные цели достигались только у 38% пациентов, нуждавшихся в первичной профилактике, и у 18% пациентов, нуждавшихся во вторичной профилактике [23]. Для рационального применения этих важных и своевременных рекомендаций потребуются как терапевтические изменения образа жизни, включая диету, гак и медикаментозная терапия. Для статинов, несомненно, получено наибольшее число веских доказательств, указывающих на благоприятные изменения профиля липидов, включая положительное влияние на риск развития сердечно-сосудистых событий и стоимость лечения. Увеличение использования статинов для первичной и вторичной профилактики в соответствии с новыми рекомендациями NCEP ежегодно сможет предотвратить десятки тысяч преждевременных смертей в США.
Подготовил д.м.н. С. Р. Гиляревский по материалам:
R.S. Eidelman, G.A. Lamas, C.H. Hennekens. The New National Cholesterol Education Program Guidelines. Clinical Challenges for More Widespread Therapy of Lipids to Treat and Prevent Coronary Heart Disease. // Arch Intern Med 2002; 162:2033-2036
Литература
1. Executive summary of the Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Раnel III). JAMA.2001 ,-285:2486-2497.
2. Rubin R. More people need cholesterol drugs: 1 in 5 US adults should be treated, new guidelines say. USA Today. May 16,2001; Health section.
3. Hebert PR, Gaziano JM, Chan KS, Hennekens CH. Cholesterol lowering with statin drugs, risk of stroke and total mortality: an overview of randomized trials. JAMA. 1997:278:313-321.
4. Summary of the second report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Pane] II). JAMA. 1993:269:3015-3023.
5. Wilson PWF. D 'Agostino RB, Levy D, et al. Prediction of coronary heart disease risk factor categories. Circulation. 1998:97:1837-1847.
6. Hennekens CH. Increasing burden of cardiovascular disease: current knowledge and future directions for research on risk factors. Circulation. 1998:97:1095-1102.
7. Hennekens CH. Clinical and research challenges in risk factors for cardiovascular diseases. Eur Heart J. 2000:21:1917-1921.
8. BuringJE, 0'Connor GT, GoldhaberSZ, etal. Decreased HDL2 and HDL3 cholesterol, ApoA-I and ApoA-II and increased risk of myocardial infarction. Circulation. 1992:85:22-29.
9. Stamp fer MJ, Sacks Ш, Salvini S, Willett. WC, Hennekens CH. A prospective study of cholesterol, apolipoproteins, ana the risk of myocardial infarction. N EnglJ Med. 1991;325:373-381.
10. Jacobson ТА, Griffiths GG, VarasC. etal. Impact of evidence-based "clinical judgment" on the number of American adults requiring lipid-lowering therapy based on updated NHANES III data: National Health and Nutrition Examination Survey. Arch Intern Med. 2000:160:1361-1369.
11. Hennekens CH. Current perspectives on lipid lowering with statins to decrease risk of cardiovascular disease. Clin Cardiol. 2001;24(suppl 7): II2-II5.
12. Physicians' Desk Reference, 55th ed. Montvale, NJ: Medical Economics Co Inc; 2001.
13. MacCarthy EP. Important Drug Warning, Bayer, Re: Market Withdrawal of Baycol (Cerivastatin) [flyer]. West Haven, Conn: Bayer Pharmaceutical Division: August 8,2001.
14. Bottorff M, Hansten P. Long-term clinical safety of hepatic hydroxymethyl glutaryl coenzyme reductase inhibitors. Arch Intern Med. 2000;160:2273-2280.
15. DucobuJ. Lipids and AIDS [in Dutch). Rev Med Brux. 2000:21:11-17.
16. Fichtenbaum CJ, Gerber JG, Rosenkranz SL, et al. Pharmacokinetic interactions between protease inhibitors and statins in HIV seronegative volunteers: ACTG Study A5047. AIDS, 2002:16:569-577.
17. 2002 Drug Topics Red Book. Montvale, NJ: Medical Economics/Thomson Healthcare Inc: 2001.
18. Levine RS, Foster JE, Fullilove RE, et al. Black-white inequalities in mortality and life expectancy from 1933-1999: implications for Healthy People 2010. Public Health Rep. 2001;! 16:474-483.
19. Downs JR, Clear f ield M, Weis S, et al. Primary prevention of acute coronary events witli lovastatin in men and women with average cholesterol levels: results of AFCAPS/TexCAPS: Air Force/Texas Coronary Atherosclerosis Prevention Study. JAMA. 1998:279: 1615-1622.
20. Rubins HB, Robins SJ, Collins D, el al. Gemfibrozil for the secondary prevention of coronary heart disease in men with low levels of high-density lipoprotein cholesterol. N EnglJ Med. 1999;341:410'-418.
21. RidkerPM, Cushman M, Stamp fer MJ, Tracey RP, Hennekens CH. Inflammation, aspirin, and the risk of cardiovascular disease in apparently healthy men. N EnglJ Med. 1997:336:973-979.
22. Austin MA, Breslow JL, Hennekens CH, Bunng JE, Willett WC, Krauss RM. Low-density lipoprotein subclass pattern and risk of myocardial infarction. JAMA. 1988:260:1917-1921.
23. Pearson T, Lauora I, Chu H, Kafonek .S. The lipid treatment assessment project (L-TAP): a multicenter survey to evaluate the percentages of dyslipidemic patients receiving lipid-lowering therapy and achieving low-density lipoprotein cholesterol goals. Arch Intern Med. 2000:160:459-467.
| Апрель 2003 г. |