CLINICAL AND DIAGNOSTIC LABORATORY IMMUNOLOGY, July 2003, p. 721-724Системный воспалительный ответ у детей с острым средним отитом, вызванным Streptococcus pneumoniae, и влияние лечения кларитромицином на его параметры
Gunter Scharer, 1 Frank Zaldivar, 2 Guillermo Gonzalez, 3 Ofelia Vargas-Shiraishi, 3 Jasjit Singh, 3 and Antonio Arrieta3* Residency Program, 1 Division of Immunology, 2 and Division of Pediatric Infectious Diseases, 3 Children's Hospital of Orange County, Orange, California
В этом пилотном исследовании определяли сывороточный профиль цитокинов у детей с острым средним отитом (ОСО), вызванным Streptococcus pneumoniae, и влияние на него лечения кларитромицином (Abbott Laboratories, Inc). Средние значения сывороточных концентраций интерлейкина IL-1β, фактора некроза опухолей альфа (ФНО-α) IL-6 и IL-8 были повышены исходно - на момент диагностики ОСО - по сравнению с контрольными у здоровых детей, однако статистической значимости достигли только показатели IL-6 (р = 0.05). Статистической значимости достигло и устойчивое снижение уровней IL-6 в ответ на лечение. (р = 0.03). Изменения уровней других цитокинов не достигли статистической значимости в рамках 10-дневного исследования, хотя значения IL-1β и ФНО-α были повышены у детей с ОСО, вызванном S. Pneumoniae. Повышение уровня IL-6 свидетельствовало о системном воспалительном ответе, значительное снижение сопутствовало процессу выздоровления. Т.о., определение уровня цитокинов, особенно IL-6, является инструментом объективной оценки ответа на лечение и минимизации необоснованного назначения антибиотикотерапии.
Острый средний отит (ОСО) - самый распространенный диагноз в педиатрической практике среди детей в возрасте от 1 до 4 лет в 1993-1995 гг. в США (6), ежегодная стоимость его лечения обходится в 5 млрд. долларов США (7). Число обращений по поводу ОСО в 1990 году составило 24.6 млн. (12), 25% всех пероральных антибиотиков были предназначены для лечения ОСО (3). Хотя в 60% - 80% случаев наблюдается самостоятельное разрешение и выздоровление (11), в случае ОСО, вызванного Streptococcus pneumoniae, без антибиотикотерапии не обойтись. (4, 13). S. pneumoniae является также наиболее часто выделяемым возбудителем в случаях неудачи антибиотикотерапии(10). Все это очерчивает необходимость продуманного лечения ОСО, выявления связи воспаления с инфекций и идентификации патогена. Четкое понимание взаимодействия патогена с защитными силами организма и индивидуальных различий помогут лучше понять причины микробиологического успеха или неудачи.
При хорошем понимании сути локального воспалительного процесса особенности системного иммунного ответа при ОСО мало изучены.
Цитокины и гликопротеины синтезируются рядом клеток, модулируя клеточные функции, а также воспалительный и иммунный ответ. Интерлейкин -1β (IL-1β) индуцирует синтез фактора некроза опухолей альфа (ФНО- α) (14), рост остеокластов и фибробластов, вызывая гемодинамические нарушения и гипертермию. IL-6 индуцирует продукцию С-реактивного белка и подавляет ФНО-α (1). IL-8 продуцируется в моноцитах, макрофагах и эндотелиальных клетках в ответ на выброс бактериальных липополисахаридов и ФНО-а, являясь при этом мощным хемоаттрактантом (2). В экссудате из среднего уха детей с ОСО обнаружены многие цитокины и факторы роста (9,14), при этом сывороточные уровни IL-6 повышаются при бактериальном ОСО, особенно в случаях S. Pneumoniae (8).
В данном пилотном исследовании были изучены особенности системного воспалительного ответа и его реакция на лечение макролидами у детей с ОСО, вызванным S. pneumoniae.
В исследование было включено 12 в детей (1999-2000 г.) с острым средним отитом, (критерии: А) не менее 1 клинического симптома воспаления - боль в ухе, или гипертермия, или покраснение барабанной перепонки, или выбухание барабанной перепонки; В) не менее 2 симптомов экссудативного процесса в среднем ухе - подвижность барабанной перепонки, видимый уровень жидкости, желтая окраска или опалесцирование перепонки. Тяжесть ОСО оценивали по шкале Даган (5). Образец экссудата из полости среднего ухе для бактериологического исследования получали методом тимпаноцентеза. Первый образец крови (исходные данные) брали до начала антибактериальной терапии.
Для оценки системного воспалительного ответа измерили исходные сывороточные уровни IL-1β, ФНО-α, IL-6 и IL-8. Затем провели 10-дневный курс лечения кларитромицином в суточной дозе 15 мг/кг, в два приема. В дни контрольных визитов ( 3-й и 5-й после начала лечения) проводили повторные оценки тяжести ОСО. У 10 пациентов (в возрасте 18.3 ± 13.9 мес.) с ОСО S. pneumoniae этиологии брали повторный анализ крови для оценки уровня провоспалительных цитокинов.
У 5 здоровых и соответствующих по возрасту детей были взяты дополнительно контрольные образцы крови для сравнения исходного уровня цитокинов.
Образцы крови подвергли центрифугированию (2000 об/мин в течение 10 мин., 6°C) для отделения сыворотки, аликвоты хранили при - 70°C. Сывороточные концентрации IL-1β, ФНО-α, IL-6 и IL-8 определяли твердофазным иммуноанализом. Стандартные кривые получали по серии разведений человеческих рекомбинантных циткоинов. Минимальная детектируемая концентрация составила 2-5 пг/мл с допустимым отклонением 4-7% между измерениями. Мощность критериев определяли с помощью парных и непарных t-тестов. Статистическая обработка включала парные анализы для каждого пациента (больной/реконвалесцент), а также определение магнитуды изменения средних величин. Сравнение с контролем проводили по средним значениям и стандартным отклонениям.
Пациенты с ОСО иной этиологии или резистентные к лечению макролидом были исключены из исследования, в итоге исследование по протоколу закончили 9 пациентов (средний возраст 19.3 мес.). На момент 2-го контрольного визита у всех участников исследования отмечено значительное клиническое улучшение и изменение тяжести ОСО по шкале Даган (см. Таблицу 1)
Таблица 1.Оценка тяжести ОСО и средние значения концентрации цитокинов
Пациенты Результат (P)a Группа Оценка тяжести в баллах IL-1β (пг/мл) ФНО-α (пг/мл) IL-6 (пг/мл) IL-8 (пг/мл) Визит 1 8.4 ± 1.8 (<0.001) 1,201 ± 985 (0.32) 13.5 ± 17.8 (0.15) 54.5 ± 38.1 (0.05) 45.5 ± 39.4 (0.47) Визит 2 2.2 ± 2.2 (0.001) 1,530 ± 871 (0.51) 15.2 ± 17.5 (0.76) 15.9 ± 24.0 (0.03) 28.8 ± 52.0 (0.69) Визит 3 1.6 ± 2.1 N/Ac N/A N/A N/A Контроль 0 7,37 ± 4,77 1.5 ± 2.22 9.7 ± 8.2 7.1 ± 8.6 a Среднее значение ± стандартное отклонение (n = 9). Значения P для данных на момент 1 контрольного визита определены исходя из сравнения с данными в группе контроля; Значения P для данных на момент 2 визита определены исходя из сравнения с данными 1 визита.
b Тяжесть течения ОСО определяли по методу Дагана et al. (5). Баллы присваивались в зависимости от показателей температуры, степени раздраженности и беспокойства (подергивание/потирание больного уха) со слов родителей больного, по ответам на вопросы в ходе визитов 1 и 2, по внешнему виду барабанной перепонки (выпячивание, покраснение). Вышеуказанные симптомы оценивали по следующей шкале: отсутствуют (0), легкие (1), умеренные (2), тяжелые (3). Если барабанная перепонка была перфорирована ко времени второго визита и наблюдалось гноетечение, симптому присваивали 3 балла (приравнивали к выраженному выпячиванию). Повышение температуры тела категоризировали как легкое (38.0-38.5°C = 1), умеренное (38.6-39°C = 2), тяжелое (>39°C = 3). Максимальное количество баллов =15 (когда температура тела была >39.0°C и все остальные симптомы классифицированы как "тяжелые"), минимальное = 0 (когда температура тела была <38.0°C и все остальные симптомы классифицированы как "отсутствующие").
c N/A - не применимо.Концентрации всех цитокинов (средние значения) были повышены уже на момент постановки диагноза ОСО - по сравнению с концентрациями в контрольной группе у здоровых детей, однако статистической значимости достигли значения только IL-6 (р = 0.05), см. Таблицу 1. IL-6 также продемонстрировал статистически значимое снижение на момент 2-го контрольного визита (р=0.03), см. Таблицу 1. Аналогичный паттерн поведения отмечен и для цитокина IL-8, однако изменения его значений не достигли уровня статистической значимости. Уровни цитокинов IL-1β и ФНО-α повышены у пациентов с отитом S. Pneumoniae-этиологии, однако лечение не повлекло значительного изменения этих показателей во временных рамках исследования. Следует отметить, что за время исследования устойчивого снижения уровней IL-1β, IL-8 и ФНО-α не наблюдали (Рисунок 1).
Рисунок 1. Сывороточные уровни цитокинов на момент диагноза и контрольного визита
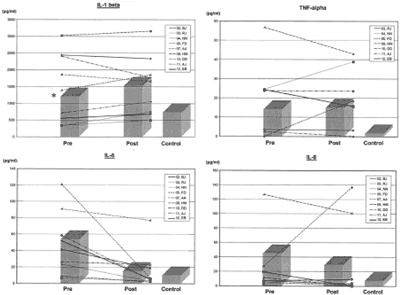
Правильный выбор антибиотика для лечения ОСО становится все более сложной задачей, поскольку чрезмерное использование антибиотиков уже привело к появлению резистентных штаммов респираторных патогенов. Цитокины - медиаторы воспаления - продуцируются в ответ на инфекционный процесс по вполне прогнозируемой схеме. На начальной стадии заболевания первыми повышаются уровни IL-1β и ФНО-α - в режиме локального или системного ответа, затем повышается уровень IL-6, который быстро возвращается к норме после разрешения инфекции. В данном исследовании уровни всех трех цитокинов были повышены на момент диагноза ОСО. Уровень IL-6 устойчиво снижался в случаях успешного лечения. Возможно, IL-1β и ФНО-α достигли пиковых значений уже после начала антибиотикотерапии, между забором первого и второго образцов крови, что объясняет значительную вариабельность показателей при повторном измерении. Более определенные заключения делать сложно ввиду отсутствия истинной контрольной группы пациентов с не леченным ОСО.
Несмотря на малый размер выборки в этом пилотном исследовании, полученные результаты указывают на важность определения профиля маркеров воспаления для своевременной верификации диагноза и адекватного лечения ОСО. Пилотное исследование помогает правильно сформулировать цели и задачи более масштабного исследования ОСО, вызванного S. Pneumoniae. Определение уровня IL-6 при подозрении на ОСО может быть информативным в плане этиологии заболевания и послужить дополнительным объективным критерием в выборе антибиотикотерапии. Полученные результаты поддерживают данные исследования Heikkinen et al. (8), направленного на определение вирусной или бактериальной этиологии ОСО по данным измерений IL-6. Изучение более широкого спектра цитокинов и определение их профиля, возможно, поможет в обнаружении специфичного для ОСО S. Pneumoniae-этиологии маркера (или маркеров). Кроме этого, определение уровня цитокинов может послужить инструментом объективной оценки адекватности лечения ОСО, минимизируя, т.о., риск ненужного использования антибиотиков, либо необходимость повторных тимпаноцентезов для верификации микробиологической санации полости среднего уха, т.е., успешности антибактериальной терапии (традиционный подход, травматичный для детей младшего возраста, и требующий значительных ресурсов, времени). Т.о., два измерения уровня IL-6 - для выявления острого инфекционного процесса в полости среднего уха и его резолюции после лечения - может вполне заменить повторные тимпаноцентезы. Противовоспалительное и иммуномодулирующее действие макролидов было в определенной степени очевидно в данном исследовании. Требуются дополнительные исследования для изучения действия других классов антибиотиков на системный воспалительный ответ при ОСО, вызванных S. pneumoniae и другими патогенами, с целью четкой демонстрации макролид-опосредованного подавления воспаления при ОСО.
REFERENCES
- Aderka, D., J. M. Le, and J. Vilcek. 1989. IL-6 inhibits lipopolysaccharide-induced tumor necrosis factor production in cultured human monocytes, U937 cells, and in mice. J. Immunol. 143:3517-3523.
- Baggiolini, M., A. Walz, and S. L. Kunkel. 1989. Neutrophil-activating pep-tide-1/interleukin 8, a novel cytokine that activates neutrophils. J. Clin. Investig. 84:1045-1049.
- Bluestone, C. D. 1989. Modern management of otitis media. Pediatr. Clin. North Am. 36:1371-1387.
- Chonmaitree, T., M. J. Owen, J. A. Patel, D. Hedgpeth, D. Horlick, and V. M. Howie. 1992. Effect of viral respiratory tract infection on outcome of acute otitis media. J. Pediatr. 120:856-862.
- Dagan, R., E. Leibovitz, D. Greenberg, P. Yagupsky, D. M. Fliss, and A. Leiberman. 1998. Early eradication of pathogens from middle ear fluid during antibiotic treatment of acute otitis media is associated with improved clinical outcome. Pediatr. Infect. Dis. J. 17:776-782.
- Freid, V. M., D. M. Mukuc, and R. N. Rooks. 1998. Ambulatory health care visits by children: principal diagnosis and place of visit. Vital Health Stat. 13:1-23.
- Gates, G. A. 1996. Cost-effectiveness considerations in otitis media treatment. Otolaryngol. Head Neck Surg. 114:525-530.
- Heikkinen, T., F. Ghaffar, A. O. Okorodudu, and T. Chonmaitree. 1998. Serum interleukin-6 in bacterial and nonbacterial acute otitis media. Pediatrics 102:296-299.
- Nassif, P. S., S. Q. Simpson, A. A. Izzo, and P. J. Nicklaus. 1998. Epidermal growth factor and transforming growth factor-alpha in middle ear effusion. Otolaryngol. Head Neck Surg. 119:564-568.
- Pichichero, M. E., and C. L. Pichichero. 1995. Persistent acute otitis media. I. Causative pathogens. Pediatr. Infect. Dis. J. 14:178-183.
- Roark, R., and S. Berman. 1997. Continuous twice daily or once daily amoxicillin prophylaxis compared with placebo for children with recurrent acute otitis media. Pediatr. Infect. Dis. J. 16:376-381.
- Schappert, S. M. 1992. Office visits for otitis media: United States, 1975- 1990. Adv. Data Vital Health Stat. 214:1-20.
- Wald, E. R., E. O. Mason, Jr., J. S. Bradley, W. J. Barson, and S. L. Kaplan. 2001. Acute otitis media caused by Streptococcus pneumoniae in children's hospitals between 1994 and 1997. Pediatr. Infect. Dis. J. 20:34-39.
- Yellon, R. F., W. J. Doyle, T. L. Whiteside, W. F. Diven, A. R. March, and P. Fireman. 1995. Cytokines, immunoglobulins, and bacterial pathogens in middle ear effusions. Arch. Otolaryngol. Head Neck Surg. 121:865-869.
Март 2009 г.